- لمحة عامة
- Laws and Regulations
- المعاملات الإدارية
- E-Services
- المنشورات
-
المركز الاعلامي
links

- القمة العربية التنموية الاقتصادية والاجتماعية
- الهيئة الوطنية لوهب وزرع الاعضاء والأنسجة البشرية
- وزارة الزراعة
- وزارة الثقافة
- وزارة المهجرين
- وزارة الإقتصاد والتجارة
- وزارة التربية والتعليم العالي
- وزارة الطاقة والمياه
- وزارة البيئة
- وزارة المالية
- وزارة الخارجية والمغتربين
- وزارة العدل
- وزارة الصناعة
- وزارة الداخلية والبلديات
- وزارة العمل
- وزارة الدفاع الوطني
- وزارة الأشغال العامة والنقل
- وزارة الشؤون الإجتماعية
- وزارة الإتصالات
- وزارة السياحة
- وزارة الشباب والرياضة
- مكتب وزير الدولة لشؤون التنمية الإدارية
- مستشفى رفيق الحريري الجامعي
- إدارة الإحصاء المركزي
- مجلس الخدمة المدنية
- تعاونية موظفي الدولة
- مجلس ا|لإنماء والإعمار
- المجلس الوطني للبحوث العلمية
- الوكالة الوطنية للإعلام
- الصندوق الوطني للضمان الإجتماعي
- نقابة الأطباء في لبنان
- نقابة صيادلة لبنان
- نقابة الممرضات والممرضين في لبنان
- نقابة المستشفيات في لبنان
- الإتحاد الأوروبي
- الإحصاءات الطبية الدولية
- الأمم المتحدة
- البنك الدولي
- مكتب منظمة الصحة العالمية في لبنان
- منظمة الصحة العالمية
- تتبع المعاملة
- مؤشر أسعار الأدوية
- المنشآت الصحّية
Related sites
- القمة العربية التنموية الاقتصادية والاجتماعية
- الهيئة الوطنية لوهب وزرع الاعضاء والأنسجة البشرية
- وزارة الزراعة
- وزارة الثقافة
- وزارة المهجرين
- وزارة الإقتصاد والتجارة
- وزارة التربية والتعليم العالي
- وزارة الطاقة والمياه
- وزارة البيئة
- وزارة المالية
- وزارة الخارجية والمغتربين
- وزارة العدل
- وزارة الصناعة
- وزارة الداخلية والبلديات
- وزارة العمل
- وزارة الدفاع الوطني
- وزارة الأشغال العامة والنقل
- وزارة الشؤون الإجتماعية
- وزارة الإتصالات
- وزارة السياحة
- وزارة الشباب والرياضة
- مكتب وزير الدولة لشؤون التنمية الإدارية
- مستشفى رفيق الحريري الجامعي
- إدارة الإحصاء المركزي
- مجلس الخدمة المدنية
- تعاونية موظفي الدولة
- مجلس ا|لإنماء والإعمار
- المجلس الوطني للبحوث العلمية
- الوكالة الوطنية للإعلام
- الصندوق الوطني للضمان الإجتماعي
- نقابة الأطباء في لبنان
- نقابة صيادلة لبنان
- نقابة الممرضات والممرضين في لبنان
- نقابة المستشفيات في لبنان
- الإتحاد الأوروبي
- الإحصاءات الطبية الدولية
- الأمم المتحدة
- البنك الدولي
- مكتب منظمة الصحة العالمية في لبنان
- منظمة الصحة العالمية
الخط الساخن للخدمات الصحية للنازحين اللبنانيين 1787الخط الساخن لدخول المرضى الى المستشفيات 01/832700التسجيل لأخذ لقاح الكورونا covax.moph.gov.lbالخط الساخن لوزارة الصحّة العامة 1214
Are you a new member? Sign up now
- آخر ألأخبار
- جمعية CHANCE اختتمت مشروعها حول الإبتكار في أورام الأطفال
- برنامج ضمان الجودة للمستحضرات الصيدلانية
- Estimated Resident Population
- جامعة العلوم والآداب اللبنانية USAL اطلقت مشروع "قادة ضد المخدرات"
- وزير الصحة تفقد وسفير كوريا وممثل اليونيسف مركز الزهراء
- نهج الصحة الواحدة من أجل الصمود والتعافي
- لائحة محدثّة للصيدليات التي تعتمد نظام تتبّع الأدوية MediTrack
- لائحة محدثّة للصيدليات التي تعتمد نظام تتبّع الأدوية MediTrack
- تسجيل الأدوية والمستحضرات المصنّفة بحكم الدواء
- مشروع تتبّع الأدوية من خلال الباركود الثنائي الأبعاد
- وزير الصحّة العامة وقّع مذكرة تفاهم مع الجامعة الحديثة للإدارة والعلوم (MUBS)
- الجامعة الأميركية في قبرص خرجت الدفعة الأولى من برنامج شهادة "رواد الصحة العامة"
- الوزير ناصر الدين أطلق الإرشادات الغذائية المستدامة المبنية على الأغذية في لبنان
- وزير الصحة في افتتاح "مؤتمر بيروت الدولي لسرطان الثدي"
- وزير الصحة أطلق مبادرة "كريم" لتغطية صحية كاملة للساكنين في الأبنية المتصدعة في طرابلس
- وزير الصحة أطلق التغطية الإستشفائية للجلطة الدماغية: عملية إضافية من سلسلة عمليات سنعلن عنها تباعا
- ضحية وثمانية جرحى في انهيار المبنى في طرابلس
- ناصر الدين وضع حجر الأساس لأعمال تأهيل المختبر المركزي الوطني
- الحملة الوطنية للتوعية حول الوقاية من السرطان 2026
- وزير الصحة من شحيم: أرقام السرطان في لبنان مقلقة والتشخيص المبكر هو الأساس
- طلب توظيف صيدلي للبرنامج الوطني للصحة الإلكترونية
- اليوم العالمي للسرطان في وزارة الصحة: شهادات حياة وتقييم وعرض للخطط المقبلة
- اللجنة الفنيّة للدواء
- المعدات واللوازم الطبية المسحوية
- وزير الصحة افتتح "مركز لبنان الطبي" في الحدت
- معالجة الجرحى المصابين نتيجة انهيار المبنى في منطقة التبانة على نفقة الوزارة
- وزارة الصحة العامة تستغرب البيان الكويتي
- ناصر الدين من مستشفى دار الحكمة - بعلبك: نتعاطى في وزاراتنا بوطنية
- وزير الصحة جال في "مركز لبنان الطبي"
- وزير الصحة رعى افتتاح "مركز برجا الإسعافي": تنظيم القطاع أولوية
- مؤتمر وطني في جامعة الروح القدس برعاية وزير الصحة لوضع استراتيجية متكاملة للسياحة الطبية في لبنان
- وزير الصحة زار مركز سرطان الأطفال
- مؤشر أسعار الأدوية 2026
- حليب الأطفال للرضع من الولادة حتى عمر السنة
- الوزير ناصر الدين زار مركز بربارة نصار للسرطان مؤيدًا شعاره "لا توسّل ولا تسوّل"
- الدليل الوطني حول الممارسات الجيدة لليقظة الدوائية
- وزارة الصحة واليونيسف تعتمدان ثلاثة مستشفيات صديقة للطفل في لبنان
- رسومات بيانية لسجل الوطني للسرطان - نسب الحدوث حسب السنوات
- رسومات بيانية لسجل الوطني للسرطان 2005 - 2024
- رسومات بيانية لسجل الوطني للسرطان - نسب الحدوث حسب العمر والموقع
- رسومات بيانية لسجل الوطني للسرطان - نسب الحدوث حسب الموقع
- البرنامَجْ الوطني لليَقَظَة الدّوائية- النَّشرة الإعلامِية السابعة عشر
- بيان صادر عن وزارة الصحة العامة
- نظام اليقظة الدوائية في لبنان
- لائحة محدثّة للصيدليات التي تعتمد نظام تتبّع الأدوية MediTrack
- وزير الصحة افتتح برنامج "تمكين صيادلة المستشفيات" وأكد العمل على تحسين الجعالة من دون التأثير على سعر الدواء
- بطلب من وزير الصحة: تغطية صحية 100% للنازحين من القرى الحدودية الجنوبية
- ناصر الدين افتتح مؤتمر سرطانات المسالك البولية في الأميركية
- وزيرا الصحة والشؤون الاجتماعية أعلنا آلية التغطية الصحية لنازحي الحافة الأمامية
- مسؤول صحة عامة مبتدئ
- جداول بيانية لسجل الوطني للسرطان 2005 لغاية 2024
- جداول بيانية - نسب الحدوث
- جداول بيانية - توزيع الحالات حسب العمر والموقع
- جداول بيانية لسجل الوطني للسرطان - عدد الحالات
- وزير الصحة تابع مع البنك الدولي المشاريع الصحية الحالية وعرض آفاق التعاون المستقبلي
- البيانات الوبائية للسنوات السابقة
- ناصر الدين افتتح مركز الإمام الحسين في برج البراجنة
- ناصر الدين إفتتح مؤتمر الصوم والصحة
- ناصر الدين أعطى توجيهاته بمعالجة الجرحى المصابين نتيجة انهيار المبنى في القبة طرابلس
- ناصر الدين ممثلا الرئيس بري في افتتاح قسمي التنظير وأمراض الدم والأورام في مستشفى الزهراء
- إقفال مستودعَي دجاج مخالفَين لشروط السّلامة الغذائيّة في سعدنايل
- ناصر الدين مثل رئيس الحكومة في افتتاح مؤتمر الإختراقات المبتكرة في طب الجلد وأورامه
- وزير الصحة العامة يهنّئ الدكتورة مهى حطيط لاختيارها ضمن نخبة خبراء منظمة الصحة العالمية
- السجل الوطني للسرطان
- ناصر الدين رعى إطلاق جمعية "بنين" "مبادرة 10452"
- وزيرا الصحة والبيئة افتتحا مركز معالجة النفايات الطبية المعدية في الكرنتينا
- الاستراتيجية الوطنية للتحول الرقمي في مجال الصحة 2025-20230
- الوزير ناصر الدين إستقبل وفدًا من بعثة الإتحاد الأوروبي والسفيرين الكولومبي والكوري
- صدور تقرير حول الآحداث الجانبية الناتجة عن استخدام الأدوية واللقاحات في لبنان
- ناصر الدين أطلق النسخة المحدثة من تطبيق MOPH APP للتحقق من الدواء
- صدور مؤشر جديد لأسعار الأدوية
- مؤشر أسعار الأدوية 2025
- مؤشر أسعار الأدوية- 2024
- مستشفيات جديدة تنضم الى نظام MediTrack
- لائحة محدثّة للصيدليات التي تعتمد نظام تتبّع الأدوية MediTrack
- لائحة لمراكز الرعاية الصحية الاولية التي لديها طبيب نفسي - مراكز شبكة الرعاية الصحية الاولية
- سحوبات الأدوية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/2 و1/4 و1/5 تاريخ 5/1/2026
- المجلات السنوية
- تقارير ودراسات
- الشبكة الوطنية لمراكز الرعاية الصحية الأولية في لبنان
- المخدرات
- لائحة العدسات اللاصقة والمحاليل للعناية بالعدسات اللاصقة المرخصة من وزارة الصحة العامة
- بيان إعلامي حول الإنفلونزا الموسمية
- وزير الصحة بحث والسفير الصيني في تعزيزالتعاون بمشاريع الصحة والإستشفاء
- وزير الصحة في أوتيل ديو مكَرَمًا تقديرًا لدعمه الدائم للمؤسسات الصحية
- Sustainable Development Goals (SDG)
- إحصاءات مرصد المعلومات الحيوية
- ناصرالدين افتتح "مركز القديسة فيرونيكا الطبي" في دير سيدة البشارة – زوق مكايل
- وزير الصحة يفتتح الطابق المجدد في مستشفى الدكتور إميل البيطار في البترون
- ناصر الدين في اللقاء السنوي للرعاية الصحية الأولية:ماضون قدمًا بدعم المراكز ونسعى لتأمين أسقف مالية
- وزارة الصحة العامة تُطلق النسخة المحدثة من تطبيقها الخليوي
- ناصر الدين في ندوة عن" تأُثير التكنولوجيا على البحث السريري"
- الحملة الوطنية حول صحة المراهقين- 2025
- اطلاق أول حملة وطنية حول صحة المراهقين في السرايا
- ناصر الدين في افتتاح جهاز CT Scan في مستشفى الحريري وتكريم موظفيه
- مذكرة تفاهم بين وزارة الصحة و"أسترازينيكا" للتشخيص المبكر لسرطان الرئة
- سلام أطلق من السرايا خطة تجهيز المستشفيات الحكومية
- ناصر الدين خلال لقاء مع مديري المستشفيات في بعلبك
- حمّل التطبيق الخليوي لوزارة الصحة العامة MOPH APP بنسخته الجديدة
- ناصر الدين افتتح المؤتمر العلمي في جامعة الحكمة عن التصوير الطبي المستقبلي
- ناصر الدين برفقة رئيس الجمهورية العماد جوزاف عون في زيارة الى سلطنة عُمان
- الصحة تعلن بعد غد عن خطتها الشاملة والتنفيذية لتجهيز المستشفيات الحكومية
- ناصر الدين تفقد مستشفيات حكومية ومراكز رعاية في البقاع الغربي وراشيا
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارالوزير رقم: 1/2285 تاريخ 26/11/2025
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارالوزير رقم: 1/2196 تاريخ 18/11/2025
- الوزير ناصر الدين وقّع والسفير الياباني منحة اليابان للبنان لتعزيز قدرات القطاع الصحي العام
- ورشة عمل عن "المرافق الصحية في عكار تجاه تغير المناخ"
- ورشة عمل عن "المرافق الصحية في عكار تجاه تغير المناخ" ممثلة وزير الصحة
- تعيين موعد لإجراء امتحانات كفاءة لطلاب اجازة ممارسة مهنة فني مخبري مجاز
- صدور نتائج امتحانات كفاءة لطلاب اجازة ممارسة مهنة فني مخبري مجاز
- ناصر الدين افتتح مؤتمر مكافحة سرطان البروستات:لتطبيق قانون منع التدخين لتفادي تزايد الإصابات
- ناصر الدين افتتح مؤتمر العلاج الخلوي والمناعي: ندخل حقبة جديدة في علم الأورام ولا يمكن للبنان التخلّف عن هذا الركب
- ناصر الدين لمناسبة اليوم العالمي للإيدز: الدواء موجود بدعم من الشركاء ونسعى تدريجيًا لشرائه على نفقة الوزارة
- افتتاح مركز أنسنة الابتكار في الذكاء الاصطناعي في الجامعة الاسلامية - الوردانية برعاية وزير الصحة
- ناصر الدين إفتتح مشروع تحسين الخدمات في مركز قره كوزيان بدعم من اليابان
- طوارئ الصحة: 335 شهيدا و973 جريحًا منذ توقيع اتفاقية وقف الأعمال العدائية
- ناصر الدين وقع والسفير الهندي إتفاقية تأهيل وترميم مركز الرعاية الأولية في مستشفى قانا الحكومي
- وزير الصحة وضع إكليلاً من الزهر على ضريح صبري حمادة في الهرمل
- ناصر الدين مفتتحا مركز الشهيد علي علام الطبي في بعلبك: لبنان سيبقى موحدا ولن نقبل بتهوينه وضعفه
- ناصر الدين أطلق الحملة الوطنية للتوعية حول سرطان الرئة وحذر من مخاطر التدخين على أنواعه
- ناصر الدين أطلق الحملة الوطنية للتوعية حول سرطان الرئة وحذر من مخاطر التدخين على أنواعه
- الحملة الوطنية للتوعية من سرطان الرئة 2025
- "طوارىء الصحة" :331 شهيدا و945 جريحا منذ ٢٨ تشرين الثاني الماضي
- الحملة الوطنية للتوعية على الوقاية من الغرق"- 2025
- الصحة تدين الاعتداء على ممرّض في مستشفى طرابلس الحكومي
- الوزير ناصر الدين يرعى إطلاق عيادة الطفل الاجتماعية البرنامج الأول للكشف المبكر عن الـScoliosis
- ناصر الدين تفقد مستشفى الضنية الحكومي ومراكز رعاية أولية
- إحصاءات نظام إبلاغ أسباب الوفيات من المستشفيات
- معايير دار الحضانة التابعة لوزارة الصحة العامة في لبنان
- لائحة محدثّة للصيدليات التي تعتمد نظام تتبّع الأدوية MediTrack
- البرنامَجْ الوطني لليَقَظَة الدّوائية- النَّشرة الإعلامِية السادسة عشر
- البرنامَجْ الوطني لليَقَظَة الدّوائية- النَّشرة الإعلامِية السادسة عشر
- وزيرا الصحة والعمل افتتحا مؤتمر "مركز الرعاية الدائمة" في بعبدا بمناسبة اليوم العالمي للسكري
- وزير الصحة رعى حفل افتتاح مركز العلاج الكيميائي في مستشفى حيرام في صور
- ناصر الدين إستقبل فريقا طبيا لبنانيا حضر من ديترويت لإجراء عمليات مجانية في لبنان
- لائحة مستودعات الأدوية التي حصلت على شهادة التخزين والتوزيع الجيد للمستحضرات الصيدلانية
- ورشة عمل تثقيفية للإعلاميين في وزارة الصحة للوقاية من سرطان عنق الرحم
- ورشة عمل عن "تعزيز التعاون الوزاري في مجالي الصحة والخدمات الاجتماعية"
- وزير الصحة من مستشفى بعلبك الحكومي: بتضافر جهودنا والتعاون مع طاقاتنا في الاغتراب نبني بلدنا لبنان
- ناصرالدين رعى يوما صحيا في الهرمل
- لائحة المعدات واللوازم الطبية المدّونة في وزارة الصحة العامة
- ناصر الدين من زحلة: تغطية تكاليف "البروتاز" لكسور الحوض والورك للمسنين ورفع دعم المستشفيات
- ناصر الدين إفتتح المؤتمر الإقليمي لجامعة MUBS حول "الإعتماد ومكافحة العدوى"
- وزيرا الصحة والاعلام أطلقا الدليل المجاني "إعرف حقوقك في الصحة"
- الرئيس عون عرض مع وزير الصحة الواقع الصحي في البلاد وموضوع توسعة وزارة الصحة التغطية الصحية والدوائية
- وزير الصحة وقع اتفاقية مع الوكالة الفرنسية للتنمية
- لائحة محدثّة للصيدليات التي تعتمد نظام تتبّع الأدوية MediTrack
- طلب شراء وتركيب أثاث طبي
- تنظيم مباراة للتعاقد مع أطباء مراقبين لدى وزارة الصحة العامة
- ناصر الدين رعى افتتاح مؤتمر طبي في مستشفى البتول: ملتزمون في الحكومة بدعم الجيش وتعزيز قدرته
- وزير الصحة في افتتاح مركز صحي في الغازية: الاستثمار الصحيح يكون في مراكز الرعاية الصحية
- ناصر الدين التقى سفيرة بولندا
- وزير الصحة بحث مع وفد من صندوق قطر للتنمية في تعزيز الشراكة الاستراتيجة
- ناصر الدين إفتتح مؤتمرًا علميًا حول العناية التلطيفية: تقدم الرعاية المناسبة في الوقت والمكان المناسبين
- ناصر الدين أعاد إطلاق الحملة الوطنية للتوعية والكشف المبكر عن سرطان الثدي
- الحملة الوطنية للتوعية من سرطان الثدي 2025
- ميقاتي في إفتتاح مركز غسيل الكلى في مستشفى المنية الحكومي
- الحملة الوطنية للتوعية عن سرطان الثدي 2018
- ناصر الدين أعاد افتتاح وحدة الصحة النفسية في مستشفى رفيق الحريري الجامعي
- ناصر الدين أعلن اعتماد العشرين من تشرين الأول يومًا وطنيًا لهشاشة العظام في لبنان
- لائحة محدثّة للصيدليات التي تعتمد نظام تتبّع الأدوية MediTrack
- وزير الصحة أعلن من الهرمل إطلاق مشاريع صحية في المنطقة ورفع تغطية مستشفياتها بنسبة 20%
- وزير الصحة في المؤتمر الطبي الاول لمستشفى السان جورج الحدت عن الغدد الصماء
- ناصر الدين أعلن إعادة السماح لشركة تنورين بالإنتاج وتعبئة المياه بعد التزامها بالإرشادات المطلوبة
- ورشة عمل حول الإصلاحات في قطاع الدواء
- وزارة الصحة العامة تدين بشدة الاعتداء على الطاقم الطبي والتمريضي في مستشفى سير الضنية الحكومي
- وزارة الصحة توضح مسار التحقيق في منتجات شركة "مياه تنورين"
- ناصر الدين: موضوع مياه "تنورين" تقني صحي بحت ونتائج عينات إضافية ستحدد الخطوات المقبلة
- ناصر الدين ناشد من القاهرة المجتمع الدولي تجديد دعم النظام الصحي
- النشرة الإخبارية الأولى
- النشرة الإخبارية الأولى
- لائحة محدثّة للصيدليات التي تعتمد نظام تتبّع الأدوية MediTrack
- بيان صادر عن وزير الصحة العامة
- ناصر الدين في ألمانيا لتمثيل لبنان في القمة العالمية للصحة
- قرار لوزارة الصحة بوقف العمل في شركة مياه تنورين وسحب منتجاتها بسبب التلوث
- لائحة محدثّة للصيدليات التي تعتمد نظام تتبّع الأدوية MediTrack
- لائحة محدثّة للصيدليات التي تعتمد نظام تتبّع الأدوية MediTrack
- اللبنانية الأولى في لقاء مع شباب وشابات في شهر الصحة النفسية
- ناصر الدين ألقى كلمة لبنان في مؤتمر التعاون الإسلامي في الأردن
- تقييم التكنولوجيا الصحية
- سياسة صون الطفل في دور الحضانة الخاصة
- تغذية الرضّع وصغار الأطفال
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارالوزير رقم: 1/1726 تاريخ 24/9/2025
- آلية تسجيل دار حضانة
- الرئيس عون اطلع من الوزير ناصر الدين على نتائج قمة الصحة النفسية في قطر
- وزير الصحة من مستشفى حلبا الحكومي
- ناصر الدين بدأ زيارة لعكار: لا غنى عن الدولة
- ناصر الدين أطلق الدليل الغذائي للنساء الحوامل والمرضعات
- ناصر الدين ممثلا رئيس الجمهورية في افتتاح مؤتمر طبي في الجامعة الأميركية
- البيانات الوبائية
- ناصر الدين ممثلا رئيس الجمهورية في افتتاح مؤتمر بيروت الدولي لطب الأسنان
- وزير الصحة تابع لقاءاته في قطر والتقى نظيريه المصري والبحريني
- وزير الصحة التقى الامين العام ل"الهلال الأحمر" وجمعية" قطر الخيرية" في الدوحة
- ناصر الدين زار جمعية قطر للسرطان وتوافق على البدء بتعاون تقني لتعزيز الكشف المبكر وعلاج الأورام
- ناصر الدين تابع زيارته لقطر وبحث مع وزير الصحة ومدير صندوق التنمية
- ناصر الدين شارك في قمة الصحة النفسية في قطر واجتمع بالمديرة الإقليمية لمنظمة الصحة
- مجلة لانسيت العلمية تتوقع أن يتصدّر لبنان معدل الوفيات الناجمة عن السرطان عام 2025
- ناصر الدين إفتتح المؤتمر الدولي ال 10 لنقابة أصحاب المختبرات الطبية
- وزير الصحة افتتح قسم الأمراض النفسية في مستشفى سان شارل
- لائحة بالمختبرات المرجعية (للإسترشاد)
- ﺃﺼﻭل ﺍﻟﺘﺼﻨﻴﻊ ﺍﻟﺠﻴﺩ ﻟﻸﺩﻭﻴﺔ ﻓﻲ ﻟﺒﻨﺎﻥ
- احتفال في "اللبنانية" بتسليم الشهادات لمتخرجي كلية الصحة
- ناصر الدين إستقبل السفير الياباني وتجمع نقباء المهن الصحية
- Health Workforce
- ناصر الدين أطلق حملة التلقيح ضد الإنفلونزا في مستشفى الحريري: الوقاية خير من ألف علاج
- ناصر الدين تفقد عددا من أطفال جرحى الحرب يعالجون ضمن برنامج "أقوى"
- ناصر الدين رعى توقيع إتفاقيتي تعاون بين مستشفيي جزين والبترون ومستشفيي أوتيل ديو والروم
- وزارة الصحة كرمت النائب البزري "تقديراً لمسيرته الوطنية في خدمة الصحة العامة"
- وزيرا الصحة والاعلام تفقدا الجريحة أماني شرارة في الجامعة الأميركية: نموذج للمرأة الجنوبية الصابرة
- الصحّة المدرسية
- صدور لوائح المستشفيات الحكومية والخاصة المعتمدة لتسجيل الرقم الصحي الموحد معدّلة بتاريخ 22/09/2025
- وزير الصحة تفقد مركز نزيه البزري للرعاية الصحية الأولية
- عبدالله: زيارة ناجحة لوزير الصحة الى مستشفى سبلين الحكومي
- وزير الصحة جال في المستشفى التركي وصيدا الحكومي والمراكز الصحية
- وزير الصحة تفقد مستشفى سبلين والتقى في قاعة البلدية فاعليات المنطقة
- وزير الصحة تفقد برفقة بهية الحريري المركز الطبي في صيدا
- وزير الصحة جال في المستشفى التركي وصيدا الحكومي والمراكز الصحية
- وزير الصحة زار مركز الحسين الطبي في صيدا
- اتفاقية تعاون بين الصحة والجامعة الأميركية لتعزيز كفاءة المستشفيات الحكومية
- وزير الصحة دشن آلة التصوير الطبقي في ضهر الباشق
- الصحّة المدرسية
- جائزة" الأرز" تكرّم الجسم التمريضي في لبنان
- Maternal and Neonatal Health
- بروتوكولات الرعاية بالنساء الحوامل المصابات أو المشتبه بإصابتهن بالكورونا
- معاناة جرحى "البيجر" في الاحتفال ب "اليوم العالمي لسلامة المرضى"
- لائحة محدثّة للصيدليات التي تعتمد نظام تتبّع الأدوية MediTrack
- طلب شراء معدات طبية للمختبر المركزي
- Demographic and Socioeconomic Determinants
- وزير الصحة: مراكز الرعاية الصحية خط الدفاع الأول وصمام أمان لصمود اللبنانيين
- القطان استقبل وزير الصحة في برالياس: سنواجه العدو ببناء المستشفيات والمدارس
- ناصر الدين وقع اتفاقية تعاون مع مؤسسة ميريو لتطوير السياسة الوطنية للمختبرات
- وزير الصحة جال في مستشفى بر الياس: الصحة لا تعرف الطوائف ولا السياسة بل تعرف الإنسان
- نقابة الممرضات شكرت وزير الصحة على إقرار مرسومي تنظيم المهنة
- ساهم في يوم سلامة المرضى 2025: اعرض مقاطع فيديو توعوية في مستشفاك
- لائحة محدثّة للصيدليات التي تعتمد نظام تتبّع الأدوية MediTrack
- لائحة محدثّة للصيدليات التي تعتمد نظام تتبّع الأدوية MediTrack
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/1574 تاريخ 3/9/2025
- بايراقداريان أطلقت ومركز سرطان الاطفال مبادرة ByeBike من باريس الى بيروت
- وزير الصحة زار مركز الرعاية الدائمة
- ناصر الدين تفقد ووفد البنك الدولي مركز "النقاء" الطبي للرعاية الأولية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 1/1598 و 1/1599 تاريخ 8/9/2025
- الصحة أعلنت نتائج الكشف على جودة متممات غذائية
- ناصر الدين رعى افتتاح المؤتمر السنوي لنقابة المعالجين الفيزيائيين
- ناصر الدين رعى افتتاح المؤتمر السنوي لنقابة المعالجين الفيزيائيين
- أربعة شهداء و 17 جريحا من بينهم أربعة أطفال في الحصيلة الإجمالية لاعتداءات العدو امس
- ناصر الدين إستقبل سفيري البرازيل وبلجيكا
- ناصر الدين أطلق مبادرة "كارول" لتطبيق معايير السلامة في الحضانات
- إطلاق الاستراتيجية الوطنية للتحول الرقمي في القطاع الصحي 2025-2030
- إرشادات
- معلومات عامة عن تنظيم دور الحضانة الخاصة في لبنان
- معلومات مخصصة للأهل عن دور الحضانة الخاصة في لبنان
- ناصر الدين تفقد مريضَين بالغَين أجريت لهما عمليتا زرع كلى للمرة الأولى بتغطية كاملة
- وزير الصحة في مؤتمر "الاغتراب الطبي" : لبنان الصحي يقوم بجناحيه المقيم والمغترب
- ناصر الدين جال على مصنعين للأدوية في ضبية وزكريت
- مراكز علاج
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/1411، 1/1413 1/1413، 1/1416 و1/1418 تاريخ 13/8/2025
- حملة توعية على الأدوية المهربة والمزورة 2025
- وزير الصحة رعى نشاطا صحيا مجانيا في عربصاليم
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/1352، 1/1353، 1/1354 و 1/1355 تاريخ 7/8/2025
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 1/1184 و 1/1188 تاريخ 10/7/2025
- وزارة الصحة العامة تعلن عن إجراء مسح شامل للمتممات الغذائية ومنتجات التغذية في لبنان
- وزيرا الصحة والإقتصاد بحثا في إدخال العناية التلطيفية إلى بوالص التأمين
- ناصر الدين تفقد طفلا أجريت له عملية زرع كلى للمرة الأولى بتغطية كاملة
- إطلاق"الحملة الوطنية للتوعية على الوقاية من الغرق"
- التدابير الوقائية العامة والاستعداد لموجات الحر
- بيان صحفي من وزارة الصحة العامة حول لدغات الافاعي والامصال المضادة في لبنان
- ناصر الدين أطلق التقرير السنوي حول وفيات الأمهات
- وزير الصحة من الهرمل: لبنان لا يرتهن ولنكن أصحاب قرار وطني جامع
- تأثيرات المناخ على الصحة العامة في لبنان
- وزير الصحة استقبل السفير الصيني
- وزارتا الصحة والإعلام تطلقان حملة توعية على الأدوية المهربة والمزورة
- قرار من الوزير ناصر الدين بإقفال مركز تجميل
- ناصر الدين يفتتح مؤتمرًا علميًا في مستشفى المقاصد
- وفد من نقابة المصورين الصحافيين زار وزير الصحة شارحا معاناتهم
- ناصر الدين دشن إعادة تأهيل وحدة غسيل الكلى في مستشفى الحريري بمبادرة من "بيروت بخير"
- ناصر الدين تابع في مجلس الإنماء والإعمار مشاريع إنشاء وتطويرمستشفيات حكومية
- جولة تفقدية لوزير الصحة في مستشفيات النبطية وحاصبيا
- ناصرالدين رعى حملة توعية على أمراض الكلى المزمنة في KMC
- ناصر الدين ممثلا رئيس الجمهورية في مؤتمر الجمعية الطبية اللبنانية الدولية
- ناصر الدين تفقد والمديرة الاقليمية لمنظمة الصحة مراكز الرعاية في الضاحية
- الرئيس عون التقى وفدا من منظمة الصحة العالمية واشاد بالتعاون القائم بين لبنان والمنظمة
- ناصر الدين وقع استراتيجية التعاون 2026-2029 مع منظمة الصحة
- ناصر الدين في تخريج طلاب كلية العلوم الطبية في اللبنانية
- الوقاية من داء الكلب
- ناصر الدين إفتتح عيادات تخصصية نقالة أطلقتها منظمة "فرسان مالطا"
- ناصر الدين عرض وسفيرة سويسرا تفعيل التعاون في المشاريع الصحية
- ناصر الدين تفقد مصنع فارمالاين واطلع على أحدث التقنيات المعتمدة في تصنيع الدواء
- وزير الصحة رعى افتتاح مصنع UBSA PHARMA في الحريشة الكورة: الوزارة لكل لبنان وسنحاسب أي مذنب
- ناصر الدين في مؤتمر أسكو 2025 عن السرطان في الجامعة الأميركية
- ناصر الدين افتتح الملتقى الطبي في الجامعة اللبنانية وأكد التنسيق في مشروع المختبر المركزي
- الصحة: لا مشكلة في توافر الدواء
- وزير الصحة استقبل السفير العراقي الجديد وتأكيد تعزيز التعاون الصحي بين البلدين
- ناصر الدين وزع شهادات التخزين والتوزيع الجيد للدواء والمنتجات الصيدلانية
- وزير الصحة بحث مع وفد البنك الإسلامي للتنمية في تجهيز المستشفيات الحكومية
- ناصر الدين ترأس اجتماعًا للجهات الضامنة
- اجتماع في وزارة الصحة عرض مع الشركاء الدوليين خريطة طريق إصلاحات النظام الصحي
- وزير الصحة تفقد والسليطي المبنى الجديد لمستشفى الكرنتينا
- البرنامَجْ الوطني لليَقَظَة الدّوائية- النَّشرة الإعلامِية الخامسة عشر
- البرنامَجْ الوطني لليَقَظَة الدّوائية- النَّشرة الإعلامِية الرابعة عشر
- طلبات الترشيح للوظائف المعلن عنها في المؤسسات العامة
- ناصر الدين أعلن تعيين ملكة جمال لبنان ندى كوسا سفيرة للصحة النفسية
- الأنظمة و القوانين
- الأنظمة و القوانين
- إجتماع لممثلي الدول والجهات المانحة في وزارة الصحة
- ناصر الدين مثل رئيس الجمهورية في زيارة تعزية للسفارة الإيرانية
- الاستراتيجية الوطنية للصحة النفسية 2024-2030
- وزارة الصحة أطلقت "دليل الممارسات الجيدة لليقظة الدوائية"
- تطور علاج السرطان: من العلاج الكيميائي إلى الطب الدقيق
- ناصر الدين اقفل مركزًا تجميليًا لا يلبي الشروط القانونية
- ناصر الدين زار مشموشي واتفاق على البدء بإجراءات التعيينات
- طلب شراء وتركيب وحدة العناية المركزة للأطفال و وحدة العناية المركزة لحديثي الولادة
- طلب شراء وتركيب معدات الأشعة
- طلب شراء وتركيب أثاث طبي
- طلب شراء أجهزة التصوير بالرنين المغناطيسي والتصوير المقطعي بالكمبيوتر
- طلب شراء وتركيب معدات للمختبر والتعقيم
- طلب شراء وتركيب جهاز تصوير مقطعي محوسب (64 شريحة)
- ناصر الدين تسلم شهادة تكريم من تحالف "غافي" للقاحات
- ناصر الدين ممثلا رئيس الجمهورية في قمة غافي
- لقاء حول الإستدامة والحوكمة البيئية والاجتماعية في وزارة الصحة العامة
- توصيات منظمة الصحة العالمية في حال حدوث اشعاع نووي
- ناصر الدين من مستشفى شتورا: صرح استشفائي نعتز به
- وزير الصحة جال في مستشفى رياق: نعمل على تسريع الامور عبر المكننة ونأمل زيادة ميزانية الوزارة
- ناصرالدين جال في مركز سلوم الطبي ونوه بمستواه المتقدم
- ناصر الدين إفتتح مؤتمر "المركز الطبي" حول الخدمات التمريضية المتقدمة
- ناصر الدين جال في بعلبك: نؤكد التزامنا بدعم المستشفيات الحكومية
- طلب شراء معدات طبية
- مستشفى المقاصد احتفلت بتخريج 16 طبيبا وطبيبة في كلية التمريض
- إطلاق مشروع تعزيز أنظمة المستشفيات الحكومية وبنوك الدم والمستودع المركزي
- الصحة أطلقت مشروع صندوق مكافحة الجوائح بالشراكة مع منظمة الصحة
- وزارة الصحة وزعت أطقم جراحة الطوارئ على المستشفيات الحكومية
- إعلان عن المتممات الغذائية
- ناصر الدين بحث مع البرنامج الوطني و Embrace في سبل تعزيز الصحة النفسية
- تطوير علاج السرطان: من العلاج الكميائي الى الطب الدقيق
- تطوير علاج السرطان: من العلاج الكميائي الى الطب الدقيق
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/947، 1/951 و 1/954 تاريخ 11/6/2025
- ناصر الدين استقبل وفدا من الإتحاد العمالي العام
- ناصر الدين أطلق المرحلة الثانية من تعزيز الرعاية الصحية للأطفال
- إضاءة السرايا تضامنا مع مرضى التصلب اللويحي
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/753 تاريخ 13/5/2025
- خطة الالتزام البيئي والاجتماعي
- اجتماع في وزارة الصحة بحث في تسوية مسائل مالية عالقة بين المستشفيات الحكومية والضمان
- ناصرالدين مثل رئيس الجمهورية في تسلم سيارات إسعاف من بيلاروسيا في المطار
- ناصر الدين يطالب بتعقب المتورطين في حادثة المستشفى الإسلامي وإنزال أقصى العقوبات بحقهم
- وزارة الصحة دعت الى التقدم لمناقصة شراء معدات وتجهيزات طبية متخصصة للمستشفيات الحكومية
- ناصر الدين في مركز "اسيل" للتدخل المبكر
- ناصر الدين أطلق مبادرة دمج رعاية السكري من النوع الأول في مراكز الرعاية الأولية
- دعوة للمؤسسات الصحّية في لبنان للتعاون مع الطاقات اللبنانية في الإغتراب
- ناصر الدين مثل رئيس الجمهورية في افتتاح مؤتمر نقابة الصيادلة
- ناصر الدين إفتتح مؤتمر أطباء العيون
- زيارة ميدانية إلى مستودع Mersaco للأدوية
- أبرز تصريحات وزير الصحة اللبناني الدكتور ركان ناصر الدين لبرنامج نيوز ميكر عبر قناة RT
- طلب شراء وتركيب وحدة العناية المركزة للأطفال (PICU) ووحدة العناية المركزة لحديثي الولادة (NICU)
- طلب شراء جهاز التصوير بالرنين المغناطيسي (MRI) وجهاز التصوير المقطعي بالإصدار البوزيتروني (PET).
- وزير الصحة زار مستشفى الحريري برفقة وفد إماراتي للاطلاع على أوضاعه
- ناصر الدين تبلغ من مفوضية اللاجئين وقف تغطية استشفاء النازحين ابتداء من تشرين الثاني
- ورشة عمل توعوية على مضار التدخين في نقابة الأطباء
- ناصر الدين رعى حفل افتتاح قسم العيادات الخارجية في مستشفى الشفاء التخصصي في دوحة عرمون
- التصلب اللويحي المتعدد: الابتكارات، التحديات، والمنظور الإقليمي
- لبنان استعاد حقه بالتصويت في منظمة الصحة
- ارشادات من وزارة الصحة الى الحجاج
- ارشادات من وزارة الصحة الى الحجاج
- وزير الصحة من جنيف: لتعزيز الالتزام المشترك بإعطاء الاولوية لرعاية الامراض غير المعدية وفي مقدمها السرطان
- Morbidity
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/753 تاريخ 13/5/2025
- ناصر الدين التقى في جنيف وزراء الصحة في العراق وقطر وسوريا وموناكو
- برنامج رعاية
- ناصر الدين تابع لقاءاته في جنيف لدعم النظام الصحي اللبناني
- Life Expectancy and Mortality
- Risk Factors
- زيارة ميدانية إلى مصنع الأدوية Pharmaline
- وزارة الصحة العامة تطلق المرحلة الثانية من برنامج "رعاية"
- ناصر الدين إلتقى في جنيف وزير الصحة الفرنسي وتأكيد على الإلتزام باستمرارية التعاون ودعم النظام الصحي
- زيارة الى مستودع الأدوية UNION لمتابعة تنفيذ نظام MediTrack
- ناصر الدين: دعم أولي لمستشفى الحريري والتعاون الإيجابي ضروري لتحقيق النهضة المطلوبة
- مدير مستشفى رفيق الحريري شكر لوزير الصحة زيارته التفقدية
- ناصر الدين استقبل رباب الصدر وبحث سبل التعاون مع وفد من الهلال القطري
- لوازم طبية هبة من البرازيل ووزير الصحة بحث في دعم النروج للمستشفى التركي في صيدا
- توضيح من الصحة حول مرض التهاب السحايا وجرثومة النيسيرية السحائية
- مستشفيات جديدة تنضم الى نظام MediTrack
- المؤتمر الطبي Trauma in Medicine في جامعة بيروت العربية
- صيدليات جديدة تنضم الى نظام MediTrack
- التعايش مع مرض التصلب اللويحي: الابتكارات والتحديات ووجهات النظر الإقليمية
- التعايش مع مرض التصلب المتعدد: الابتكارات والتحديات ووجهات النظر الإقليمية
- ورشة عمل لوزارة الصحة حول تنظيم قطاع المتممات الغذائية في لبنان
- دعوة للمؤسّسات الصيدلانية للإنضمام الى نظام MediTrack
- إعلان عن دورات تدريبية على نظام MediTrack
- الأبيض أعلن توسيع نظام التتبّع MEDITRACK وشموله أدوية وأمراضا مستعصية جديدة
- تحديات تطبيق نظام تتبع الادوية السرطانية في اجتماع بين الأبيض والشركات المستوردة
- الأبيض يطلق رسميًا التتبّع الممكنن للأدوية السرطانية بعد انتهاء المرحلة التجريبية
- زيارة ميدانية إلى مصنع الأدوية Algorithm
- بيان من الصحة حول وفاة طفلة في إحدى الحضانات في قضاء كسروان
- ناصر الدين استقبل سفير سلطنة عمان
- ناصر الدين أطلق الحملة الوطنية للتوعية على الدهون المتحولة بالتعاون مع الجامعة الأميركية
- المصانع الوطنية للأدوية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/543 تاريخ 22/4/2025
- ناصر الدين شارك في فعالية جمعية سعيد التوعوية ضد سرطان القولون
- الصحة واليونيسف تطلقان سياسة أولى من نوعها لحماية الطفل في الحضانات في لبنان
- أعلن في مؤتمر مستشفى جبل لبنان حول السرطان عن تقديمات جديدة للمرضى
- حفل إطلاق دراسة حالة الاستثمار في مكافحة التبغ في لبنان: ٢٤ آذار ٢٠٢٥
- إرشادات من مصلحة الطب الوقائي في وزارة الصحة العامة خلال العاصفة الرملية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/502 تاريخ 15/4/2025
- ركان ناصر الدين قام بزيارة البطريرك الماروني الكاردينال مار بشارة بطرس الراعي واطمأن إلى صحته
- افتتاح مستوصف أزهر البقاع برعاية وزير الصحّة العامة الدكتور ركان ناصر الدين
- الاعتداءات الاسرائيلية الاخيرة
- اين يمكنك التبليغ عن الاحداث الجانية للأدوية واللقاحات
- ناصر الدين يشجب الاعتداء على صيدليات: أمن المرافق الصحية أولوية قصوى
- وزارة الصحة تشجب الاعتداء على مستشفى رياق
- الصحة تسلمت ٣٦ طنا من المساعدات الطبية العراقية
- الصحة تتسلم من الاتحاد الأوروبي واليونيسف 40 طنًّا من الإمدادات
- أعلن عن تسلم هبة مستلزمات لغسيل الكلى من منظمة الصحة العالمية
- فيروس الورم الحليمي البشري وسرطان عنق الرحم: التطوّرات في الوقاية والعلاج
- ناصر الدين بحث مع وفد من البنك الدولي في استكمال المشاريع المشتركة
- طلب خدمات إستشارية لتقييم مشروع رعاية التجريبي
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/397 تاريخ 2/4/2025
- الصحة تشجب استهداف سيارات الاسعاف في الناقورة: مخالفة متكررة وخطرة للقوانين الدولية والانسانية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/327 تاريخ 13/3/2025
- طلب عروض أسعار لشراء وتركيب أجهزة التصوير المقطعي المحوسب متعددة الشرائح
- ترصد الانفلونزا
- صدور لائحة الصيدليات التي تعتمد نظام تتبّع الأدوية Meditrack
- وزيرا التربية والصحة أعلنا استئناف برنامج الكشف الطبي لتلامذة المدارس الرسمية
- تدشين أكاديمية Ircad Liban برعاية رئيس الجمهورية
- إتصل بنا
- إطلاق دراسة الجدوى الاقتصادية في مكافحة التبغ
- أعلن وسفير اليابان إنجاز تجهيز مستشفيات حكومية بمعدات صديقة للبيئة
- فيروس الورم الحليمي البشري وسرطان عنق الرحم: آخر التطورات في الوقاية والإدارة
- ناصر الدين عرض أوضاع مستشفى الحريري واستقبل نوابًا
- وزارة الصحة العامة تشجب الإعتداء على مستشفى حلبا
- الصحة: سبعة شهداء واثنان وخمسون جريحا حصيلة التطورات على الحدود اللبنانية السورية
- سبعة شهداء واربعون جريحا حصيلة الغارات الإسرائيلية على مناطق لبنانية اليوم
- اليوم العالمي للسل- 2025
- وزير الصحة يتابع في مجلس الإنماء والإعمار مشاريع تطوير مستشفيات حكومية
- ناصر الدين أطلق واليونيسف برنامج "أقوى" لرعاية الأطفال من جرحى الحرب
- فيديوهات تثقيفية حول الكشف المبكر للأمراض غير الانتقالية
- وزير الصحة عرض أوضاع مستشفى دير القمر واستقبل بخاش ونقابة اصحاب المستشفيات
- دور الرعاية الصحية عن بعد في التغلب على حواجز الوصول إلى الخدمات الصحية
- ناصر الدين عقد اجتماع عمل مع بعثة البنك الدولي
- ناصر الدين إستقبل سفير مصر وبحث مع وفد من الإتحاد الأوروبي في التعاون الثنائي
- لائحة محدثّة للصيدليات التي تعتمد نظام تتبّع الأدوية MediTrack
- ناصر الدين اختتم جولته الجنوبية محييا في تبنين صمود المستشفيات الحكومية
- ناصر الدين في مستشفى صلاح غندور: للعمل على تعزيز الثقة والصمود وتأمين الحاجات الصحية للناس
- الوزير ناصر الدين في مستشفى بنت جبيل الذي يعود تدريجًا إلى العمل
- ناصر الدين إستهل في ميس الجبل جولة على عدد من مستشفيات الجنوب
- ندوة في المركز الثقافي الفرنسي في بيروت حول تعزيز القطاع الصحي في ظل الأزمات
- الوزير ناصر الدين يقفل الحضانات غدًا في المناطق الجبلية
- ناصر الدين يوضح آلية الحصول على بطاقات شهادة التلقيح لموسم الحج المقبل
- ناصر الدين يبحث مع السفير الفرنسي وممثل الصحة العالمية في المشاريع المشتركة
- 4Ws
- البرنامج الوطني لمكافحة الإيدز في لبنان
- البرنامج الوطني لمكافحة التدرن الرئوي
- وسيلة جديدة للإبلاغ عن الآثار الجانبية للأدوية و اللقاحات عبر تطبيق Vigimobile
- وزارة الصحّة العامة
- طلب أخصائي تكنولوجيا معلومات
- بيان إدانة من وزارة الصحة العامة حول خطف مسعفين من كشافة الرسالة الإسلامية في حولا
- طلب إبداء الرغبة بإجراء تدقيق مالي خارجي
- الأبيض سلّم خلفه وزارة الصحة وعدد إنجازاتها
- دور الرعاية الصحية عن بعد في التغلب على حواجز الوصول إلى الخدمات الصحية
- لقاء تقييمي ثان بعد سنتين على إطلاق الإستراتيجية الوطنية للصحة
- الاستراتيجية الوطنية للقطاع الصحي - رؤية ٢٠٣٠
- دور الرعاية الصحية عن بعد في التغلب على حواجز الوصول إلى الخدمات الصحية
- صدور قرار وزير رقم 264 تاريخ 3/2/2025 يتعلق بتنظيم عمل المؤسسات الصيدلانية على نظام MediTrack
- الوزير الأبيض يؤكد: مخزون دواء السرطان يكفي خمسة أشهر على الاقل
- الخروج من الأزمة: استجابة القطاع الصحي والدروس المستفادة من حرب 2024 على لبنان
- الأبيض عرض مشروع دعم أقسام غسيل الكلى في 20 مستشفى حكوميا
- الأبيض تسلّم من نوادي الروتاري في قبرص و في بيروت مساعدات لمراكز الرعاية الصحية الأولية
- الصحة تصدر التقرير التراكمي المحدث لاعتداءات العدو على القطاع الصحي
- المنظمة الدولية للهجرة وشركاؤها تطلق مشروعًا لتعزيز الوعي بالصحة البيئية في لبنان
- لقاء جامع في المستشفى التركي في صيدا والأبيض يؤكد: نفذت الوعد بتشغيله خدمة لاهلنا ومجتمعنا
- الدعم النفسي للمعالجين ومرضاهم في أوقات الصراعات
- الصحة تعلن عن تسليم أكثر من ثلاثة ملايين علبة دواء للنازحين خلال العدوان الإسرائيلي
- التعاون بين وزارة الصحة العامة والجمعيات الإسعافية خلال الحرب
- البرنامَجْ الوطني لليَقَظَة الدّوائية- النَّشرة الإعلامِية الثالثة عشر
- البرنامَجْ الوطني لليَقَظَة الدّوائية-النَّشرة الإعلامِية الثانية عشر
- الحصيلة النهائية لاعتداءات العدو الإسرائيلي يوم امس
- شراكة وزارة الشراكة وزارة الصحة العامة مع طيران الشرق الأوسط خلال الحرب الأخيرة
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/175 و 1/181 و 1/182 تاريخ 22/1/2025
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/38 و 1/39 و 1/40 تاريخ 2/1/2025
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/97 تاريخ 14/1/2025
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/1367 بتاريخ 25/9/2024، 1/1467 و 1468 تاريخ 22/10/2024، 1/1662 و 1/1663 تاريخ 20/11/2024
- الصحة تنشر الجدول المفصل الرابع للمساعدات الموزعة على المستشفيات والجمعيات الإسعافية
- طلب صيدلي
- الأبيض زار المستشفى التركي مختتمًا جولته في الجنوب والنبطية
- وزير الصحة بعد جولة على مستشفيات في النبطية
- الأبيض استهل جولته الجنوبية في مستشفى مرجعيون
- الأبيض ووزير خارجية إسبانيا في جولة تفقدية في مستشفى بعبدا الحكومي
- رودز فور لايف تكرّم برعاية وزارة الصحة العامة القطاع التمريضي في المستشفيات الحكومية
- الخروج من الأزمة: الدروس المستفادة من الاستجابة للطوارئ الصحية الأخيرة في لبنان
- إحصاءات عن دور الحضانة الخاصة المرخصة
- الأبيض ناقش مع وفد من الصيادلة التعويضات وآلية عودة الصيدليات المهدمة الى العمل جراء العدوان الاسرائيلي
- الشلل الرخو الحاد / Acute Flaccid Paralysis
- ميقاتي رعى افتتاح قسم قسطرة القلب والتميييل في مستشفى طرابلس الحكومي
- الأبيض بحث في باريس في تأهيل المختبر المركزي بعد تأمين التمويل
- 52500 علبة دواء للنازحين إثر الأحداث السورية وزيادة العيادات النقالة إلى 14
- الوزير الأبيض شارك في افتتاح أكاديمية منظمة الصحة العالمية بحضور ماكرون
- طلب خدمات استشارية لصيدلي للمستودع
- إجتماعات للأبيض لتنسيق المساعدات للنازحين نتيجة الأحداث السورية
- ألقى كلمة لبنان في مجلس وزراء الصحة العرب في بغداد
- الصحة تؤكد متابعة أوضاع آلاف اللبنانيين والنازحين السوريين الذين لجأوا إلى لبنان بعد الأحداث الاخيرة
- طلب صيدلي وأخصائي تكنولوجيا معلومات لوزارة الصّحة العامة
- الأبيض جال على القطاع الاستشفائي في الضاحية وأكد على إعادة الإعمار
- الأبيض تسلم من دولة تشيكيا هبة معدات طبية خاصّة بعناية الأطفال مقدمة إلى مستشفى بيروت الحكومي الجامعي
- وزارة الصحة العامة تقفل عيادة في البيرة
- الابيض تابع جولته على مستشفيات الجنوب والنبطية وتفقد الأضرار الكبيرة في مستشفى تبنين
- الابيض تفقد مستشفيي نبيه بري الحكومي والشيخ راغب حرب في النبطية ونوه بصمود القطاع الطبي
- الأبيض تفقد مستشفى جبل عامل
- الأبيض في ختام جولة في مستشفيات بعلبك: التضامن أفشل الحرب الاسرائيلية على لبنان
- الأبيض جال في مستشفيات في البقاع الشمالي والاوسط وبعلبك الهرمل
- الاستجابات للأزمات الإنسانية
- 4047 شهيدًا و16638 جريحًا الحصيلة الإجمالية المحدثة للعدوان الإسرائيلي
- الصحة أطلقت مع اليونيسف والصحة العالمية التقرير الأول في المنطقة حول نمو الأطفال وإرشادات الوقاية
- الحصبة / Measles
- العدوى بالنيسرية السحائية / Meningococcal Infection
- التهاب السحايا / Meningitis
- اليوم العالمي للإيدز 2024
- الصحة تنوه بصلابة النظام الصحي وتشكر العاملين الذين لم يبخلوا بأرواحهم: تجاوزنا بالتعاون واحدة من أعتى الازمات
- 3961 شهيدا 16520 جريحا منذ بدء العدوان، وحصيلة يوم الثلاثاء 78 شهيدا و266 جريحا
- الصحة تنشر الجدول الثالث المفصل للمساعدات الموزعة على المستشفيات والجمعيات الإسعافية
- الأدوية المجانية التي توزع من قبل وزارة الصحّة العامة
- لائحة أدوية الأمراض المستعصية التي تؤمنها وزارة الصحّة العامة
- التقرير التراكمي للدعم الذي تم تقديمه للمواطنين النازحين
- 3823 شهيدا و 15859 جريحا منذ بدء العدوان، وحصيلة يوم أمس 55 شهيدا و 160 جريحا
- 3768 شهيدا و 15699 جريحا منذ بدء العدوان، وحصيلة يوم أمس 14 شهيدا و 73 جريحا
- وصول طائرة المساعدات القطرية الـ19 الى بيروت
- الرعاية الذاتية
- بودكاست +Self-Help
- منصة 4Ws على الإنترنت
- خطوة خطوة
- مسودة الاستراتيجية الوطنية للصحة النفسية 2023-2030 للمراجعة العامة
- 3754 شهيدا و 15626 جريحا منذ بدء العدوان، وحصيلة يوم أمس 84 شهيدا و 213 جريحا
- 3670 شهيدا و 15413 جريحا منذ بدء العدوان، وحصيلة يوم أمس 25 شهيدا و 58 جريحا
- الصحة: شهيدان من المسعفين وأربعة جرحى بسبب ملاحقتهم بالمسيرات الإسرائيلية في استهتار فظيع بالعمل الانقاذي الانساني
- الصحة تنعى علام: عرف بقربه من الناس وخسارة كبيرة
- التقرير التراكمي للدعم الذي تم تقديمه للمواطنين النازحين
- 3645 شهيدا و 15355 جريحا منذ بدء العدوان، وحصيلة يوم أمس 62 شهيدا و 111 جريحا
- الحملة الوطنية للتلقيح ضد شلل الأطفال وأمراض الحصبة والحصبة الألمانية وأبو كعب
- 3583 شهيدا و 15244 جريحا منذ بدء العدوان، وحصيلة يوم أمس 25 شهيدا و 121 جريحا
- وزارة الصحة العامة تعمل جاهدة لاستقبال وتوزيع المساعدات الطبية والإنسانية
- شهيد مسعف وثلاثة جرحى في كفردونين
- الأبيض تابع إطلاق الحملات الإستباقية لحماية صحة المجتمع وأطلق الحملة الوطنية للتلقيح ضد الإنفلونزا
- 3558 شهيدا و 15123 جريحا منذ بدء العدوان، وحصيلة يوم أمس 14 شهيدا و 87 جرحى
- أطلق الحملة الوطنية للتلقيح ضد الأمراض المعدية بالتعاون مع اليونيسف والصحة العالمية
- 3544 شهيدا و 15036 جريحا منذ بدء العدوان، وحصيلة يوم أمس 28 شهيدا و 107 جرحى
- توعية مجتمعية
- التقرير التراكمي للدعم الذي تم تقديمه للمواطنين النازحين
- 3516 شهيدا و 14929 جريحا منذ بدء العدوان، وحصيلة يوم أمس 35 شهيدا و 143 جريحا
- شهيدان مسعفان في قانا
- أطلق برنامجًا غير مسبوق لتغطية الرعاية الصحية الطارئة
- شهيدان وجريحان من المسعفين في ثلاثة اعتداءات إسرائيلية في جنوب لبنان
- 3481 شهيدا و 14786 جريحا منذ بدء العدوان، وحصيلة يوم أمس 29 شهيدا و 122 جريحا
- 3452 شهيدا و 14664 جريحا منذ بدء العدوان، وحصيلة يوم أمس 7 شهداء و 65 جريحا
- الصحة: اعتداءان همجيان اضافيان على مسعفين في برج رحال وكفرتبنيت
- 3445 شهيدا و 14599 جريحا منذ بدء العدوان، وحصيلة يوم أمس 59 شهيدا و 182 جريحا
- التقرير التراكمي للدعم الذي تم تقديمه للمواطنين النازحين
- الصحة تندد بالعنف المتمادي من دون رادع في غارة العدو على مركز الدفاع المدني في دورس
- 3386 شهيدا و 14417 جريحا منذ بدء العدوان، وحصيلة يوم أمس 21 شهيدا و 73 جريحا
- الموارد
- طلب المساعدة
- 3365 شهيدا و 14344 جريحا منذ بدء العدوان، وحصيلة يوم أمس 78 شهيدا و 122 جريحا
- مقاطع الفيديو
- الأزمة السورية
- الانتحار
- تعاطي المواد
- برنامج خطوة بخطوة (SBS)
- الاستجابة لحالات الطوارئ الوطنية (مثل انفجار بيروت، جائحة كوفيد-19، إلخ.)
- الأبحاث والمنشورات
- الأدوية النفسية
- النشرات الإخبارية
- الاستراتيجية الوطنية والوثائق ذات الصلة
- 3287 شهيدا و 14222 جريحا منذ بدء العدوان، وحصيلة يوم أمس 44 شهيدا و 88 جريحا
- Abed
- الصحة تنشر لوائح تفصيلية بتوزيع الأدوية على مراكز الرعاية التي تقدم الخدمات للنازحين
- المتخصصون في الصحة النفسية
- الخطة الاستراتيجية الوطنية لفيروس نقص المناعة البشرية 2023-2028
- التقرير التراكمي للدعم الذي تم تقديمه للمواطنين النازحين
- 3243 شهيدا و 14134 جريحا منذ بدء العدوان، وحصيلة يوم أمس 54 شهيدا و 56 جريحا
- 3189 شهيدا و 14078 جريحا منذ بدء العدوان، وحصيلة يوم أمس 53 شهيدا و 99 جريحا
- 3136 شهيدا و 13979 جريحا منذ بدء العدوان، وحصيلة يوم أمس 19 شهيدا و 91 جريحا
- الصحة تنشر الجدول الثالث المفصل لتوزيع الأدوية على مراكز الرعاية التي تقدم الخدمات للنازحين
- الصحة تنشر الجدول الثاني المفصل للمساعدات الموزعة على 71 مستشفى حكومي وخاص و ٥ جمعيات إسعافية
- 3117 شهيدا و 13888 جريحا منذ بدء العدوان، وحصيلة يوم أمس 15 شهيدا و 69 جريحا
- صدور لوائح أسعار الأدوية معدّلة بتاريخ 11/11/2024 تطبيقا” للقرار 1/1559
- صدور لوائح أسعار الأدوية معدّلة بتاريخ 11/11/2024 تطبيقا” للقرار 1/1559
- دبلوم الصحة النفسية
- كيفيــــة حصــــول المواطنيــــن النازحيـــن عىل العــــالج الكيميائــــي
- صدور قرار وزير رقم 1/1559 تاريخ 11/11/2024 يتعلّق بالغاء القرار 1/945
- حالات الصحة النفسية - التوعية
- حملات الصحة النفسية - الوطنية
- القوانين واللوائح
- الوثائق الإرشادية لبناء القدرات
- حملات الصحة النفسية - الوطنية
- بشرى سارّة لأهالي دير الأحمر، وزارة الصحة العامة تخصص سقفًا ماليًا استثنائيًا لدعم مستشفى المحبة
- 3102 شهيدا و 13819 جريحا منذ بدء العدوان، وحصيلة يوم أمس 52 شهيدا و 161 جريحا
- التقرير التراكمي للدعم الذي تم تقديمه للمواطنين النازحين
- التقرير التراكمي للدعم الذي تم تقديمه للمواطنين النازحين
- الابيض: الخطة الاستباقية للازمة أثبتت فعاليتها ولضرورة البدء بالتخطيط منذ الان لمرحلة النهوض
- 3050 شهيدا و 13658 جريحا منذ بدء العدوان، وحصيلة يوم أمس 37 شهيدا و 105 جرحى
- آلية توزيع أدوية الأمراض المستعصية عبر الصيدليات
- البرنامج الوطني اللبناني لليقظة الدوائية - المنشورات العلميه
- 3013 شهيدا و 13553 جريحا منذ بدء العدوان، وحصيلة يوم أمس 11 شهيدا و 61 جريحاً
- جولة تفقدية للأبيض على قسم الحروق في الجعيتاوي برفقة ريزا وأبو بكر
- المساعدة التقنية لمشروع تبسيط الإجراءات الإدارية
- مساعدة طارئة من دولة اليابان
- فريق الاستجابة للطوارئ الطبية
- 3002 شهيدا و 13492 جريحا منذ بدء العدوان، وحصيلة يوم أمس 16 شهيدا و 90 جريحاً
- الوزير الأبيض اعلن بدء العمل بأقسام جديدة في المستشفى التركي اعتبارًا من صباح غد الثلاثاء
- دور المسنين
- الرعاية الصحية الأولية
- الصحة تشجب استشهاد اثنين من المسعفين وتعرض مستشفيي تبنين وبعلبك الحكومي لأضرار
- 2968 شهيدا و 13319 جريحا منذ بدء العدوان، وحصيلة يوم أمس 71 شهيدا و 169 جريحاً
- 2986 شهيدا و 13402 جريحا منذ بدء العدوان، وحصيلة يوم أمس 18 شهيدا و 83 جريحاً
- الابيض بعد جولته في الشمال: مسؤوليتنا ان نستمع الى مختلف القوى للاطلاع على الثغرات والعمل على سدها
- 2897 شهيدا و 13150 جريحا منذ بدء العدوان، وحصيلة يوم أمس 30 شهيدا و 103 جرحى
- الصحة تنشر لوائح بمساعدات المغتربين: التضامن مع لبنان يحقق الصمود
- 2867 شهيدا و 13047 جريحا منذ بدء العدوان، وحصيلة يوم أمس 45 شهيدا و 110 جرحى
- التقرير التراكمي للدعم الذي تم تقديمه للمواطنين النازحين-31-10-2024
- في حادثين إضافيين اليوم، أربعة شهداء من المسعفين في دردغيا واحتراق آلية في سلعا
- في حادث هو الثاني اليوم، شهيد من المسعفين وجريحان في دير الزهراني
- شهيد من المسعفين وجريحان في غارة العدو الإسرائيلي على سيارة إسعاف في زفتا
- شهيد من المسعفين وجريحان في غارة العدو الإسرائيلي على سيارة إسعاف في زفتا
- 2822 شهيدا و 12937 جريحا منذ بدء العدوان، وحصيلة يوم أمس 30 شهيدا و 165 جريحا
- الأبيض اختتم جولته في إقليم الخروب منوها بما أظهره اللبنانيون من تضامن في ظل هذه الازمة
- الأبيض جال على مراكز الرعاية والإيواء في إقليم الخروب وأعلن عن إطلاق خدمات الطوارئ للنازحين
- 2792 شهيدا و 12772 جريحا منذ بدء العدوان، وحصيلة يوم أمس 82 شهيدا و 180 جريحا
- الصحة تنشر لوائح تفصيلية بتوزيع الأدوية على مراكز الرعاية التي تقدم الخدمات للنازحين
- 2710 شهداء و 12592 جريحا منذ بدء العدوان، وحصيلة يوم أمس 38 شهيدا و 124 جريحا
- التقرير التراكمي للدعم الذي تم تقديمه للمواطنين النازحين-28-10-2024
- الأبيض قدم تقريرًا يوثق 55 اعتداء للعدو على المستشفيات و 201 على الجهات الإسعافية
- الأبيض في استقبال سفينة مساعدات إماراتية: نقدّر دعم الإمارات لموقف لبنان الساعي الى وقف النار
- الأبيض تسلم الدفعة الأولى من المساعدات الطبية الهندية البالغة 33 طنا
- التقرير التراكمي للدعم الذي تم تقديمه للمواطنين النازحين- 24-10-2024
- الصحة توضح آلية توزيع المساعدات الطبية والأدوية على النازحين وتنشر لائحة مفصلة
- الصحة تشجب التعرض لاثنين من كبريات مستشفيات لبنان وتطالب بموقف دولي إنساني
- وصول مساعدات طبية إضافية إلى مطار رفيق الحريري الدولي
- التقرير التراكمي للدعم الذي تم تقديمه للمواطنين النازحين
- الابيض تسلم شحنة مساعدات طبية من الصين: رسالة تضامن للبنانيين ودعم مادي للمستشفيات
- الصحة تنفي خبر إخلاء مستشفى بعلبك الحكومي
- الكوليرا في لبنان
- الأبيض يؤكد أن موضوع الدواء تحت السيطرة والوزارة في أعلى جهوزية لمواجهة الكوليرا
- التقرير التراكمي للدعم الذي تم تقديمه للمواطنين النازحين
- بيان اعلامي
- التقرير التراكمي اليومي للدعم الذي تم تقديمه لمراكز الرعاية الصحية الأولية للمواطنين النازحين
- مؤتمر صحافي مشترك للوزيرين الأبيض وياسين لتوضيح آلية المساعدات
- الأبيض بحث مع لجنة الصحة النيابية في التحديث الحاصل على خطة الطوارئ
- لائحة تفصيلية بالمساعدات التي وزعت على المستشفيات الحكومية والخاصة والجهات الاسعافية
- وصول دفعة جديدة من المساعدات القطرية
- الإدارة السريرية لحالات الاغتصاب
- تمديد العمل بالموافقات على منصة أمان
- الخاطر جالت برفقة الأبيض وياسين في مستشفى الكرنتينا
- وزيرة الدولة للتعاون الدولي في الخارجية القطرية افتتحت جسرًا جويًا من المساعدات
- وزير الصحة تسلم مساعدات ومستلزمات طبية مقدمة من فرنسا بالتعاون مع قطر
- أطلس
- الأبيض عرض الآلية الممكننة لتسلّم المساعدات الطبية وتوزيعها
- الصحة تؤكد التواصل مع هيئة الطاقة الذرية
- مجزرة إضافية وجريمة حرب في برعشيت: عشرة شهداء من رجال الاطفاء في حصيلة أولية
- الأبيض تسلم 25 طنا أدوية ومستلزمات طبية مساعدات من "اليونيسف" بتمويل من الحكومة البريطانية
- وصول طائرة مصرية محملة بالمساعدات الطبية والإنسانية الى المطار
- وزير الصحة تسلم أربعين طنا من مساعدات أدوية ومستلزمات طبية مقدمة من الإمارات
- وزير الصحة تسلم في المطار شحنة أدوية ومستلزمات طبية أممية
- الأبيض عرض حصيلة إجمالية جديدة ووصع جردة مفصلة للاعتداءات على القطاع الاسعافي والاستشفائي
- وزارة الصحًة العامة تطلب التعاقد مع خمسة عشر طبيب مراقب
- الصحة تذكر بالخدمات الطبية المقدمة للنازحين وتضيف 1214 على الخط الساخن 1787 للتواصل معهم
- الصحة نعت 6 شهداء من المسعفين في سحمر في البقاع الغربي: العدو ماض في إبادته اللاإنسانية
- الصحة تذكر بالخدمات الطبية المقدمة للنازحين وتضيف 1214 على الخط الساخن 1787 للتواصل معهم
- الأبيض فصّل التسهيلات الطبية المقدمة للنازحين وتأمين التواصل على 1214 و1787
- الأبيض استقبل وزير الخارجية الفرنسي وتسلم هبة مساعدات لعلاجات الطوارئ
- الصحة تشجب مسلسل استهداف المسعفين: 14 استشهدوا في يومين، اين المجتمع الدولي؟
- الصحة تدعو مستشفيات بيروت والمناطق إلى الاستعداد لإخلاء مستشفيات الضاحية واستقبال مرضاها
- الأبيض وبخاش أطلقا مبادرة العيادات التخصصية لعلاج طويل الأمد للجرحى
- الأبيض فصّل التسهيلات الطبية المقدمة للنازحين وتأمين التواصل على 1214 و1787
- الصحة تؤكد استمرار إقفال الحضانات في الأماكن المعرضة للعدوان وتدعو للتنسيق مع الاهل في المناطق الأخرى
- الأبيض أوضح تفاصيل الرعاية الطبية المقدمة للنازحين وذكر بالخط الساخن 1787 للرد على استفساراتهم
- نقابة الممرضات والممرضين تعلن عن حملة التطوع تحت عنوان "تعزيز الكادر التمريضي"
- طلب عرض أسعار لتأمين نظام تبريد للمستشفى التركي في صيدا
- طلب عرض أسعار لتأمين مولد كهربائي للمستشفى التركي في صيدا
- اقفال الحضانات حتى نهاية الأسبوع على جميع الأراضي اللبنانية
- قدم حصيلة محدثة لغارات أمس وعرض لنقابة المستشفيات آلية دفع المستحقات
- خط الحياة 1564
- ملاحظات اجتماعات فريق عمل الصحة النفسية والدعم النفسي والاجتماعي
- اقفال الحضانات غدا على جميع الأراضي اللبنانية
- الصحة تذكر بضرورة حصول الأطباء الأجانب على إذن مسبق تطبيقًا للقوانين
- وزارة الصحة تسلمت شحنة من المساعدات العراقية
- سبعون شهيدًا الحصيلة الإجمالية لثلاثة أيام من الإعتداءات الإسرائيلية المتتالية
- الصحة تطلب وقف العمليات الباردة لافساح المجال لاستقبال الجرحى
- وزيرا الصحة والمالية إتفقا على آلية محدثة لتسريع دفع المستحقات وتغطية جرحى الحرب
- الأبيض في نقابة الأطباء: آلية دفع مستحقات القطاع الصحي ستبدأ الأسبوع المقبل
- الصحة: بنوك الدم مجهزة بالوحدات ولا حاجة لحملات تبرع حاليا
- الأبيض اختتم جولته البقاعية محييا جهود الأطقم الاستشفائية: كل العناية مؤمنة لجرحانا
- الأبيض في مستشفى رياق: واقفون إلى جانب المصابين في علاجهم المستقبلي
- وزير الصحة يقوم بجولة تفقدية للمصابين في مستشفيات بعلبك
- الأبيض يشدد على استعادة الجهوزية في مواجهة عدو غادر
- الأبيض قدم حصيلة إجمالية ليومي الخرق الأمني المعادي: 37 شهيدًا و2931 جريحًا
- ميقاتي تلقى اتصال تضامن من اردوغان وتفقد مركز طوارىء الصحة
- الأبيض في جولة ثانية على المستشفيات
- 12 شهيدًا ونحو 2800 جريح في حصيلة محدثة قدمها الأبيض: نظامنا الصحي العام والخاص قام بردة فعل متفانية ومسؤولة
- تفعيل المراجعات على الخط الساخن 1214 لتعزيز التواصل مع مرضى الأمراض السرطانية والمستعصية
- الأبيض عاين الجرحى في مستشفيات العاصمة والضاحية: عمليات شبة متواصلة غالبيتها للعيون
- الصحة تنفي معلومات إحصائية غير دقيقة
- الأبيض في مؤتمر صحافي طارئ: الحصيلة الأولية للحادث الامني ٩ شهداء من بينهم طفلة حوالى ٢٨٠٠ جريح
- بيان عاجل ثان صادر عن وزارة الصحة العامة
- وزارة الصحة العامة تطلب من المستشفيات الاستنفار إلى أقصى درجة لاستقبال اعداد المصابين الذين يتوافدون اليها
- الصحة تؤكد استمرار حملتها الاستباقية للتلقيح ضد الكوليرا وتؤكد ألا اصابات حتى الان
- وضع حجر الأساس للمبنى الجديد لمستشفى بيروت الحكومي الجامعي- الكرنتينا بدعم قطري
- AIMS
- ملاحظات اجتماع فريق عمل الصحة النفسية والدعم النفسي الاجتماعي لعام 2024
- الأبيض أطلق المرحلة الأولى من برنامج "رعاية"
- الأبيض تسلم من اليونيسف 33 طناً من المستلزمات الطبيّة الأساسيّة للمساعدة على رفع الجهوزية في حال توسع العدوان
- برنامج إدارة طوارىء الصحّة العامة
- اللقاح المضاد لفيروس الكورونا
- الأبيض اختتم جولته في المنية الضنية وتابع الموضوع الوبائي
- الأبيض عرض حجم الخسائر البشرية والمادية في الجسم الصحي منذ بدء العدوان
- ست إصابات في تحديث لحصيلة غارة العدو الإسرائيلي على بلدة خربة سلم
- ثلاث إصابات طفيفة جدا في غارة العدو الإسرائيلي على بلدة خربة سلم-
- ثلاثة شهداء وجريحان من الدفاع المدني اللبناني في حصيلة أولية لاستهداف من قبل العدو الإسرائيلي في بلدة فرون
- جريحان من الدفاع المدني في قبريخا والصحة تكرر استنكارها إصرار العدو على التعرض للفرق الصحية
- حالة اختناق بسبب القاء العدو الفوسفور على كفركلا
- جريح وحالة اختناق بسبب القصف المدفعي الإسرائيلي المعادي على كفركلا والفوسفور على برج الملوك
- أربعة جرحى نتيجة غارة العدو الإسرائيلي على بلدة حانين
- افتتح مركز جمعية بيروت للرعاية الأولية في بيت فقس
- الأبيض في مركز الإيمان للرعاية الأولية
- الوزير الأبيض تابع جولته في الضنية وزار المستشفى الحكومي
- أعلن رصد 28 مليون دولار في الموازنة لدعم مراكز الرعاية
- شهيد وجريح نتيجة غارة العدو الإسرائيلي على بلدة كفرا
- ثلاثة جرحى نتيجة غارة العدو الإسرائيلي على بلدة حولا
- شهيدة وجريحان نتيجة قصف العدو الإسرائيلي لبلدة قبريخا
- أربعة جرحى في تحديث لحصيلة غارة العدو الإسرائيلي على بلدة مركبا
- جريحان في غارة العدو الإسرائيلي على بلدة مركبا
- جريح في استهداف إسرائيلي على طريق الخيام
- الرزنامة الوطنية للقاحات الأساسية
- الصحة تواصل الحملة ضد الكوليرا وتدعو المواطنين لأخذ اللقاح في ضوء تزايد الإصابات في سوريا
- ثلاثة جرحى في غارة العدو الإسرائيلي على بلدة مركبا
- إصابة مواطن بحالة اختناق بسبب القاء العدو الفوسفور على الخيام
- ثلاثة جرحى في غارة العدو الإسرائيلي على بيت ياحون وارتفاع حصيلة غارة بيت ليف إلى شهيد وأربعة جرحى
- ارتفاع حصيلة جرحى غارة بيت ليف إلى ثمانية
- شهيد وجريحان في غارة العدو الإسرائيلي على بلدة بيت ليف
- أربعة جرحى في غارة العدو الإسرائيلي على بلدة عيتا الشعب
- إفتتاح مشروع تزويد المستشفى التركي بالطاقة الشمسية وارتفاع عدد المنشآت الصحية المماثلة إلى 227
- شهيدان في الغارة على الناقورة
- استشهاد احد جرحى غارة وادي الكفور وارتفاع عدد الشهداء إلى أحد عشر
- الصحة تشجب إصرار العدو على استهداف المنشآت الصحية انطلاقا مما حصل في بليدا امس
- إصابة مواطن بحالة اختناق بسبب القاء العدو الفوسفور على الخيام
- أعلن تغطية مستلزمات القلب ورفع أتعاب الأطباء إلى ما كانت عليه قبل الأزمة
- جريح في الغارة على بعلبك
- اربعة جرحى هذا الصباح، ثلاثة في غارة العدو على المجادل وجريح في شيحين
- إدخال مواطن إلى العناية المركزة لتنشقه الفوسفور في الوزاني
- الأبيض تفقد خلية الازمة في بلدية بيروت وأكد أهمية التنسيق وتكامل الجهود لمواجهة الظروف الصعبة ومحدودية الموارد
- الصحة أنجزت تحقيقها في وفاة مواطنة إثر رش مبيدات في منزلها
- جريح في الغارة على مجدل زون
- شهيدان في غارة العدو الإسرائيلي على بلدة الطيري
- شهيد في استهداف بمسيرة في بلدة الخيام
- جريحان في حصيلة لسلسلة الغارات الإسرائيلية هذا الصباح على جنوب لبنان
- وزارة الصحة العامة أطلقت حملة تلقيح ضد الكوليرا تحسبًا من تجدد انتشارها
- الصحة تدعو إلى عدم نسب معلومات للوزارة غير صادرة عنها
- شهيد في حصيلة أولية للغارة على بلدة معركة
- التقرير التراكمي للطوارئ الصحية 13-8-2024
- التقرير التراكمي للطوارئ الصحية 20-8-2024
- حصيلة أولية للغارة على مفرق بلدة العباسية
- شهيدان وثلاثة جرحى في ميس الجبل وعيترون
- ثلاثة شهداء في الغارة العدوة على طيرحرفا
- شهيدان من بينهم طفل في حصيلة أولية للغارة على عيتا الجبل
- المفوضية تؤكد لوزير الصحة تغطية جميع جرحى الحرب السوريين المعروفين لدى المفوضية
- الوزير الأبيض اختتم جولته في الشمال: مطمئنون للجهوزية ومستمرون بالتعاون والدعم خدمة لأهلنا ومجتمعنا
- إيواء النازحين وضمان خدمتهم الصحية في اجتماعات الوزير الأبيض
- الأبيض في مستشفى طرابلس الحكومي في القبة
- الأبيض افتتح مركز جمعية بيروت للرعاية الأولية في طرابلس
- حصيلة نهائية لغارات البقاع: شهيد وثلاثون جريحا
- الأبيض بدأ جولة في الشمال هي الثالثة في غضون أسبوع لرفع الجهوزية
- شهيد في حصيلة أولية للغارة على سيارة في صيدا
- شهيدان لبناني وسوري في بيت ليف والوزاني هذا الصباح
- تحديث لحصيلة الغارات على البقاع: شهيد وعشرون جريحا من بينهم حالة حرجة وثمانية أطفال
- تحديث لحصيلة غير نهائية للغارات على البقاع: شهيد وتسعة عشرة جريحا
- عشرة جرحى في حصيلة أولية للغارات على البقاع
- تحديث لحصيلة الغارة الإسرائيلية على الضهيرة: أربعة شهداء وجريحان
- تحديث لحصيلة الغارة الإسرائيلية على الضهيرة: ثلاثة شهداء وجريحان
- الصحة تعلن عن جرح أربعة من بينهم ثلاثة مسعفين في الغارة على وادي حامول
- شهيدان في حصيلة أولية للغارتين على الضهيرة
- الأبيض التقى خلية الازمة في صيدا وجمعيات معنية بتقديم الخدمات للنازحين
- جريح سوري في القصف على الخيام
- الابيض زار مستشفى عين وزين ومركز الرعاية في بعقلين
- حصيلة نهائية لغارات البقاع: أحد عشر جريحا
- ثمانية جرحى في حصيلة أولية للغارات على البقاع
- شهيد في حصيلة أولية للغارة على دير قانون راس العين - صور
- تحديث: ارتفاع جرحى غارات البقاع إلى تسعة والمنصوري إلى اثنتين
- جريحة فلسطينية نتيجة الغارة على المنصوري
- ثلاثة مواطنين من قبريخا يعالجون في المستشفى لتنشقهم الفوسفور
- إدخال مواطن إلى المستشفى نتيجة مضاعفات تنشق الفوسفور
- شهيدان في الغارة على حولا
- جريحان في الغارة على عيتا الشعب
- جريحان في الغارة على منزل في بلدة شبعا
- شهيد وجريح في الغارة على بلدة شبعا
- ثلاثة جرحى في الغارة على مركبا
- استشهاد شخص في الغارة على دراجة نارية في صور
- حصيلة محدثة ثانية للعدوان الاسرائيلي على وادي الكفور
- حصيلة محدّثة غير نهائية للعدوان الاسرائيلي على وادي الكفور
- حصيلة العدوان الاسرائيلي على الخيام
- ادارة مستشفى الروم: المصابان في الغارة على مرجعيون يعالجان في المستشفى على نفقة وزارة الصحة بشكل كامل
- الصحة تستغرب الاخبار المضللة عن عدم تغطية كل جرحى الحرب
- بيان حول جدري القردة
- حصيلة العدوان الاسرائيلي على عيترون
- حصيلة العدوان الاسرائيلي على مركبا
- وزير الصحة جال في المراكز الصحية الأولية في اقليم الخروب
- وزير الصحة افتتح قسم العلاج الكيميائي في مستشفى سبلين الممول من الهلال الأحمر القطري
- حصيلة محدّثة للعدوان الاسرائيلي على الخيام و قبريخا
- حصيلة العدوان الاسرائيلي على قبريخا
- حصيلة العدوان الاسرائيلي بالقذائف الفوسفورية على الخيام
- حصيلة محدّثة للعدوان الاسرائيلي على مرجعيون
- الابيض جال على مراكز صحية في قضاء عاليه: الوزارة ستساعد بتقديم الخدمات الطبية للنازحين في مراكز الايواء
- حصيلة أولية للعدوان الاسرائيلي على مرجعيون
- حصيلة العدوان الاسرائيلي على بليدا
- حصيلة العدوان الاسرائيلي على رب تلاتين
- حصيلة محدّثة للعدوان الاسرائيلي على مفرق بلدة العباسية
- حصيلة العدوان الاسرائيلي على شيحين
- حصيلة العدوان الاسرائيلي على برعشيت
- حصيلة العدوان الاسرائيلي على كفركلا
- حصيلة أولية مفصلة للغارة على معروب: ١٢ جريحا من بينهم حالتان حرجتان
- حصيلة العدوان الاسرائيلي على بلدة الطيبة
- استشهاد مواطن متأثراً بجراحه
- حصيلة العدوان الاسرائيلي على بلدة الوزاني
- حصيلة محدّثة للعدوان الاسرائيلي على مجدل سلم
- حصيلة محدّثة للعدوان الاسرائيلي على مجدل سلم
- أربعة جرحى حصيلة الغارتين العدوتين على بلدة مجدل سلم
- حصيلة العدوان الاسرائيلي على مجدل سلم
- الأبيض يحذر في مؤتمر إرادة من العودة إلى ممارسات ما قبل الأزمة المالية
- حصيلة العدوان الاسرائيلي بالقذائف الفوسفورية على كفركلا
- حصيلة العدوان الاسرائيلي على صيدا
- وزارة الصحة العامة تشجب الاعتداءات الإسرائيلية المتكررة على طواقم الإسعاف
- حصيلة العدوان الاسرائيلي على الناقورة
- حصيلة العدوان الاسرائيلي على بلدة حناويه
- حصيلة أولية للعدوان الاسرائيلي على يارين
- اجتماعات مفتوحة في وزارة الصحة لرفع الجهوزية وكل نقباء القطاع الصحي حضروا لتفعيل التنسيق في حال الطوارئ
- الأبيض ترأس اجتماعًا لفعاليات إقليم الخروب لرفع جهوزية المنطقة في حال توسع العدوان
- حصيلة نهائية للعدوان الاسرائيلي على جوّيا
- حصيلة محدّثة للعدوان الاسرائيلي على جوّيا
- حصيلة أولية للعدوان الاسرائيلي على جوّيا
- حصيلة أولية للعدوان الاسرائيلي على عيترون
- حصيلة العدوان الاسرائيلي بالقذائف الفوسفورية على شبعا
- حصيلة العدوان الاسرائيلي على شقرا
- حصيلة العدوان الاسرائيلي على العديسة - رب الثلاثين
- حصيلة محدّثة للعدوان الاسرائيلي على ميفدون والوزاني
- حصيلة أولية للعدوان الاسرائيلي على ميفدون والخيام
- حصيلة العدوان الاسرائيلي بالقذائف الفوسفورية على الخيام و طلوسة
- حصيلة محدّثة للعدوان الاسرائيلي على بلدة عبا
- حصيلة أولية للعدوان الاسرائيلي على بلدة عبا
- حصيلة العدوان الاسرائيلي على رب تلاتين
- حصيلة العدوان الاسرائيلي على ميس الجبل
- حصيلة محدّثة للعدوان الاسرائيلي على حولا
- حصيلة العدوان الاسرائيلي على حولا
- حصيلة العدوان الاسرائيلي على بيت ليف
- حصيلة محدّثة للعدوان الاسرائيلي على دير سريان
- حصيلة العدوان الاسرائيلي على دير سريان
- جرح شخص في العدوان الاسرائيلي على طيرحرفا
- حصيلة نهائية للعدوان الإسرائلي على مركبة بين البازورية ووادي جيلو
- الصحة: سبعة شهداء الحصيلة النهائية لعدوان الضاحية
- اليونيسف توزع بالتعاون مع وزارة الصحة العامة 65 طنًا من الأدوية والمعدّات الطبّية
- الابيض تسلم مساعدات طبية من منظمة الصحة العالمية
- مركز طوارئ الصحة: توزيع اطنان من المستلزمات والأدوية لرفع جهوزية القطاع الصحي
- الصحة في حصيلة محدثة عن الغارة على شمع: 4 شهداء سورين و5 جرحى
- حصيلة أولية لغارة شمع
- الأبيض ترأس اجتماعًا لفريق مركز عمليات طوارئ الصحة العامة
- أثنى على استجابة المستشفيات لتداعيات عدوان الضاحية بناء على خطة الطوارئ
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 999/1 بتاريخ 30/7/2024
- تحديث من وزارة الصحة: ارتفاع عدد الشهداء الى 5
- تحديث من وزارة الصحة: ارتفاع عدد الشهداء الى 4
- تحديث من وزارة الصحة: ثلاثة شهداء من بينهم طفلة وطفل و74 جريحا والبحث مستمر عن مفقودين
- وزارة الصحة: العدوان على الضاحية أدى إلى استشهاد سيدة وجرح ثمانية وستين شخصا
- الأبيض اختتم جولته البقاعية بافتتاح مستوصف في سعدنايل
- الأبيض في جولته البقاعية: نولي اهتمامًا خاصا للمناطق البعيدة والنائية
- مديرية الوقاية الصحية ترفض الإتهامات العشوائية وتدعو لمراجعة القوانين
- إعادة تشغيل مستشفى بر الياس في اجتماع بين الأبيض ومحافظ البقاع
- الصحة فتحت تحقيقا لتحديد اسباب وفاة سيدة رشت مبيدات في منزلها
- الأبيض تفقد مستشفى البترون بعد انهيار جزء من سقف غرفة غسيل الكلى
- تقييم اتفاق الإطار اللبناني الفرنسي للتعاون الصحي بعد سنة على توقيعه
- مناقصة عمومية لتأمين لوازم طبية للمستشفى التركي في صيدا (غاز الهيليوم و لوازم أكسجين)
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 859/1 و862/1 و874/1 و875/1 و877/1 بتاريخ 3/7/2024
- ميقاتي شارك مع الأبيض في التقييم السنوي للخطة الوطنية لمكافحة السرطان
- حفل توقيع مشروع "PARAMED" لتعزيز مهارات العاملين في القطاع الصحي العام في لبنان
- الأبيض تبلغ من سفير بنغلادش تقديم هبة من الأدوية الأساسية لمراكز الرعاية
- الخطة الوطنية لمكافحة السرطان 2023-2028
- الابيض ممثلا ميقاتي في مؤتمر اتحاد الأطباء في طرابلس
- الصحة تؤكد بيانها السابق حول إقفال باتيسري Better from Scratch
- وزارة الصحة اقفلت باتيسري في كليمنصو بالشمع الأحمر لتسببها بحالات تسمم
- الابيض تفقد مستشفى نبيه بري وافتتح قسم علاج الحروق
- تطوير"مستشفى المنية الحكومي" في اجتماع في وزارة الصحة وتوجيهات للأبيض لحل مشكلة الموظفين
- إطلاق الاستراتيجية الوطنية للصحة النفسية في لبنان 2024-2030 برعاية وزير الصحة
- الابيض في افتتاح محطّة توليد الأوكسجين الخاص في مستشفى بعبدا الحكومي الجامعي
- عرض مفصل في وزارة الصحة لخطة الطوارئ في حال تطور العدوان الإسرائيلي
- الأبيض شارك في مؤتمر الأمن الصحي في سيدني والتقى أبناء الجالية
- الأبيض اختتم زيارته الرسمية لأستراليا بسلسلة نشاطات في سيدني
- أدلة العمل العيادي
- الأبيض إلتقى وزيرة الصحة في ملبورن وعقد سلسلة اجتماعات لدعم النظام الصحي
- وزارة الصحة: إقفال مركزي تجميل وعيادتين مخالفة للقوانين
- الصحة تطلق "التعافي من خلال اللعب" بالشراكة مع اليونيسف والدنمارك ومؤسسة ليغو
- الصحة أطلقت بدعم من اليونيسف مبادرة "رايزينغ" Rising لتعزيز نمو الأطفال
- انتخاب لبنان في المجلس التنفيذي للصحة العالمية في جنيف
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 1/738 و1/739 بتاريخ 3/6/2024
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/595 بتاريخ 14/5/2024
- وقفة حاشدة في وزارة الصحة العامة تضامنا مع القطاع الطبي في الجنوب
- جائزة للصحة في جنيف تقديراً لجهودها الخاصة ببرنامج "خطوة خطوة"
- الصحة أطلقت الحملة الوطنية للإمتناع عن التدخين تحت شعار "علقتها علقة"
- الحملة الوطنية لمكافحة التدخين ٢٠٢٤
- وقفة احتجاجية للصحة ونقابة المستشفيات تضامناً مع المستشفيات والطواقم الطبية والصحية في الجنوب
- وزارة الصحة دانت قصف مستشفى صلاح غندور في بنت جبيل
- ترصد الغياب المدرسي
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/635 و1/636 و1/641 بتاريخ 15/5/2024
- كشف ميداني على مخيم عرسال للنازحين السوريين والحلو يرفع الصوت
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/540 بتاريخ 2/5/2024
- ندوة حول ترشيد استعمال المضادات الحيوية
- إجتماع موسع في الصحة حرصًا على عدم تفاقم الأزمة الصحية في البقاع
- إطلاق حملة الإتحاد العربي للمهن البصرية "رؤيا للبنان أفضل"
- الأبيض يدق ناقوس الخطر حيال تفشي الأمراض في مخيمات النزوح
- هبة أدوية سرطانية من الهيئة الطبية الدولية لوزارة الصحة العامة
- الأبيض تبلغ من مفوضية اللاجئين تقليص التغطية الصحية للنازحين السوريين
- الصحة والتربية أطلقتا حملة المدارس للتوعية ضد التدخين بدعم من شركة الصبّاح للإنتاج
- وزارة الصحة تعلن عن 40 حالة التهاب الكبد الفيروسي الالفي في كامد اللوز وتذكر باجراءات الوقاية
- الخطة الوطنية المشتركة لاستجابة وجهوزية قطاع الصحة النفسية في حالات الطوارئ: في سياق خطر الحرب على لبنان
- الوزير الابيض يجتمع بالهيئة التأسيسية لموظفي المستشفيات الحكومية
- وزارة الصحة نبهت من خطورة داء الكلب ودعت إلى حل جذري لمشكلة الكلاب الشاردة
- الأبيض افتتح المؤتمر السنوي للجمعية اللبنانية للتوليد والأمراض النسائية
- توقف أنظمة وبرامج وزارة الصحة العامة عن العمل الجمعة لصيانتها
- الأبيض جال وسفيري فرنسا والاتحاد الأوروبي على مركز الحازمية للرعاية الصحية
- وزارة الصحة العامة تفند جملة مغالطات في بيان مكتب مجلس نقابة بيروت
- الصحة تطالب بإنزال العقوبات بالمعتدين على مستشفى دار الشفاء
- الصحة أطلقت مناقصة أولى من نوعها تجمع الهيئات الضامنة لتلزيم شراء أدوية
- الأبيض جال والمديرة الإقليمية للصحة العالمية على المباني الصحية في الكرنتينا
- الابيض ترأس اجتماعا للاطباء المراقبين مع بدء تطبيق زيادات التغطية الصحية
- الابيض استقبل مديرة منظمة الصحة العالمية في إقليم شرق المتوسط
- الأبيض اختتم لقاءاته مع المستشفيات لشرح آلية الزيادات الكبيرة على التعرفات
- الصحة تشجب غارة الهبارية وتدين بأشد العبارات إصرار قوات الاحتلال على استهداف المسعفين
- الأبيض التقى مدراء مستشفيات بيروت وجبل لبنان مواصلا لقاءاته لشرح الزيادات على التغطية
- طلب عرض أسعار لتأمين المواد اللازمة للمستشفى التركي في صيدا
- الأبيض شرح الزيادات الكبيرة على التغطية الصحية
- الأبيض افتتح مركز الرعاية الأولية التابع لجمعية بنين
- الأبيض استقبل السفيرة الإيطالية في لقاء وداعي
- الأبيض زار البقاع متابعا لقاءاته لشرح آلية الزيادات الكبيرة على التغطية الصحية ويعقد مؤتمرا صحافيا غدا
- الأبيض شرح لمستشفيات الشمال آلية الزيادات الكبيرة على التغطية الصحية
- فيروس التاجي المستجد 2019
- استثمار جديد بالطاقة الشمسية لدعم القطاع الصحي بالشراكة بين اليونيسف والوزارة
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/280 بتاريخ 12/3/2024
- الحلبي والأبيض أطلقا بالشراكة مع منظمة اليونيسف برنامج الكشف الطبي المدرسي
- توضيح من وزارة الصحة عما يتداول عن طهي الأرز ومدة صلاحيته واحتوائه على مواد سامة
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/262 بتاريخ 6/3/2024
- الصحة تعقّب على مناشدتها تسليم جثة طفل: تم ذلك بالفعل يوم أمس
- الأبيض استكمل جدول أعمال حافلا في باريس ومشاريع جديدة مع الوكالة الفرنسية للتنمية
- الأبيض تابع زيارته لباريس والتقى نظيره الفرنسي
- وزارة الصحة تأسف للتأخير في تسليم الدواء بسبب إضراب الإدارة العامة وتشدد المستوردين
- المواد غيرالفعّالة (السواغات) ذات مفعول معلوم
- الصحة تشجب غارة العديسة وتدين بأشد العبارات إصرار قوات الاحتلال على استهداف المسعفين
- الأبيض استهل زيارة رسمية لباريس تتركز على البحث في مشاريع تحديث القطاع الصحي
- وزارة الصحة العامة تنطم جلسة توعية تفاعلية حول السرطان لطلاب الثاني الثانوي في الليسيه عبد القادر
- الصحة أعلنت بالشراكة مع اليونيسف والوكالة الأميركية للتنمية الدولية تفعيل البرنامج الشامل لـ"يودنة الملح"
- الابيض افتتح قسم العلاج النهاري لمرضى السرطان في المستشفى التركي في صيدا الممول من الهلال الأحمر القطري
- مناورة صحية في مستشفى سبلين الحكومي
- وزارة الصحة تدين الاعتداء على مركز الهيئة الصحية في بليدا
- الأدوية المتشابهة في النطق أو الكتابة (LASA)
- الأبيض خلال لقائه نائبة المدير العام للمنظمة الدولية للهجرة
- الأبيض في ورشات عمل مع البنك الدولي حول التغطية الصحية الشاملة
- الأبيض في إطلاق مشروع التوعية والتلقيح ضد سرطان عنق الرحم
- إذا واجهتك أي صعوبة في الإتصال على الخط الساخن 1787 الرجاء الإتصال على الأرقام التالية
- منظمة الصحة العالمية تقدم ست سيارات جديدة لوحدة الترصد الوبائي في وزارة الصحة العامة
- الأبيض في تكريم فريق عمل البرنامج الوطني لمكافحة الإيدز
- الترصد المخبري
- تقييم سنة لاستراتيجية الصحة الوطنية في لبنان: رؤية 2030
- طلب عرض أسعار لخدمات مركز الاتصال
- الابيض خلال إطلاق الحملة الوطنية للتوعية ضد السرطان
- الصحة أطلقت ورشة مراجعة وتحديث الإرشادات التوجيهية للوقاية من سوء التغذية
- الأبيض في لقاء تقييمي هو الأول للإستراتيجية الوطنية للصحة
- الأبيض أطلق حملة "شباط الشهر الوطني لصحة الفم والأسنان عند الأولاد"
- الأبيض يبحث مع السفيرة الأميركية الجديدة في وضع القطاع الصحي في لبنان
- إستراتيجية الصحة النفسية واستخدام المواد للإدمان ٢٠١٥-٢٠٢٠
- تقييم منتصف المدة خارجي للاستراتجية الوطنية للصحة النفسية ٢٠١٥-٢٠٢٠
- وزير الصحة العامة يزور مستودع الكرنتينا والمستشفى الحكومي مع وفد من جمهورية كوريا واليونيسف
- الأبيض يبحث في شؤون القطاع الطبي مع مجلس النقابة
- نظام الترصد القائم على الابلاغ من المستوصفات والمراكز الصحية
- الأبيض التقى سفيري مصر والبرازيل وجدد معهما الدعوة لوقف اطلاق النار الفوري في غزة
- الابيض من النبطية : القطاع الطبي صامد ويقدم أغلى ما يملك تجاه اهلنا والوطن
- الابيض التقى في صور مديري المستشفيات الحكومية والخاصة
- الأبيض إفتتح المؤتمر العلمي السنوي حول الطب النفسي
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 10/1/2024
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/29 بتاريخ 9/1/2024
- كيق تتعامل مع موسم نزلات البرد والإنفلونزا؟
- الأبيض يطمئن مرضى الأمراض السرطانية والمستعصية
- الصحة تشجب استهداف مركز الهيئة الصحية: مخالفة متكررة للقوانين الدولية ودساتير المنظمات الانسانية
- البرنامَجْ الوطني لليَقَظَة الدّوائية-النَّشرة الإعلامِية التاسعة - كانون الثاني2024
- مؤشر أسعار الأدوية 2023
- اجتماعات متتالية حول الدواء في وزارة الصحة والأبيض يتوقع انفراجًا في التمويل في الفترة القريبة المقبلة
- الأبيض يصدر قرارا بوقف العقد مع مستشفى بلفو الطبي
- ميقاتي بحث مع الابيض في تأمين الف مليار ليرة لبنانية شهريا لأدوية الامراض السرطانية والمستعصية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 1/1795 و1/1796 بتاريخ 20/12/2023
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/1602 بتاريخ 28/11/2023
- وزارة الصحة العامة تشارك مرضى السرطان وجعهم
- الأبيض إفتتح مستشفى STMC في الحدث: بشارة خير ودليل على صمود القطاع الصحي
- الأبيض يصدر قرارًا برفع تعرفتي غسيل الكلى والدم: واقفون إلى جانب المريض
- الابيض زار شيخ العقل: مصلحة المواطن أولوية والدعم مستمر لأدوية الأمراض السرطانية
- الأبيض خلال اجتماع تنسيقي مع اليونيسف: ماضون قدمًا في دعم مراكز الرعاية
- الأبيض جال على مستشفيي الشحار الغربي وبشامون
- الأبيض دعا في اجتماع منظمة الصحة العالمية حول غزة الى وقف فوري لاطلاق النار
- الأبيض تسلم من السفير الألماني هبة مستلزمات خاصة بمعالجة جرحى الحرب
- تنمية القدرات
- الابيض يقرر اقفال ملحمة العياص في الجاهلية ويحيل الملف إلى النيابة العامة
- الأبيض يتفقد وسفير اليابان وممثل اليونيسف مستودع المستلزمات الطبية في الكرنتينا
- الصحة: التحقيق في أسباب عشرات الحالات المرضية في الجاهلية وفحوص للغذاء والمياه
- ما هو تأثير تغير المناخ على الانظمة الصحية؟
- المصادر الموثوقة للحصول على معلومات حول حالات الطوارئ الصحية
- الأبيض تسلم من تشيكيا هبة معدات ومستلزمات لمستشفيات حكومية
- الأبيض تسلم هبة أدوية من البرازيل
- الأبيض اختتم لقاءاته في COP28 ودعا إلى حلول إقليمية للأزمات الصحية المحلية منعًا لتمددها
- ما هي برامج وخدمات مراكز الرعاية الصحية الأولية التي يمكنك الاستفادة منها؟
- الأبيض في اجتماع وزراء الصحة في COP28
- الابيض تفقد مستشفى حاصبيا الحكومي يرافقه النائبان جراده وحمدان
- الابيض افتتح قسم العناية المركزة لحديثي الولادة في مستشفى بعلبك
- الابيض تفقد مستشفى مشغرة الحكومي: واجب القطاع الصحي البقاء على جهوزية عالية
- الابيض افتتح مركز علي النهري للرعاية الصحية الاولية: استمرار هذه المراكز بتمويل نفسها بنفسها لا يجوز
- وزير الصحة العامة د.فراس الأبيض يشارك في مؤتمر الأمم المتحدة المعني بتغير المناخ في دولة الإمارات العربية المتحدة
- الصحة ترد على المعترضين على تتبع الدواء غير المدعوم
- وزارة الصحة العامة تنبّه المواطنين وتذكّرهم بالإرشادات الصحية المتعلّقة بالفوسفور الأبيض
- وزارة الصحة العامة تستكمل تدريب الكوادر الطبية على كافة الاراضي اللبنانية
- وزارة الصحة العامة تعمم ارشادات صحية حول الفوسفور الابيض
- بعض المشاريع والإنجازات التي ساعدت في تعزيز الشفافية والحد من الفساد في وزارة الصحة العامة
- لمحه عن المؤتمر السنوي الأول لليقظه الدوائيه في لبنان - 2023
- الابيض التقى سفير اسبانيا وبحث معه في سبل دعم القطاع الصحي
- الابيض ترأس اجتماعا لمدراء المستشفيات الحكومية في الشمال وعكاز
- الأبيض في المؤتمر السنوي لمستشفى هيكل
- الأبيض جال في طرابلس والشمال مطّلعًا على جهوزية القطاع الصحي استكمالًا للتحضيرات لخطة الطوارئ
- الابيض زار دار افتاء طرابلس والتقى المفتي إمام
- الابيض أطلع ممثلي الدول المانحة على خطة طوارئ الصحة: مفاعيلها مزدوجة على المديين القصير والبعيد
- تخريج ممرضات وممرضين شاركوا في برنامج تدريبي في "المعهد الأوروبي للتعاون"
- ترصد الاسهال الحاد المائي في لبنان
- ترصد الحصبة في لبنان
- وزارة الصحة العامة تستكمل تدريب الكوادر الطبية على كافة الاراضي اللبنانية
- اليوم العالمي لمرض السكري 2023
- ضمن اطار تعزيز جهوزية القطاع الصحي وزارة الصحة توزع ٥٠ طنًا من المستلزمات الطبية على ٢٠ مستشفى حكومي وخاص
- وزارة الصحة العامة تدين بشدة استهداف مستشفى ميس الجبل
- وزارة الصحة العامة تتابع تدريب الكوادر الطبية
- الأبيض افتتح مركز ابن النفيس الطبي للرعاية الصحية الاولية: نعمل على مشاريع لدعم هذه المراكز
- وزارة الصحة العامة تستكمل تدريب المستشفيات لرفع جهوزيتها
- شهادة الاعتماد ISQua EEA
- الأبيض تفقّد مستشفيات صور ومراكز إيواء النازحين ووحدة إدارة الكوارث واطّلع على الجهوزية لمواجهة أي طارئ
- الابيض جال في مستشفيي نبيه بري وراغب حرب والتقى محافظ النبطية
- جولة جنوبية لوزير الصحة استهلها من صيدا متفقدا الجهوزية الصحية والإستشفائية
- الصحة تدين الاعتداء الجبان ضد سيارتي إسعاف الرسالة: انتهاك صارخ للقانون الدولي الإنساني
- الأبيض التقى أطباء الأقضية واتفاق على آلية تواصل لضمان فعالية التنسيق
- الأبيض رعى اليوم الطبي الخاص بتعزيز الصحة النفسية والوقاية من الإدمان
- تعاون بين وزارة الصحة واليونيسف وكوريا لدعم الرعاية المنقذة للاطفال الحديثي الولادة
- ينطلق اليوم أسبوع السلامة الدوائية (Med Safety)
- ينطلق اليوم أسبوع السلامة الدوائية (Med Safety)
- برنامج الإستعداد للحوادث البيولوجية والكيميائية والإشعاعية والنووية
- المدير الإقليمي لمنظمة الصحة العالمية التقى الابيض: وزارة الصحة العامة حوّلت التحديات إلى فرص
- وزارة الصحة العامة تفعّل خطًّا ساخنًا (1787) لخدمة النازحين قسرًا عن مناطقهم
- الابيض أطلع نقابة المستشفيات الخاصة على الآلية الجديدة لتغطية جرحى الحرب
- الابيض أصدر مذكرة للمستشفيات حول كيفية الاستعداد للطوارئ: بالوحدة والتنسيق نتجاوز الازمة
- الأبيض التقى نائب المدير التنفيذي لليونيسف وتأكيد على استمرار الدعم للقطاع الصحي
- الابيض عرض مع فرونتسكا خطة الطوارئ الصحية
- الأبيض خلال إطلاق الحملة الوطنية للتوعية ضد التسمم بالرصاص: مستمرون بتقديم خدماتنا في قطاع الصحة
- الابيض التقى سفيري بنغلاديش والهند وبحث في دعم القطاع الصحي
- الابيض بحث مع سفيري بلغاريا وباكستان في سبل التعاون لدعم القطاع الصحي
- الابيض بحث مع وفد من ممثلي جمعيات الامم المتحدة في لبنان في سبل التعاون والدعم لخطة الطوارئ
- دعوة للمتطوعين في مجالات الصحة
- الابيض جال مع علامة وعبدالله في غرفة عمليات الطوارئ الصحية والتقى سفير كولومبيا
- الأبيض يوقف التعاقد مع مستشفى رحال لتسببه بمشاكل عدة مع مرضى غسيل الكلى
- عربيد في لقاء شارك فيه وزيرا التربية والصحة
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/1343 ىتاريخ 17/10/2023
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/1245 ىتاريخ 3/10/2023
- أين يمكنكم الحصول على خدمات صحة نفسية مجانية / أو منخفضة الكلفة في لبنان؟
- السفير القطري في زيارة تعارفية مع وزير الصحة وبحث في الدعم القطري للبنان
- صدور نتائج إمتحانات فني مخبري كفاءة 2023-2024
- ميقاتي شارك في اجتماع وزارة الصحة لبحث خطة رفع جهوزية القطاع الصحي
- الابيض: للوقوف دقيقة صمت استنكارا لما تعرض له مستشفى المعمداني في غزة
- اجتماع بين الوزيرين الابيض وحجار للبحث في سبل التنسيق بين الوزارتين لمواكبة التطورات
- الحملة الوطنية للتوعية عن سرطان الثدي 2023
- الابيض خلال اطلاق الحملة الوطنية للتوعية ضد سرطان الثدي
- الأبيض عرض إجراءات الوزارة لرفع الجهوزية في حال حدوث اي طارئ
- الحسابات الصحية الوطنية 2019 و2020 و2021
- الأبيض يطرح في الدورة الإقليمية للصحة العالمية ضرورة رفع الجهوزية الصحية تحسبا لأي طارئ
- الحسابات الصحية الوطنية 2020
- إعلان عن دراسة لترصد عوامل خطر الأمراض المزمنة
- الأبيض أطلق الدليل الوطني حول الممارسات الجيدة لليقظة الدوائية
- الحسابات الصحية الوطنية 2021
- الأبيض افتتح المؤتمر الرابع حول الأورام العصبية في الجامعة الأميركية
- الابيض خلال اطلاق حملة التلقيح لموسم الانفلونزا
- إضاءة مبنى وزارة الصحة باللون الزهري لإطلاق الحملة الوطنية للتوعية ضد سرطان الثدي
- الابيض زار وسفير الدنمارك مركز الظريف الطبي
- المؤشرات الصحية
- جمعية "بربارة نصار" أطلقت مركزها الأول لدعم مرضى السرطان ودرع تقديري للأبيض
- الأبيض في المؤتمر السنوي لنقابة المعالجين الفيزيائيين
- الأبيض أعلن تأمين مستحقات المستشفيات عن غسيل الكلى
- الأبيض نوه بانعقاد 6 مؤتمرات طبية: دليل على عدم انهيار النظام الصحي وتعزيز الثقة بالمستقبل
- الابيض بحث مع نائبة الاتحاد الأوروبي في دعم النظام الصحي
- إستدراج عروض لصيانة المولدات الكهربائية لوزارة الصحّة العامة
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1116/1 و 1117/1 و 1118/1 و 1131/1 ىتاريخ 12/9/2023
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/1141 ىتاريخ 14/9/2023
- وزير الصحة اختتم لقاءاته في نيويورك بمداولات عن التغطية الصحية الشاملة
- الأبيض تابع لقاءاته في نيويورك: النزوح السوري يعرض النظام الصحي لضعف بنيوي والحل الأمثل تسهيل عودتهم
- لقاءات للأبيض في نيويورك لتعزيز التعاون مع الشركاء في برامج دعم النظام الصحي
- الأبيض في اجتماع الأمم المتحدة حول الأوبئة
- تكريم الوزير الابيض في هيوستن وتشديد على الشراكة الطبية بين لبنان المقيم والمغترب
- الأبيض شارك في مؤتمر الجمعية الطبية اللبنانية الأميركية في أريزونا واتفاق على تنظيم المساعدات
- سلسلة مشاريع لدعم القطاع الصحي في اجتماعات الأبيض في البنك الدولي
- الحسابات الصحية الوطنية 2019
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 1090/1 و 1091/1 ىتاريخ 6/9/2023
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 1017/1 و 1022/1 ىتاريخ 28/8/2023
- الأبيض إلى الولايات المتحدة للقاء مسؤولي البنك الدولي والجمعيات الطبية اللبنانية - الأميركية
- الابيض تسلم من السعيدي 18 طنا من المساعدات الطبية مقدمة من سلطنة عمان
- الابيض بعد اجتماع مع ميقاتي: صرف الأموال لدعم ادوية السرطان والأمراض المستعصية سيتم هذا الأسبوع
- الابيض مثل ميقاتي في تخريج طلاب جامعة الجنان
- المكاري والأبيض لبيا دعوة عطية إلى لقاء حواري في رحبة العكارية
- وزير الصحة زار جهاز إسعاف سبل السلام واطلع على أعماله
- الابيض رعى افتتاح مركز الايمان الصحي في ببنين
- الأبيض ممثلاً ميقاتي وضع حجر أساس قسم غسيل الكلى في مستشفى المنية الحكومي
- الابيض جال في 4 مستشفيات حكومية في الشمال
- وزير الصحة في احتفال تسلم مستشفى إهدن هبة يابانية
- Service Coverage
- الأبيض إختتم زيارته باريس بلقاءات حول خطة السرطان والتحول الرقمي
- الأبيض بدأ زيارة إلى فرنسا محور لقاءاتها تطوير معايير الجودة وتطبيق الخطة الوطنية للسرطان
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 994/1 و 995/1 و 996/1 ىتاريخ 22/8/2023
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 977/1 و 980/1 ىتاريخ 21/8/2023
- الأبيض تسلم هبة من الإغاثة الإسلامية لأربع مستشفيات حكومية: ماضون في دعم القطاع الصحي العام
- الأبيض أطلق التقارير السنوية لوفيات الأمهات: محافظة لبنان على مؤشرات منخفضة دليل على صمود النظام الصحي
- توضيح من وزارة الصحة عن أخبار انتشار مرض الصفيرة ألف في بعلبك الهرمل
- الأبيض يبحث مع السفير الاوسترالي في لبنان في مشاريع لدعم القطاع الصحي
- توضيح من وزارة الصحة العامة
- الابيض ترأس اجتماعا للهيئات الضامنة
- الأبيض التقى ميقاتي: هناك تزايد في الاصابات بكورونا ولكن الوضع في المستشفيات تحت السيطرة
- تقرير صادر عن الصحّة الإلكترونية حول التحول الرقمي للأنظمة الصحّية في لبنان
- البرنامج الوطني للصحّة الإلكترونية
- الابيض تفقد الحملة الصحية لطلبة الطب LEMSIC في مركز مخزومي للرعاية
- الأبيض بحث في ترتيبات تسلم المساعدة الطبية العمانية: دعم الاهل والأصدقاء يساعدنا على الصمود
- لائحة المراكز/المستشفيات التي تقدم خدمات العناية السريرية بالناجيات/الناجين من الإغتصاب
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/922 ىتاريخ 8/8/2023
- وزارة الصحة اقفلت مطعما في قبرشمون لتسببه بتسمم عدد من الأشخاص
- الصحة تنفي أخبارًا غير دقيقة حول موجة جديدة من كورونا: ما نشهده موجة صيفية لا تخالف التوقعات
- الأبيض ترأس اجتماعا عرض الإجراءات الواجب تطبيقها في الحضانات
- وزير الصحة العامة الدكتور فراس أبيض استقبل ممثلي القطاع الصحي في شبكة القطاع الخاص اللبناني
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 1/848 و1/849 ىتاريخ 27/7/2023
- وزير الصحة وأمين عام الهيئة العليا للإغاثة تفقدا مستشفى صيدا الحكومي
- الأبيض افتتح بالشراكة مع "اليونيسف" والوكالة الفرنسية للتنمية المبنى الجديد لمستشفى الكرنتينا
- هبة من الهلال الأحمر القطري لتجهيز أقسام لعلاج السرطان في مستشفيات حكومية
- الابيض جال في مستشفى بري الحكومي بالنبطية
- تدشين مشروع الطاقة الشمسية في مستشفى تبنين الحكومي مقدمة من اليابان برعاية الابيض
- الأبيض شدد على عدم التهاون بسلامة الغذاء
- وزارة الصحة تعلن إخلاء المرضى من مستشفى صيدا الحكومي
- السلامه الدوائيه ترسخ جذورها في لبنان
- الأبيض أطلق رؤيا "طموحة وواقعية" للتحول الرقمي للقطاع الصحي
- الابيض في إفتتاح اقسام جديدة في مستشفى بعبدا الحكومي بتمويل إيطالي
- رؤية الوزارة حول التحول الرقمي للقطاع الصحي
- وفد من الاتحاد العمالي زار وزير الصحة وطالب الحكومة بدعم الوزارة المولجة بحماية الأمن الصحي
- الأبيض ترأس اجتماعا للجنة مكافحة الكوليرا في خطوة إستباقية حتمها تزايد الإصابات في دول مجاورة
- الأبيض بحث مع مجلس نقابة الصيادلة في تفعيل التعاون في ملف الدواء
- الابيض أعلن سحب ترخيص حضانة تعنيف الأطفال وترأس لجنة حماية الأحداث
- وزارة الصحّة العامة شاركت في دورة تدريبية في المعهد الوطني للإدارة
- الأبيض تسلم من السفيرة الإيطالية أدوية سرطانية
- ميقاتي في إطلاق "الخطة الوطنية لمكافحة السرطان 2023 - 2028"
- وزير الصحة في افتتاح "نورج" مركز بسكنتا الطبي
- الأبيض مشاركًا في مؤتمر "صحة واحدة مستدامة للجميع" في ليون
- إقفال حضانة تعنيف الأطفال بالشمع الأحمر الابيض: ليكن العقاب عبرة لمن اعتبر
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/752 و1/753 و1/756 ىتاريخ 4/7/2023
- 2017
- 2016
- 2022
- Service Delivery
- وزارة الصحة العامة تعلن إقفال إثني عشر مركزًا تجميليا
- ترصد الاسهال الحاد المائي في لبنان- 19/6/2023
- ترصد الحصبة في لبنان- 19/6/2023
- الأبيض تابع زيارته للرباط وبحث مع نظيره المغربي في تعزيز التعاون الثنائي
- الأبيض دعا في مؤتمر الرباط حول صحة اللاجئين إلى دعم إضافي للنظام الصحي
- كتاب يتعلّق بتعيين ضابط اتصال (Focal point) في المستشفيات مسؤول عن اليقظة الدوائية
- الأبيض وقع مع نظيره الفرنسي في باريس إتفاق إطار لتنسيق برامج المساعدات
- طلب عرض أسعار: توفير خدمة الرسائل القصيرة "SMS"
- طلب عرض أسعار: صيانة التطبيق الخليوي الخاص بالوزارة وتحديثه
- وزارة الصحة تعلن إنتهاء فاشية الكوليرا في لبنان
- الأبيض استقبل وفدا من الشمال: اولويتنا المناطق المحرومة
- جامعة القديس يوسف احتفلت بمئوية مدرسة القابلات القانونيات
- الأبيض شدد أمام نقباء المهن الصحية على عدم التساهل في الحفاظ على الجودة
- الأبيض عرض نتائج مشاركة لبنان في جمعية الصحة في جنيف
- ترصد الكوليرا في لبنان بتاريخ 2/6/2023
- نقابة الممرضات طالبت بتحسين أجورالقطاع التمريضي والأبيض أكد دعمه الكامل لتصحيح الرواتب
- طلب عرض أسعار: شراء برنامج مكافحة الفيروسات
- طلب عرض أسعار: شراء قطع غيار للمصاعد في مستشفى النبطية الحكومي
- طلب إبداء الرغبة لتعيين أخصائي بيئي واجتماعي وموظف مسؤول عن آليات الشكاوى
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/563 و 1/564 و 1/569 و 1/570 و 1/571 و 1/572 و 1/573 بتاريخ 29/5/2023
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/527 و 1/530 بتاريخ 18/5/2023
- صدور مؤشر جديد لأسعار الأدوية رقم 23/2/15106 تاريخ 5/6/2023
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/476 بتاريخ 4/5/2023
- الأبيض شارك اليسوعية احتفالها بمئوية كلية طب الأسنان
- الأبيض افتتح مؤتمر المشرق العربي للغدد والسكري: ضرورة إرساء تعاون صحي عربي في مواجهة التحديات المشتركة
- الأبيض تفقد الفعالية التوعوية على الآثار الضارة للتبغ: لزيادة الضرائب على السجائر
- الابيض بحث مع وفد البنك الدولي في الواقع الصحي ومشاريع تعزيز الرعاية
- الأبيض في حفل تكريم متخرجين متميزين في مهنة التمريض
- الابيض بحث مع وفد البنك الدولي في الواقع الصحي ومشاريع تعزيز الرعاية
- الأبيض مكرما من نقابة القابلات القانونيات
- اجتماع استشاري للمكتب الإقليمي لمنظمة الصحة العالمية حول تطوير ارشادات لفيتامين د في الشرق المتوسط
- الأبيض يدعو في الاجتماع السنوي لأطباء العيون إلى دعم الرعاية الأولية وشمول عدد أكبر من المرضى
- الأبيض عرض في جنيف الخطة الوطنية المرتقبة للسرطان
- الأبيض في جنيف للمشاركة في اجتماعات الصحة العالمية
- نقل الدم
- منتدى التحول الرقمي في القطاع الصحي-2023
- الجلسة الثانية: "نحو حوكمة جيّدة للصحّة الرقمية"
- الأبيض هنأ رئيس قسم الطب النسائي في مستشفى "فوش" لنيله وسام الاستحقاق الفرنسي من رتبة ضابط
- الأبيض أطلق تطبيق"MEDLEB" لمساعدة المريض على معرفة سعر الدواء والبدائل الموجودة
- وزير الصحة الدكتور فراس الابيض يفتتح منتدى "التحول الرقمي في القطاع الصحي
- الأبيض عرض النتائج الإيجابية للتحول الرقمي في النظام الصحي
- لقاء توعوي حول التغطية الإعلامية للإنتحار
- منتدى التحول الرقمي في القطاع الصحي
- وزارة الصحة تعلن إقفال صيدلية واحالة ١٣ شركة مستوردة للمستلزمات على النيابة العامة
- الأبيض عرض مع غريو مشاريع ممولة فرنسيا ودعم المستشفيات الحكومية
- الأبيض في جولة عكارية: مشاريع اليونيسيف تعزز دور المراكز الطبية والمستشفيات
- الأبيض استهل جولته الشمالية بزيارة الطفلتين التوأم رهف وريهام في المنية
- الدورة التدريبية الثانية للصيدليات على نظام Meditrack لتتبّع أدوية الأمراض السرطانية
- دورة تدريبية للمفتشين الصيادلة في وزارة الصحّة العامة على نظام تتبّع الأدوية Meditrack
- الأبيض أطلق الورشات التدريبية للصيادلة على نظام تتبع الادوية
- تقرير يشرح المسار الممكنن الذي ستنتهجه وزارة الصحة لتتبع حركة الدواء.
- الأبيض ترأس ورشة العمل الثانية حول المسار الممكنن لتتبع الدواء
- الصحة توضح كيفية الحصول على الرقم الصحي الموحد وإدخال الملف الطبي على برنامج أمان والمواكبة بالخط الساخن 1214
- وزارة الصحة العامة تطلق النسخة الحديثة من تطبيق "التقييم الذاتي لعوارض كورونا"
- الأبيض وسفير اليابان يدشنان مشروع الطاقة الشمسية في مستشفى المنية الحكومي
- تقييم ذاتي لعوارض كورونا، دليلك الذاتي لفيروس كورونا
- إجراءات جديدة للمسافرين القادمين إلى لبنان ابتداءً من 27/9/2022
- صدور قرارات جديدة تتعلق بتسعير الأدوية
- الابيض تسلم من التفتيش المركزي تقرير التدقيق بمستشفى البوار
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/297 ىتاريخ 20/3/2023
- مؤتمر في بيت المحامي عن الوقاية من السرطان
- الابيض بحث مع الحجيري في الحاجات الصحية لمنطقة عرسال
- الأبيض بحث مع زواره في سبل استمرارية مستشفى بر الياس قبيل توقف "أطباء بلا حدود" عن ادارته
- صدور مؤشر جديد لأسعار الأدوية رقم 23/2/11529 تاريخ 3/5/2023
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/347 و 1/349 و 1/352 بتاريخ 11/4/2023
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/382 بتاريخ 18/4/2023
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/281 و1/283 و1/284 و1/289 بتاريخ 14/3/2023
- الأبيض أطلق حملة التوعية لتلقيح الأطفال ضد الحصبة وحذر من وجود بؤر مصابة
- حملة التوعية لتلقيح الأطفال ضد الحصبة وأمراض الطفولة الخطيرة - 2023
- الابيض بحث وسفير تشيكيا في المساعدات عبر مشاريع دعم القطاع الصحي في لبنان
- الأبيض بحث مع زعيتر في انشاء المستشفى الحكومي في حربتا وأكد الحرص على تعجيل إنجازه
- الأبيض أعلن شمول برنامج التتبّع أدوية إضافية للأمراض المستعصية
- الاجراءات اللازمة لحصول المرضى على أدويتهم عبر نظام تتبع الدواء Meditrack
- تقرير رقم 3 عن الأحداث الجانبية التابعة للقاح الكوليرا الفموي
- الصحة تعلن تجميد التعاقد مع مستشفى الوردية
- صدور قرار وزير رقم 1/412 تاريخ 25/4/2023 يتعلق بربط نظام معلومات إدارة مخزون الصيدلية POS بنظام تتبّع الادوية MediTrack
- ميقاتي في يوم الصحة وذكرى تأسيس المنظمة الاستراتيجية الوطنية ستسهم بإعادة هيكلة النظام
- صدور مذكرة رقم 8 تتعلّق بادارة حالات الحصبة في لبنان
- الصحة العالمية سلمت لبنان دفعة أولية من الانسولين ووزارة الصحة اعلنت عن كميات أخرى لاحقة
- هبة أدوية ومستلزمات طبية من مجلس وزراء الصحة العرب
- الأبيض تفقد مركز "واحة الحياة" ونوه بالاهتمام بالرعاية المتكاملة
- الابيض إستقبل نقيبة الممرضات والممرضين
- الأبيض يتوصل إلى اتفاق مع المستشفيات والاطباء ينهي معاناة غسيل الكلى
- الأبيض بحث مع الجمعية اللبنانية للهيموفيليا كيفية الحصول على العلاج بحسب نظام التتبع
- بيان مشترك حول موضوع التغطية الإعلامية للانتحار
- مشروع تعزيز النظام الصحي في لبنان بالتعاون مع البنك الدولي
- الأبيض إستقبل مرضى غسيل الكلى ورفض حل المشاكل على حساب الضعفاء: المسؤولية أخلاقية وجنائية"
- الأبيض تسلم هبة من الأدوية الباكستانية: لن نكل لإيجاد الحلول لتأمين الدواء
- الى الأطباء الراغبين بالمشاركة في دورة تدريبية في روسيا
- إعلان مقاربة الخطة الاستراتيجية لبرنامج مكافحة السل بالتعاون مع الشركاء
- الأبيض بحث مع نقيبة مستوردي المستلزمات الحلول الممكنة لضمان حق المريض
- الأبيض إنتقد بحدة تكرار الدعوات إلى الإضراب و"الدولرة"
- لجنة الصحة عرضت مع وزير الصحة ونقيبي الاطباء الوضع الاستشفائي
- صدور قرار وزير رقم 276/1 تاريخ 14/3/2023 يتعلق بتعديل القرار 228/1 تاريخ 6/3/2023
- اليوم العالمي للإمتناع عن التبغ 2023
- اليوم العالمي للإمتناع عن التبغ 2022
- الصحة تفتح تحقيقا حول حادثة مستشفى راغب حرب
- صدور قرار رقم 1/230 تاريخ 8/3/2023 يتعلّق بتعديل القرار 1/945 تاريخ 3/10/2022 (وضع آلية لصرف بعض الأدوية)
- صدور قرار رقم 1/231 تاريخ 8/3/2023 يتعلّق بتأليف لجنة لدراسة ملفات مرض أمراض العين
- تجهيز مائة وخمسين مركزا للرعاية الأولية بالطاقة الشمسية بدعم من "اليونيسف"
- الأبيض يبحث مع مستوردي مستلزمات القلب وغسيل الكلى في تحصيل المستحقات المالية وضمان عدم انقطاع السوق
- نقابة الممرضات أحيت ذكرى تأسيسها
- جمعية سعيد أطلقت حملتها السنوية للكشف المبكر عن سرطان القولون والمستقيم
- اجتماع في وزارة الصحة بحث في المستحقات التي تقاضتها شركات الطيران من فحوصات كورونا
- الأبيض يواصل لقاءاته في فرنسا ويبحث في الخارجية في تنسيق جهود الدعم لتنفيذ اولويات الاستراتيجية الوطنية للصحة
- اجتماعات للأبيض مع منظمة الصحة في ليون وتوقيع اتفاقية لدعم تفعيل المختبر المركزي
- الأبيض تابع لقاءاته في باريس والتقى نظيره الفرنسي: هدفنا تمكين نظامنا الصحي بفعالية واستدامة
- سلسلة لقاءات للابيض في فرنسا: نعمل جاهدين على مواجهة التحديات
- خريطة خدمات علاج الإدمان و إعادة التأهيل في لبنان
- الأبيض أعلن سلسلة مشاريع تعاون مع المنظمة الأوروبية لمعاهد السرطان
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/143 و1/147 و1/148 و1/149 و1/150 ىتاريخ 8/2/2023
- التطبيق الخليوي للتبرع بالدم iBloodlink
- الابيض زار مستشفى نبيه بري في النبطية وبحث مع وفد اوروبي دعم مرضى السرطان وغسيل الكلى
- الأبيض بحث مع الممثل الجديد لمفوضية اللاجئين في رفع جهوزية القطاع الصحي
- تقرير رقم 2 عن الأحداث الجانبية التابعة للقاح الكوليرا الفموي
- الأبيض بحث في آلية تطبيق استراتيجة الصحة مع المانحين والشركاء
- طلب عرض أسعار: شراء خزانات الهيليوم
- طلب عرض أسعار: شراء معدات تكنولوجيا المعلومات
- الدليل الوطني للأدوية المسجّلة في لبنان
- الصحة تؤكد العمل لاعادة العمل في مستشفى نبيه بري الحكومي إلى وضعه الطبيعي
- تعديل لائحة الأدوية المعفاة من تطبيق الباركود الثنائي الأبعاد
- الابيض ترأس اجتماعاً لتنسيق جهوزية القطاع الصحي للكوارث والهزات الارضية
- اقفال دور الحضانة الخاصة الثلثاء والاربعاء بسبب الهزة الأرضية وسوء الأحوال المناخية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/98 ىتاريخ 25/1/2023
- الأبيض فند الاستراتيجية الوطنية للصحة - رؤية 2030
- اساليب مكافحة العدوى
- الأبيض زار المقاصد: مستمرون بدعم أدوية الأمراض السرطانية والمستعصية
- صدور لائحة أسعار مبيع الأدوية للعموم بتاريخ 1/2/2023
- ميقاتي خلال اطلاق الاستراتيجية الوطنية للقطاع الصحي
- إفتتاح مركز مكافحة السّل في موقعه الجديد في مستشفى طرابلس الحكومي
- الاستراتيجية الوطنية للصحة - ٢٠٣٠
- الأبيض في احتفال تسلم مشروع انظمة الطاقة الشمسية لـ"مستشفى طرابلس"
- وزير الصحة زار مركز المكارم ومستشفى اورانج ناسو
- الابيض اطلع المفتي امام على مشاريع صحية لمستشفيات في طرابلس
- صدور لائحة أسعار مبيع الأدوية للعموم معدلّة بتاريخ 27/1/2023
- قرار للأبيض بإصدار مؤشر يومي لأسعار الأدوية غير المدعومة
- اعتماد المستشفيات
- صدور لائحة أسعار مبيع الأدوية للعموم معدلّة بتاريخ 25/1/2023
- وزير الصحة عرض ونواب عكار حاجات المنطقة
- وزارة الصحة تكشف عن مخالفات باهظة في بيع مستلزمات طبية وتحيلها على النيابة العامة: لن نتهاون مع المخالفين
- مؤتمر صحافي عرض تفاصيل العملية الجراحية الأولى والناجحة لفصل توأم في الأميركية
- الابيض شدد على أن الحل المؤقت يضمن تنفيذ آلية تتبع الدواء
- التوقيع على اتفاقية تعاون بين مستشفى طرابلس وجامعة بيروت العربية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 1/67 و1/68 ىتاريخ 17/1/2023
- الأبيض التقى وفدا من اتحاد المستشفيات العربية برئاسة النائب علامة
- الابيض بحث والسفير النروجي في برامج الترصد الوبائي للاستجابة للطوارىء والأوبئة وصحة الأم والطفل
- الأبيض أطلق حملة لقاح كورونا الجديد من مستشفى القديس جاورجيوس
- الابيض التقى ممثلين عن المستشفيات الحكومية والخاصة
- المراكز المعتمدة لتلقي لقاح فايزر كوفيد-19
- البرنامَجْ الوطني لليَقَظَة الدّوائية-النَّشرة الإعلامِية الخامسة (كانون الثاني 2023)
- الحملة الوطنية للتوعية حول لقاح كوفيد-19
- كاديك يؤكد لوزير الصحة استمرار دعم فرنسا للقطاع الصحي
- الابيض استقبل سفيري قطر والصين وبحث معهما في تحديات القطاع الصحي والاستشفائي ومشاريع التعاون راهنا ومستقبلا
- الابيض من نقابة الاطباء : تراجع دخل الدولة انعكس على خدمات وزارة الصحة
- الصحة تعلن عن تعديل تعرفة جلسة علاج غسيل الكلى
- الحملة الوطنية للتحصين- 2022
- حملة التوعية عن الكوليرا 2022
- الابيض رعى افتتاح أقسام جراحية في مستشفى الزهراء
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 1/1443 ىتاريخ 28/12/2022 و1/1450 ىتاريخ 29/12/2022
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 1/28 و1/29 ىتاريخ 9/1/2023
- الابيض استقبل سفير الهند مودعا وشكره على جهوده لدعم القطاع الصحي
- الابيض: رفع الدعم عن الحليب يوقف استغلاله تهريبا وبيعا في السوق السوداء
- مؤشر أسعار الأدوية 2022
- وزارة الصحة استنكرت الاعتداء على موظف في مستشفى المنية
- وزير الصحة دشن الطاقة المتجددة في مستشفى سبلين الحكومي
- الأبيض يشير إلى موجة جديدة من كورونا لا تزال تحت السيطرة
- إجتماع بين وزير الصحة والجهات الضامنة يؤكد الإلتزام بمسار تتبّع الأدوية السرطانية
- لائحة المختبرات المعتمدة في المستشفيات الحكومية لاجراء فحص PCR للكورونا
- تقرير رقم 12 عن الأحداث الجانبية التابعة للقاحات COVID-19
- التعريف عن تطبيق Med Safety App
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/1418 ىتاريخ 20/12/2022
- وزارة الصحة تسلمت لقاحات كورونا هبة من فرنسا
- برنامج حملة لقاح الكوليرا الفموي -المرحلة الثانية
- الأبيض من مركز رشيد كرامي الثقافي: صفر وفيات بالكوليرا واصابات قليلة بفضل التلقيح
- الابيض تفقد مستشفى جمعية الخدمات الاجتماعية في ابي سمراء
- الأبيض جال شمالا برفقة شيا: الكوليرا لم تنته
- وزارة الصحة : سحب الطبخة المزورة من المستحضر METHOTREX 50 MG (METHOTREXATE) الخاص بالسرطان من الاسواق
- صدور معايير اعتماد المستشفيات المعدلة في لبنان بتاريخ 27 كانون الأول 2022
- معايير اعتماد المستشفيات المعدلة في لبنان- كانون الأول 2022
- تقرير رقم 1 عن الأحداث الجانبية التابعة للقاح الكوليرا الفموي
- الأبيض من بعلبك: تمكنا من الحد من انتشار الكوليرا ولكن الوباء لم ينته بعد مما يستدعي متابعة إجراءاتنا لتأمين الحماية
- الأبيض ابلغ مستوردي الدواء صدور مؤشر أسبوعي للأسعار
- لائحة الجامعات والمستشفيات التي قدمت طلبات للإعتراف بلجان الأخلاقيات للتجارب السريرية التابعة لها
- منسق الأمم المتحدة للشؤون الانسانية اكد بعد لقائه الأبيض الحرص على الاستمرار بدعم القطاع الصحي
- الابيض بحث مع نقابة تجار ومستوردي المعدات والمواد الطبية والمخبرية في سبل عدم انقطاعها من السوق اللبناني
- الأبيض تسلم هبة قطرية من الأدوية ونوه بالدعم المستمر للنظام الصحي
- إطلاق الخطة الاستراتيجية الوطنية للقضاء على السل في لبنان للفترة 2023-2030
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/1261 و1/1280 و1/1283 و1/1290 ىتاريخ 6/12/2022
- الأبيض أطلق المرحلة الثانية من حملة التلقيح ضد الكوليرا وحذر من التراخي في ظل احتواء الوباء
- وزارة الصحة تشجب الاعتداءات المتكررة على الطواقم الطبية والتمريضية
- لائحة شركات المياه المرخصة من وزارة الصحة العامة
- الأبيض أدرج أدوية الأمراض السرطانية التي تعطى كحقن في المستشفيات ضمن الفاتورة
- الأبيض تسلم هبة أطراف إصطناعية من الهند
- The Collaborative Governance of Lebanon’s Health Sector
- الابيض اطلع على نتيجة مشاركتهما في إطلاق "الاستراتيجية العربية للنهوض بمهنتي القبالة والتمريض"
- الابيض تابع ملف مستلزمات غسل الكلى
- "جاڤي" أثنت على فعالية خطة وزارة الصحة لنشر اللقاحات
- الأبيض أكد أن الكوليرا تحت السيطرة
- الصحة تذكر بشروط إدخال المتممات الغذائية إلى لبنان
- الأبيض بحث والسفير البريطاني في الواقع الصحي
- الأبيض افتتح قسم عناية الأطفال حديثي الولادة في مستشفى بعلبك الحكومي
- إطلاق استراتيجية الطاقة المستدامة في قطاع الرعاية الصحية
- الأبيض استقبل المديرة الاقليمية لليونيسف
- الأبيض إستقبل غراندي: إنعكاسات كبيرة للنزوح على القطاع الصحي ولضرورة دعم المجتمعات المضيفة
- اطلاق حملة التلقيح ضد الكوليرا في دور رعاية المسنين
- وزارة الصحة تعلن عن تدخل صحي طارئ في دار للمسنين في أبو سمرا
- الأبيض اختتم جولته البقاعية متفقدا مركز بعلبك الصحي
- الأبيض من بعلبك: لدعم الطاقم الطبي والمجتمعات الحاضنة للنازحين
- الأبيض من المستشفى الاسلامي في طرابلس: تاريخه ناصع في الوقوف الى جانب الناس
- الأبيض من مستشفى البترون الحكومي: المؤسسات الاستشفائية الحكومية تقوم بجهد كبير وهي بحاجة للدعم
- الأبيض إفتتح مؤتمر الجمعية اللبنانية الألمانية للأعمال حول الذكاء الإصطناعي
- مؤتمر علمي لمستشفى هيكل عن كورونا والأزمة الاقتصادية في طرابلس
- الأبيض زار غرفة طرابلس
- الابيض عرض مع وفد من مؤسسة ميريو وضع استراتيجية وطنية للمختبرات
- الأبيض افتتح المؤتمر الثاني للجمعية العربية للطب النووي
- الأبيض أطلق الحملة الوطنية لحديثي الولادة والخدّج
- حسن أطلق والصحة العالمية نظام تتبع الأدوية عبر الباركود الثنائي الأبعاد
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/1130 ىتاريخ 14/11/2022
- الجامعة الأميركية أطلقت الإرشادات الوطنية اللبنانية لاستخدامات فيتامين (د)
- الأبيض عرض نتائج حملة لقاح لكوليرا
- الأبيض تسلم من الجمعية اللبنانية للجراحة النسائية والتوليد بروتوكول الحمل خلال وباء الكوليرا
- البرنامج الوطني للحد من التدخين
- الأبيض أعلن إدخال لقاح "الروتا" في البرنامج الوطني للتحصين وكرر الدعوة لمعالجة شبكات المياه
- برنامج حملة لقاح الكوليرا الفموي- المرحلة الأولى
- 1760 خط ساخن للصليب الأحمر لمتابعة مرضى الكوليرا و140 لخدمات النقل
- قائمة الإختصاصين الحاصلين على اذن مزاولة مهنة النفساني على الاراضي اللبنانية
- الابيض بحث مع الرامي في ضرورة التزام التدابيرالوقائية للحد من تلوث الاطعمة وانتشار الكوليرا
- الأبيض اختتم الحملة الوطنية للصحة النفسية: ضرورة لتعافي الأفراد والمجتمع في بلد كثرت فيه النكبات
- الأبيض شارك في مؤتمر الجمعية اللبنانية لأمراض الغدد الصم والسكري والدهنيات
- الصحة تعلن حصيلة اليوم الثاني لحملة التلقيح
- الابيض يعلن قبول هبة "بيار فابر" الفرنسية : نعمل جاهدين لتوفير الدواء لكل مريض وخصوصاً مرضى السرطان
- الابيض تابع سير عملية التلقيح في بلدة الحيصة- عكار
- الأبيض تسلم ستمئة ألف جرعة لقاح كوليرا
- الأبيض تفقد مستشفيي بنت جبيل وتبنين وأكد دور المستشفيات الحكومية في مواجهة الأوبئة
- الأبيض افتتح مؤتمرا علميا في النبطية
- وزيرالصحة من النبطية: سنبدأ بحملة لقاح الكوليرا في مناطق الشمال والبقاع السبت المقبل
- الابيض يتسلم غدا الهبة المصرية من الأدوية واللقاحات لمكافحة الكوليرا
- الصحة اقفلت دار حضانة في بشامون بعد التحقيق في حادثة تعرض طفل للايذاء من طفل آخر
- الأبيض أعلن المرحلة الأولى من الخطة الوطنية للقاح ضد الكوليرا
- مؤشر أسعار الأدوية 2021
- وزير الصحة جال في بعلبك الهرمل تحضيرا لاطلاق حملة التلقيح ضد الكوليرا: المطلوب ان نكون يداً واحدة لنجاح الخطة
- الابيض من ببنين: السبت المقبل سنبدأ بنشر اللقاح واول منطقة عكار وببنين
- وزير الصحة ختم زيارته الشمالية: للتكامل والتضافر والوعي لانهاء مرض الكوليرا نهائيا
- الأبيض زار المحمرة ووادي الجاموس وأعلن عن حملة تلقيح ضد الكوليرا تبدأ السبت المقبل في عكار
- الابيض زار مركز سلامتك الطبي للرعاية الصحية الأولية في بلدة تل حياة
- قوى الامن: المباشرة بحملة تلقيح نزلاء السجون ضد وباء الكوليرا
- الأبيض زار مركز النجدة الشعبية في عكار مواكبة لحملة التلقيح ضد الكوليرا
- الابيض أطلق حملة التلقيح ضد الكوليرا من مستشفى حلبا
- الابيض تسلم من وفد نقابة مصانع الادوية هبة عينية لدعم وزارة الصحة في مواجهة الكوليرا
- الأبيض ووفد من البنك الدولي في مركز قره كوزيان للرعاية الاولية
- الأبيض بحث مع سفير الدنمارك في مشاريع تعاون في القطاع الصحي
- الأبيض في تسلم هبة فرنسية من لقاح "كوليرا"
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/1001 ىتاريخ 12/10/2022
- وزير الصحة دشن مشروع الطاقة الشمسية في مستشفى راشيا بحضور ابو فاعور ممثلا جنبلاط
- الأبيض إفتتح المؤتمر العاشر للجمعية اللبنانية لجودة الرعاية الصحية
- الابيض بحث مع وفد من منظمة الصحة العالمية في تطورات وباء الكوليرا
- الابيض كرم 4 اعضاء من فريق مواجهة كورونا
- وزيرا الصحة والصناعة بحثا في الحد من انتشار الكوليرا
- ورشة تدريبية لعناصر الدفاع المدني والجمعيات الاهلية على الطريقة الآمنة لنقل المصابين بالكوليرا الى المستشفى
- الأبيض في توقيع بروتوكول دعم مراكز الرعاية الأولية
- الأبيض بحث في التحضيرات لافتتاح مستشفى ميداني في الضنية
- منح مدير عام وزارة الصحّة العامة بالإنابة، وسام الأرز الوطني برتبة ضابط
- تكريم مدير العناية الطبية في وزارة الصحة العامة بوسام الاستحقاق اللبناني الفضي
- الحملة الوطنية للتوعية حول لقاح كوفيد-19 خلال عيد الفصح 2022
- تكريم مدير العناية الطبية في وزارة الصحة العامة بوسام الاستحقاق اللبناني الفضي
- الأبيض أعلن عن تسلم 600 ألف جرعة لقاح كوليرا خلال أسبوعين
- الأبيض وسفيرة إيطاليا تفقدا مع وفد أعمال الترميم في مستشفى بعبدا
- مستشفى ميداني للكوليرا
- وزارة الصحة اصدرت قرارا بتغطية مصابي الكوليرا والمشتبه فيهم بنسبة ١٠٠٪ على نفقتها في المستشفيات الحكومية
- الأبيض من مستشفى عبد الله الراسي الحكومي في حلبا
- الابيض يجول في عرسال للاطلاع ميدانيا على الوضع الوبائي للكوليرا والاجراءات لمنع التفشي
- الأبيض يصل في جولته الشمالية إلى ببنين ويشدد على تأمين المياه النظيفة
- الأبيض يتابع جولته في طرابلس ويصل إلى المستشفى الحكومي: ملتزمون وعودنا للعاملين في هذا القطاع
- وزير الصحة يزور مختبر ميكروبيولوجيا الصحة والبيئة في الجامعة اللبنانية
- الأبيض أطلق نظام تقييم واعتماد المستشفيات في لبنان
- الأبيض جال في طرابلس لمواكبة أزمة "الكوليرا"
- صدور مذكرة رقم 41 تاريخ 20/10/2022 تتعلق بإدارة حالات الكوليرا في لبنان
- قرار عن وزارة الصحة يحدد آلية صرف الادوية غير المدعومة
- الأبيض أعلن عن إنتشار متسارع للوباء وناشد مؤسسة الكهرباء والمنظمات الدولية تحمل المسؤولية
- مشاركة افتراضية للابيض في اجتماع للجنة الإقليمية لمنظمة الصحة العالمية
- الصحة تتسلم دفعة جديدة من مساعدات صندوق قطر للتنمية
- الأبيض أعلن عن المنصة الموحدة لمواجهة الكوليرا
- الأبيض عرض مع وفد من بعثة الإتحاد الأوروبي تعزيز مشاريع التعاون
- الابيض في مؤتمر امراض الروماتيزم: اعتماد استراتيجية مستدامة لمقاربة ملف الدواء
- الابيض من مستشفى "دار الأمل" في بعلبك: ستغطي الوزارة كل المرضى اللبنانيين المصابين بالكوليرا
- الأبيض جال ووفد المنظمات الدولية في مخيمات عرسال وتفقد مستشفى الهرمل الحكومي
- ترصد جدري القردة في لبنان
- ترصد التهاب الكبد الفيروسي الألفي في لبنان
- الأبيض بحث مع ممثلي مصانع الأمصال في سبل الاستجابة لوباء الكوليرا وتأكيد توافر المخزون الكافي
- ميقاتي ترأس الاجتماع الاول للجنة مكافحة الكوليرا وسلسلة خطوات للحد من انتشاره
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 1/959 و1/960 ىتاريخ 4/10/2022
- الابيض من أمام محطة مياه الشرب في طرابلس: مع غياب المياه السليمة والنظيفة سيكون انتشار الوباء سريعا
- الأبيض اختتم جولته العكارية: لمسنا تراجعا مخيفا في مستوى الخدمات الأساسية يعرضنا لأمور أخرى غير الأوبئة
- الأبيض من الضنية: نعمل لمواجهة وباء الكوليرا قبل تفشيه والحل يحتاج لإمكانات ووعي
- وزير الصحة بدأ جولته في عكار بزيارة أحد المخيمات ومستشفى عبدالله الراسي الحكومي
- الابيض اجتمع مع سفراء وحثهم على مواصلة دعم لبنان في هذه المرحلة
- test
- test
- test
- test
- test
- test
- حملة التوعية عن الكوليرا 2022-3
- test
- حملة التوعية عن الكوليرا 2022-3
- test
- test
- test
- حملة التوعية عن الكوليرا 2022-3
- test
- حملة التوعية عن الكوليرا 2022-2
- حملة التوعية عن الكوليرا 2022-3
- حملة التوعية عن الكوليرا 2022-3
- حملة التوعية عن الكوليرا 2022-3
- حملة التوعية عن الكوليرا 2022-2
- حملة التوعية عن الكوليرا 2022-3
- حملة التوعية عن الكوليرا 2022-1
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- حملة التوعية عن الكوليرا 2022
- الأبيض عرض الإجراءات لتحضير مستوى عال من الجهوزية للوقاية من إنتشار الكوليرا
- وزارة الصحة اعلنت تسجيل اول إصابة بالكوليرا في عكار
- الأبيض شارك في المؤتمر العالمي للابتكار في الرعاية الصحية في الدوحة والتقى نظيرته القطرية
- الأبيض أعلن زيادة التغطية الصحية وسلسلة قرارات تخفف عن كاهل المريض
- اليابان ومكتب الأمم المتحدة لخدمات المشاريع في عمان دعما مستشفى الحريري الجامعي
- اليابان ومكتب الأمم المتحدة لخدمات المشاريع في عمان دعما مستشفى الحريري الجامعي
- اليابان ومكتب الأمم المتحدة لخدمات المشاريع في عمان دعما مستشفى الحريري الجامعي
- الأبيض ترأس الاجتماع الأول لفريق العمل المكلف بوضع خطة تعزيز الرعاية الصحية الأولية
- الابيض عرض مع وفد قطري مساندة القطاع الصحي في لبنان
- اطباء الكلى طالبوا بتأمين حقوقهم من الجهات الضامنة
- الابيض استقبل وفد البنك الدولي ومحور البحث التعاون لتعزيز خدمات الرعاية الصحية الاولية
- الابيض ترأس الاجتماع الاول للجنة تقييم واعتماد المستشفيات
- صدور قرار رقم 1/904 متعلق بالغاء الفحوصات المخبرية الخاصة بكوفيد -١٩ على المعابر الحدودية البرية والبحرية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/890 و1/907 و1/912 ىتاريخ 27/9/2022 و 28/9/2022
- صدور مذكرة رقم 31 تتعلّق بتحديث التوصيات حول فترة العزل والحجر المتعلّقة بكوفيد 19
- وزارة الصحة: اقفال مركز تجميل" Vee laser Clinic" وفروعه بالشمع الاحمر
- مشروع تعزيز النظام الصحي في لبنان خلال جائحة الكورونا بالتعاون مع البنك الدولي
- الأبيض أطلق البرنامج الوطني لليقظة الدوائية: جزء أساسي من أهداف الوزارة للحفاظ على سلامة المريض
- إتصال بين الأبيض ونظيره السوري لمتابعة نقل جرحى وجثامين مركب طرطوس
- التعاون المشترك مع جمعية أطباء الأطفال في إطار البرنامج الوطني للتحصين
- الخدمات الإدارية
- اطلاق البرنامج الوطني لليقظه الدوائيه
- وزارة الصحّة العامة تطلق دراسة بعنوان " تقبل الوالدين للقاح كورونا للأطفال الذين تتراوح أعمارهم بين 5 إلى 11 عامًا"
- الابيض عرض مع بومباردييري للمشاريع الممولة من السفارة الايطالية والمنفذة بالتعاون مع الصحة العالمية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/812 تاريخ 6/9/2022
- وزير الصحة استقبل رئيس جامعة بيروت العربية وبحثا في مشاريع التعاون
- الابيض ترأس الاجتماع الاول للجنة مناقصة الدواء المشتركة
- وزير الصحة بعد لقائه كبير مستشاري مؤسسة السكري العالمية
- وفد وزارة الصحة زار طرابلس متضامنا مع المستشفى الإسلامي: لانزال أشد العقوبات بالمعتدين
- وزارة الصحة استنكرت ضرب طبيب في المستشفى الاسلامي في طرابلس وطالبت باعتقال المعتدين
- وزارة الصحة: مازوت ل34 مستشفى حكوميا و 14 منشأة صحية من صندوق قطر للتنمية
- تعميم لوزير الصحة شدد على عدم مغادرة المريض طوارئ المسشفى الا بعد تأمين سرير له
- إطلاق البرنامج الوطني لليقظة الدوائية في لبنان
- الأبيض عرض النتائج الأولية والموثقة للتحقيق: لا سرقة ولا تبخّر لهبة الأدوية السرطانية
- الأبيض إفتتح قسم صحة الفم في مركز قره كوزيان للرعاية الأولية واكد استمرار العمل لإرساء نظام صحي أكثر فعالية
- الابيض تابع مع عبدالله أوضاع القطاع الصحي والاستشفائي
- الصحة تحقق في اسباب وفاة مريضة في احد مستشفيات بيروت
- الصحة: الغاء دورات تدريبية في مجال التجميل يقوم بها منتحلو صفة واحالتهم على النيابة العامة
- الابيض بحث مع وفد من البنك الدولي في مشاريع التعاون
- الأبيض بحث والسفير الإيراني الجديد في مجالات التعاون
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/755 و1/756 و1/757 و1/758 تاريخ 18/8/2022
- الصحة اقفلت مركز تجميل في وسط بيروت لعدم حيازته ترخيصا قانونيا واحالت صاحبه على النيابة العامة لانتحاله صفة طبيب
- الصحة ترد على ما يتداول عن سرقة مستحقات وأتعاب الأطباء والمستشفيات: لا علاقة لأي موظف في الوزارة بهذا الأمر
- وزارة الصحة: اجراءات وقائية مطلوب اتباعها داخل مرفأ بيروت ومحيطه بعد صدور نتائج الفحوصات المخبرية للهواء
- التذكير بالإجراءات الوقائية المرتبطة بإحتمال إنهيار أجزاء جديدة من إهراءات مرفأ بيروت
- الأبيض يعقد لقاءين مع جمعيات وأطباء مرضى السرطان
- الأبيض يعلن عن التحقيق في ملف انقطاع أدوية سرطانية
- الصحة تكشف عن كمية حليب الأطفال التي تم توزيعها في السوق وتدعو إلى عدم تكرار تجربة الإحتكار وحرمان الأطفال حقهم بالتغذية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/524 تاريخ 23/5/2022
- وزارة الصحة تعلن تسلمها الدفعة الثالثة من المساعدات المالية من صندوق قطر للتنمية لتمويل القطاع الصحي
- الأبيض يأسف للإبتزاز والتهويل: التحويلات لشركات مستلزمات غسيل الكلى تتم شهريا
- إجتماع برئاسة الأبيض أكد حصول انفراج في تأمين حليب الأطفال والرضع
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/700 تاريخ 2/8/2022
- الأبيض جال في مراكز الشوف الصحية وتفقد مستشفى جزين الحكومي
- إطلاق شبكة المستشفيات التابعة لجامعة القديس يوسف وأوتيل ديو
- الأبيض تسلم 11 حاوية ادوية ومستلزمات طبية هبة من تركيا
- الأبيض وقع مذكرة تفاهم للتعاون مع متطوعين من طلاب الطب والصيدلة: يجمعنا الإيمان بمستقبل أفضل لوطننا
- الأبيض استقبل وفد البنك الدولي للبحث في مشاريع دعم الرعاية الصحية الأولية والحاجات الصحية الملحة للأمهات والأطفال
- الإعلان عن إجراءات وقائية متعلقة باحتمال انهيار أجزاء من إهراءات مرفأ بيروت
- حملة التوعية عن كوفيد-19 2022
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/612 تاريخ 20/6/2022
- صندوق قطر للتنمية يدعم القطاع الصحي اللبناني بمساعدات شهرية
- الابيض تسلم هبة ادوية بنحو 400 الف دولار
- صندوق قطر للتنمية يمول القطاع الصحي في جمهورية لبنان الشقيقة
- قريباً :
- الابيض استقبل رشدي مودعة وشكرها على جهودها لدعم القطاع الصحي
- تقرير رقم 11 عن الأحداث الجانبية التابعة للقاحات COVID-19
- خدمات وطلبات
- الابيض خلال توقيع اتفاق شراكة لدعم الخدمات في مستشفى طرابلس الحكومي
- الأبيض ترأس اجتماعا بحث في اوضاع مرضى غسيل الكلى: لعدم تحميلهم أي كلفة إضافية
- وزير الصحة زار مستشفى حاصبيا: للعمل يدا بيد في سبيل خدمة المواطن
- الابيض: جزء من أدوية السرطان أصبح مؤمنا وهناك تحديات أمام المستشفيات والحلول بالاندماج لا بالاقفال
- الأبيض جال في مستشفى مرجعيون الحكومي
- وزير الصحة جال في مراكز الرعاية الصحية والمستشفيات في البقاع الغربي
- الابيض ترأس اجتماع لجنة تدابير كورونا
- الأبيض دعا إلى تكثيف اللقاح لمواجهة الموجة الجديدة من كورونا
- وزارة الصحة عممت على مستشفيات الشمال ضرورة إستقبال الجرحى على نفقتها
- التغذية
- الأبيض ترأس اجتماعا بحث في اوضاع مرضى غسيل الكلى
- أسبوع ماراثون فايزر من 4 إلى 7 تموز 2022
- نصائح صحيّة حول التجمعات خلال تفشي مرض جدري القردة الحالي
- يؤجّل إمتحان الفني المخبري المجاز إلى موعد يحدد لاحقا"
- الأبيض عرض نتائج زيارته لواشنطن: الشركات العالمية تفهمت آلية تمويل الدواء وستعيد تصديره إلى لبنان
- الصحة: ختم عيادة منتحلي صفة طبيبي تجميل في برج حمود بالشمع الاحمر
- مصلحة الصحة في البقاع ختمت 4 ملاحم بالشمع الاحمر لبيعها لحما ملوثا سببت 50 حالة تسمم
- صدور قرار وزير رقم 619 يتعلق بوضع الادوية التي لم يتم استيرادها خلال مهلة ثلاثة اشهر
- وزارة الصحة توصي بالتزام الاجراءات الوقائية من كورونا وتشدد على اهمية اللقاح
- للتحميل
- إحصاءات 2020
- صدور لائحة أسعار مبيع الأدوية للعموم معدلّة بتاريخ 20/6/2022
- الصحة تواصل التحقيق المفتوح في ملابسات وفاة الطفلة ياسمين
- وزارة الصحة تعلن عن تسجيل أول إصابة بجدري القردة في لبنان
- وزارة الصحة: يتم ابلاغنا عن حالات محتملة لجدري القردة
- الصحة تعلن عن 174 إصابة باليرقان وتدعو إلى استقاء المعلومات منها حصرًا
- الأبيض إلى واشنطن للمشاركة في منتدى التمويل الصحي للبنك الدولي
- الأبيض إلتقى بخاش واتفاق على التنسيق لما فيه مصلحة المريض والجسم الطبي
- وزارة الصحة: هذا سبب انتشار "الصفيرة أ"
- السيرة الذاتية للوزير
- الصحة تسلمت مستودع الكرنتينا للمعدات واللوازم الطبية بعد إعادة تشييده وتأهيله
- الصحة تسلمت مستودع الكرنتينا للمعدات واللوازم الطبية بعد إعادة تشييده وتأهيله
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/446 تاريخ 9/5/2022
- وزارة الصحة باشرت بفحص مياه الشرب في طرابلس بعد تسجيل 49 إصابة بالتهاب الكبد الفيروسي
- المكتب الاعلامي للوزير فراس الابيض اعلن اصابته بفيروس كورونا
- لائحة أخصائي التغذية المسجّلين في وزارة الصحة العامة لغاية أيار 2022
- وزارة الصحة احالت ملف الخلاف في أحد المستشفيات الحكومية على التفتيش المركزي
- وزارة الصحة اعلنت عن اجراء تحقيق حول اسباب وملابسات ما حصل في احد المستشفيات الحكومية
- لائحة الأسماء المقبولة للترشيح لمركز نقيب وعضو في مجلس نقابة علم التغذية وتنظيم الوجبات
- اجتماع تنسيقي في وزارة الصحة لإطلاق استراتيجية وطنية في مناسبة "اليوم العالمي للامتناع عن التبغ"
- وزير الصحة أعلن التوافق على تمويل مشروع المختبر المركزي
- الوفد الطالبي المشارك في جمعية الصحة العالمية: لدعم لبنان طبيا
- تعميم رقم 23 يتعلّق بتعريف حالة جدري القردة او جدري النسانيس
- وزارة الصحة تتفهم أسباب تحرك الاطباء والمستشفيات شرط عدم التقصير مع المرضى
- الأبيض في الجمعية العامة لمنظمة الصحة العالمية: من واجب المجتمع الدولي دعم لبنان
- أبو شرف جازما: لا حالات جدري القرود في لبنان حتى الآن
- الأبيض: القطاع الصحي يحتاج لتضامن الجهات المعنية كافة والضغوط تنعكس سلبًا على المرضى
- وزارة الصحة : ليس هناك اي حالة مؤكدة او مشتبه فيها بمرض جدري القردة في لبنان
- حملة التوعية عن المضادات الحيوية 2022
- اعلان من وزارة الصحة العامة الى الإختصاصيين في علم التغذية وتنظيم الوجبات لانتخاب مجلس للنقابة والنقيب
- الأدوية المسموح بصرفها دون وصفة طبية
- الابيض إلتقى ممثلي جمعيات مرضى السرطان وأكد أنه طلب الموافقة على دعم الدواء للأشهر الأربعة المقبلة
- استمارة يتم ملؤها من قبل الأطباء النفسيين في مراكز الرعاية الصحية الأولية عند وصف الأدوية النفسية المتخصصة
- الأبيض يجدد التأكيد: لا نية لرفع الدعم عن أدوية الأمراض السرطانية وسنعاقب المستغلين
- اقفال دور الحضانة الاثنين المقبل
- وزير الصحة في حوار مع الصحافيين: سياستنا دعم المريض أولا وأخيرا
- الابيض: الادوية محفوظة في البرادات ونناشد المعنيين إيجاد حل مستدام لمركز التوزيع
- مبادرة المستشفى الصديق للطفل
- اللوائح الصحيّة الدولية
- نقابة الصيادلة أطلقت وثيقة تحدد استراتجية مستدامة للدواء في لبنان
- الأبيض لوفد لجنة الأمم المتحدة لمناهضة التعذيب: لمساعدة المراكز والمستشفيات النفسية على الصمود
- مدير العناية الطبية في وزارة الصحة للوطنية: التعرفة الجديدة لغسيل الكلى تقدم بعض الدعم وتمنع قبض فروقات
- الابيض في مئوية "اوتيل ديو": الشعب اللبناني سيتغلب على مصاعبه
- الأبيض ترأس اجتماعا للمجلس الصحي الأعلى والنقاش تمحور حول سبل تعزيز صمود القطاع الصحي
- تقرير رقم 10 عن الأحداث الجانبية التابعة للقاحات COVID-19
- وزير الصحة: انفراج في استيراد الدواء وبند بالتمويل مدرج على جدول أعمال الجلسة المقبلة لمجلس الوزراء
- الأبيض أطلق الحملة الوطنية للتحصين وحذر من المؤشرات الخطرة
- مكتب وزير الصحة العامة: لا تجاهل لمطالب مستخدمي مستشفى الحريري
- وزارة الصحة تبلغ مستشفيات الشمال إستقبال جرحى حادثة الزورق وجثامين الضحايا
- الحملة الوطنية للتلقيح ضد الحصبة وشلل الأطفال 2020
- إقفال ملحمة تبيع لحوما مغشوشة ومخلوطة على أساس أنها طازجة
- الابيض تفقد "مستشفى الصليب"
- صدور قرار للوزير الأبيض بزيادة تعرفة غسيل الكلى
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/364 تاريخ 4/4/2022
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/355 تاريخ 31/3/2022
- الأبيض تسلم في مستشفى بعبدا الحكومي أنظمة للطاقة الشمسية هبة من اليابان
- الصحة تنبه إلى خطر "السمكة المنتفخة" السامة وتحذر من تناولها
- Health Expenditure
- وزارة الصحة توضح أنها طلبت سحب كيندر من الأسواق للإشتباه بتسببه بالسالمونيلا
- الأبيض أبلغ المستوردين موافقة مجلس الوزراء على تحويل مبلغ مالي للدواء
- وزارة الصحة تؤكد توافر دواء مثيل للمورفين في السوق
- الحملة الوطنية للتوعية حول اللقاحات الروتينيّة 2022
- وزارة الصحة تحذر المواطنين من تناول الفطريات البرية
- الحملة الوطنية حول كوفيد-19 خلال شهر رمضان 2022
- وزارة الصحة اوضحت سبب فقدان المورفين وطلبت إيلاء عملية استيراد الدواء الاولوية الإنسانية القصوى
- صدور نتائج الطلاب المتقدمين لإمتحانات الكفاءة ممارسة فني مخبري مجاز للعام 2022
- الأبيض لفت إلى ضرورة عدم خذل اللبنانيين والمرضى وأكد أنه سيساعد مستخدمي مستشفى الحريري ولكن مع مراعاة القانون
- منظمة الصحة اطلقت الاستراتيجية الوطنية للصحة والبيئة في لبنان
- الأبيض أعلن عن تخفيف اجراءات كورونا: فقدان السيولة ينذر بخطر كبير على النظام الصحي
- حملة توعية بمخاطر التبغ خلال شهر رمضان 2022
- الأبيض: الهدف من تصحيح السياسة الدوائية توجيه الدعم للمريض
- الأبيض إستقبل محتجين: ليس من حل سحري ولكنني عازم على إيجاد الحلول الممكنة
- الحملة الوطنية للتوعية حول السل 2022
- سلسلة لقاءات لوزير الصحة في قطر تركزت على زيادة مشاريع التعاون ودعم الاستشفاء
- حملة تقصي عن مرض السل في جميع المناطق اللبنانية
- الأبيض في اجتماع مجلس وزراء الصحة العرب: لبنان يجد في أشقائه المظلة الداعمة للخروج من أزمته
- الأبيض أطلق إرشادات حماية الطفل لمقدمي الرعاية الصحية: المجتمعات تقاس بكيفية معاملتها للضعفاء
- ميقاتي أطلق ووزيري الصحة والصناعة المرحلة الثانية من ترشيد دعم الصناعة الدوائية المحلية
- لائحة مراكز تلقيح مودرنا
- لائحة مراكز تلقيح فايزر
- وزيرا الصحة والصناعة استكملا جولتهما في المصانع وزارا مصنعين في ضبية وزكريت
- وزيرا الصحة والصناعة تفقدا مصنع "أروان" في جدرا وشددا على جودة الصناعة الدوائية في لبنان
- الأبيض شارك في اجتماع حول الهجرة والصحة في اسطنبول
- الأبيض التقى مجالس الإدارة وهيئة التنسيق في المستشفيات الحكومية
- الأبيض جال في مستشفيات ومراكز تابعة للوزارة في الجنوب: هدفنا تعزيز الرعاية الصحية الاولية
- الابيض التقى في القاهرة نظيره المصري والمدير الإقليمي للصحة العالمية: جهود متقدمة لتأمين أدوية السرطان للبنان
- الأبيض في ملتقى اتحاد المستشفيات العربية: الأزمة علمتنا أن الموارد البشرية هي الأهم والعزيمة تذلل الصعاب
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/272 و1/273 و1/274 تاريخ 15/3/2022
- الأبيض يزور مستشفى سير ـ الضنية الحكومي: سنعمل قدر المستطاع على دعمه
- الأبيض من طرابلس: الوزارة بصدد فتح مراكز لغسيل الكلى وتأمين العلاج الكامل للمرضى
- وزير الصحة زار بلدية طرابلس: منطقة طرابلس والشمال مظلومة ونحن خفضنا الهدر بنسبة تزيد عن 60 %
- الابيض تسلم ادوية للامراض السرطانية والمزمنة قدمتها تونس
- الأبيض تسلم مستودع الأدوية بعد إعادة بنائه وزيادة سعته إلى 8000 متر مكعب
- الأبيض عرض لتعقيدات استيراد الدواء وأعلن عن إجراءات التتبع
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 25 و26 و27-2-2022
- الأبيض من السرايا: حصلت في جولتي الخارجية على تأكيدات باستمرار الدعم للبنان
- وزارة الصحة: نتشدد في استخدام اللقاح "الآمن والفعال" والتشويش لا يخدم المناعة المجتمعية
- الأبيض إفتتح وحدة عناية مركزة للأطفال الحديثي الولادة في مستشفى الحريري
- انتخاب مجلس نقابة للنفسانيين غدا
- تقرير رقم 8 عن الأحداث الجانبية التابعة للقاحات COVID-19
- تقرير رقم 9 عن الأحداث الجانبية التابعة للقاحات COVID-19
- الطلبات المقبولة للترشح الى مركز نقيب وعضو في نقابة النفسانيين
- وزارة الصحة أعلنت إقفال المركز الإماراتي بعد تراجع الإصابات بكورونا
- وزارة الصحة تبدأ غدا مرحلة جديدة في حملة اللقاح تعتمد على فايزر وموديرنا
- وزير الصحة في مناقشة رفيعة المستوى بعنوان "تحفيز الزخم من أجل التلقيح الشامل" في مقر الأمم المتحدة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 19 و20 و21 و22 و23 و24-2-2022
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/193 تاريخ 22/2/2022
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/163 تاريخ 15/2/2022
- اطلاق البرنامج التدريبي اللبناني في الوبائيات الميدانية
- الأبيض أعلن تراجع الاصابات وإعفاء الوافدين الملقحين منذ 6 اشهر من اختبار ال PCR
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 17 و18-2-2022
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 11 و12 و13 و14 و15 و16-2-2022
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 11 و12 و13 و14 و15 و16-2-2022
- تدريب مراكز اللقاحات على موديرنا 2
- تدريب مراكز اللقاحات على موديرنا 1
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/82 تاريخ 26/1/2022
- الحملة الوطنية للتلقيح ضد كوفيد- ١٩ الأسئلة الشائعة والإجراءات المتبعة
- وزارة الصحة نشرت جداول بأدوية وصلت وستصل إلى لبنان
- إستدراج عروض لشراء لوازم اللقاح
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 5 و6 و7 و8 و9 و10-2-2022
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 5 و6 و7 و8 و9 و10-2-2022
- وزير الصحة يؤكد معالجة الخرق على منصة الوزارة واستمرار تطوير معايير الأمان
- أعمال صيانة على منصة الوافدين القادمين الى لبنان MOPH PASS
- وزير الصحة طلب تشديد إجراءات الأمان وتسريع التحقيق في خرق منصة MOPHPASS
- الحملة الوطنية للتلقيح ضد كوفيد- ١٩ الأسئلة الشائعة والإجراءات المتبعة
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/56 تاريخ 19/1/2022
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/29 تاريخ 17/1/2022
- ميقاتي رعى لقاء لمناسبة اليوم العالمي للوقاية من السرطان
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 29 و30 و31-1-2022 و1 و2 و3 و4-2-2022
- الأبيض اتفق مع النقابات الطبية على ضرورة التشدد في ضبط أمن المستشفيات
- بيان من وزارة الصحة حول الحصول على نتيجة PCR عبر MOPH PASS
- الأبيض ترأس اجتماع لجنة كورونا: الوضع لا يستدعي الإقفال
- الابيض كلف مدير العناية الطبية التحقيق في وفاة الطفلة سهام شاهين
- الوزير الأبيض قام بزيارة دعم وتضامن لمستشفى المقاصد
- آلية لوزارة الصحة لجمع جرعات اللقاح المعطاة خارج لبنان وداخله في الشهادة اللبنانية حصرا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 26 و27 و28-1-2022
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ22 و23 و24 و25-1-2022
- الابيض: ملف أموال إختبارات PCR المطار أمام ديوان المحاسبة
- الأبيض اعلن عن نقلة نوعية في تتبع الدواء وتعزيز المكننة لضبط السوق
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 18 و19 و20 و21-1-2022
- أعمال صيانة على منصة MOPH PASS اليوم 21/01/2022 بين الساعة الخامسة والسادسة مساء بتوقيت بيروت
- وزارة الصحة اكدت صلاحية استخدام اللقاحات ثلاثة أشهر إضافية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 15 و16 و17-1-2022
- الوزير الأبيض يصدر قرارا لتفعيل التفتيش وتأكيد التزام الصيادلة بأسعار الادوية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 13 و14-1-2022
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 13 و14-1-2022
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 10 و11 و12-1-2022
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 10 و11 و12-1-2022
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 7 و8 و9-1-2022
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 7 و8 و9-1-2022
- الحملة الوطنية للتوعية حول السل-٢٠٢١
- ميقاتي افتتح مركز الشيخ بن زايد لمرضى كورونا
- وزير الصحة اختتم جولته من مستشفى قانا الحكومي: العلاج والإستشفاء حق لكل مواطن
- اللجنة التنفيذية للقاح: البدء بتسجيل الأطفال بين 5 و11 سنة على المنصة الرسمية
- الأبيض تسلم من سفيرة الدنمارك كمية من لقاحات موديرنا
- الأبيض تسلم من سفيرة الدنمارك كمية من لقاحات موديرنا: لرفع المناعة المجتمعية والبدء بتسجيل الفئة العمرية بين 5 و12 سنة
- الأبيض تسلم من سفيرة الدنمارك كمية من لقاحات موديرنا: لرفع المناعة المجتمعية والبدء بتسجيل الفئة العمرية بين 5 و12 سنة
- صدور مذكرة وزير رقم 1 تاريخ 12/1/2022 تتعلق بتعديل فترة العزل والحجر المتعلقة بكوفيد 19
- صدور مذكرة وزير رقم 1 تاريخ 12/1/2022 تتعلق بتعديل فترة العزل والحجر المتعلقة بكوفيد 19
- افتتاح مركز الشيخ بن زايد لمرضى كورونا غدا في واجهة بيروت البحرية
- الأبيض من مستشفى نبيه بري النبطية: هناك انفراج على صعيد الدواء وحليب الاطفال سيكون متوافرا بدءا من الغد في الصيدليات
- وزير الصحة من مستشفى ميس الجبل: نسعى لدعم المستشفيات الحكومية
- الأبيض من مستشفى تبنين الحكومي: يوازي المستشفيات الجامعية بمستوى خدماته الطبية
- وزير الصحة من صيدا: نسبة إشغال المستشفيات ثلث السنة الماضية والفرق باللقاح
- أبيض من مستشفى سبلين: اللقاح حزام النجاة من التسونامي المقبل
- وزير الصحة يتفقد مركز التلقيح في مستشفى صيدا
- الصحة تخفض كلفة الPCR في المطار وتحدد آلية الدفع عبر منصة الوافدين
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 4 و5 و6-1-2022
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 3-1-2022
- البرنامَجْ الوطني لليَقَظَة الدّوائية-النَّشرة الإعلامِية الأولى
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 3-1-2022
- وزير الصحة من مستشفى ميس الجبل: نسعى لدعم المستشفيات الحكومية
- الصحة والتربية تعلنان عن ماراثون فايزر غدا وبعد غد لتلقيح القطاع التربوي وكل من يرغب
- الإجراءات المتعلقة بالمسافرين القادمين إلى لبنان ابتداءً من 10/1/2022
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 2-1-2022
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 2-1-2022
- وزارة الصحة: تسجيل حالات مصابة بالانفلونزا وكوفيد أمر متوقع وغير مقلق
- وزيرا التربية والصحة أكدا فتح المدارس والمؤسسات التربوية في 10 الحالي
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 2-1-2022
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 2-1-2022
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 30 و31-12-2021 و1-1-2022
- ميقاتي بحث ووزير الصحة في تطورات انتشار كورونا
- الابيض: إرتفاع الاصابات يشير الى انتشار متحور أوميكرون وقرار إلاقفال يدرس بتأن
- لوائح الأدوية النفسية والعصبية الموصى بها للوصف من قبل أﺧﺼﺎﺋﻴﻴﻦ
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 27 و28 و29-12-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 25 و26-12-2021
- وزيرا الصحة والداخلية في مؤتمر صحافي بعد اجتماع لجنة كورونا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 24-12-2021
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/1402 و1/1406 تاريخ 6/12/2021 و1/1432 تاريخ 7/12/2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 18 و19 و20 و21 و22 و23-12-2021
- إجراءات تتعلق بجميع المسافرين القادمين إلى لبنان
- وزارة الصحة: عدم توافر خدمة المنصة للوافدين الى لبنان مساء للصيانة
- وزير الصحة : قرار اقفال البلد سيتخذه الوباء وسندعم البطاقة الدوائية للفقراء
- درويش بحث مع الأبيض دعم الفاتورة الصحية وأزمة كورونا
- الحلبي أطلق ووزيري الصحة والسياحة حملة التوعية على معايير كورونا في المؤسسات السياحية بالتعاون مع طلاب الطب في الجامعات
- إطلاق حملة التلقيح في مدارس بعلبك
- ميقاتي ترأس اجتماع اللجنة الوزارية لكورونا الابيض: كلما ارتفعت اعداد المصابين في المستشفيات كلما اقتربنا من الاقفال العام
- الابيض من السيتي مول: الماراتون نجح بكل المعايير
- الابيض تفقد حملة التلقيح في مستشفى سيدة زغرتا: نأمل أن نستمر من دون إقفال البلد
- الأبيض أعلن قراره التسجيل المبدئي للدواء: يساعد على توفيره بجودة عالية وأسعار مقبولة
- الأسبوع العالمي للتوعية عن المضادات الحيوية 2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 11 و12-12-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 13 و14 و15 و16 و17-12-2021
- الإجراءات المتعلقة بالمسافرين القادمين إلى لبنان
- وزير الصحة من مستشفى كسروان الحكومي: كلما سرعنا بموضوع اللقاح تجنبنا تعطيل البلاد
- بيان صادر عن لجنة متابعة التدابير والاجراءات الوقائية لفيروس كورونا
- وزارة الصحة تعلن عن ماراتون فايزر نهاية الأسبوع للفئات العمرية كافة
- وزير الصحة تفقد ماراتون التلقيح في مستشفى البترون
- الابيض تفقد مركز التلقيح في البلمند: بحاجة إلى مناعة مجتمعية لمواجهة الوباء
- وزير الصحة تفقد مستشفى طرابلس: الحالات خفيفة ولكن علينا أخذ الاحتياطات اللازمة
- الابيض من مستشفى الراسي: لزيادة المناعة المجتمعية عن طريق اللقاح
- الابيض يبدأ زيارته للشمال من مستشفى الراسي في حلبا
- الابيض زار مستشفى مشغرة الحكومي: للمستشفيات الحكومية دور كبير في المرحلة المقبلة
- وزير الصحة من مستشفى الهراوي في زحلة: حملة اللقاح ممتازة
- تقرير رقم 7 عن الأحداث الجانبية التابعة للقاحات COVID-19
- أبيض تفقد الماراثون في بعلبك
- الصحة والتفتيش المركزي رحبا بقرار المفوضية الأوروبية وأوضحا كيفية معادلة شهادة اللقاح
- وزير الصحة زار مستشفى البتول في الهرمل وأطلق ماراتون التلقيح بفايزر
- الصحة تؤكد إصابة الحالتين بأوميكرون وتدعو إلى الإقبال بكثافة على ماراتون فايزر
- الابيض أطلع ممثلي الجهات المانحة على بروتوكول دعم الرعاية الصحية الأولية على المدى الطويل كاستراتيجية محدثة للتطوير
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 6 و7 و8 و9 و10-12-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 4 و5-12-2021
- الأبيض بحث ونقيب الصيادلة في تأمين الدواء وضمان جودته
- الأبيض أعلن عن حالتين مشتبه في إصابتهما بمتحور "أوميكرون"
- الابيض تسلم مساعدات طبية من البرازيل: أتتنا في الوقت المناسب
- الأبيض تسلم هبة يابانية من معدات وأنظمة طاقة شمسية لمستشفيات حكومية
- غريو سلمت وزير الصحة 500 ألف جرعة من فايزر هبة من فرنسا
- خمسمائة ألف جرعة من لقاح "فايزر" هبة فرنسية الى وزارة الصحة اللبنانية
- الابيض لاذاعة لبنان: لا وجود للمتحور اوميكرون في لبنان
- ماراثون فايزر للجرعة الثالثة
- وزارة الصحة تعلن عن الحاجة لمتطوعين لمواكبة حملة التلقيح
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 3-12-2021
- الأبيض تسلم من سفير الصين الدفعة الثانية من هبة مواجهة تداعيات كورونا
- الحلبي والابيض أطلعا على سير حملة نشر اللقاح في ثانوية شكيب أرسلان
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 23 و24 و25 و26 و27 و28-11-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 29 و30-11 و1 و2-12-2021
- الابيض اعلن عن اتفاقية مع البنك الدولي لدعم تعرفات الإستشفاء بثلاثة أضعاف ونصف
- وزير الصحة تفقد مختبر تشخيص الكورونا في الجامعة اللبنانية واطلع على حاجاته
- الأبيض أطلق الدورات التدريبية على نظام تتبع أدوية الأمراض السرطانية والمستعصية
- الأبيض أعلن فتح التلقيح بفايزر لكل الفئات العمرية وحض على التسجيل على المنصة
- شحنات أدوية جديدة تصل الى لبنان مرسلة من سفارة لبنان في جنوب أفريقيا
- حملة تلقيح لوزارة الصحة والهيئة الصحية بالتعاون مع الصليب الاحمر في قضاء الهرمل
- اليونيسف قدمت بتمويل من الحكومة الأميركية 97 طنا من المستلزمات الطبية إلى وزارة الصحة في لبنان
- وزارة الصحة استبقت انقطاع علاج الادمان واتفقت مع الوكيل على التعويض عن أدوية منتهية الصلاحية
- صدور الموافقة الإستثنائية على عقود الإستشفاء والنفقات
- نقابة المستلزمات الطبية اطلقت مدونة سلوك لمنع استغلال المريض
- جمعية برباره نصار اطلقت أكاديمية لمرضى السرطان
- وزيرا الصحة والشؤون تفقدا مركز سانتا ماريا وقرار بنقل المرضى النفسيين منه
- الأبيض اعلن عن زيارة ميدانية برفقة الحجار لمركز سانتا ماريا
- ممثل وزير الصحة في إفتتاح مركز طبي لجامعة LAU في مستشفى سان جون جونية:
- وزير الصحة أعلن استراتيجية تنظيم القطاع
- الابيض عرض في لجنة الصحة خطته لازمة الدواء
- نقيبة الممرضات والممرضين زارت وزير الصحة وطالبت بزيادة الأجور
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 20 و21 و22-11-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 18 و19-11-2021
- الصحة أعلنت وصول لقاح الانفلونزا الموسمية بالسعر المدعوم
- الأبيض أعلن فسخ العقود مع مركز ومستشفى سانتا ماريا والطبيبين المراقبين
- أدوية مجانية ورزمة من الخدمات الطبية في مراكز الرعاية الصحية الأولية وحمادة تشجع المواطنين على التسجيل
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 13 و14 و15 و16 و17-11-2021
- الأبيض: لا رفع تاما للدعم عن أدوية الأمراض المستعصية والمزمنة
- برنامج إعتماد الرعاية الصحية الأولية بالتعاون مع المؤسسة الكندية الدولية للإعتماد
- صدور لائحة أسعار مبيع الأدوية للعموم معدّلة بتاريخ 15/11/2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 11 و12-11-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 9 و10-11-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 8-11-2021
- الصحة أتمت نقل مرضى سانتا ماريا وأعلنت متابعة التحقيق لتحديد المقصرين
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 6 و7-11-2021
- تقرير رقم 6 عن الأحداث الجانبية التابعة للقاحات COVID-19
- تقرير رقم 5 عن الأحداث الجانبية التابعة للقاحات COVID-19
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 2 و3 و4 و5-11-2021
- رسالة من مدير عام الصحّة د.وليد عمّار
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 1-11-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 31-10-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 29 و30-10-2021
- إرشادات الصحة النفسية للأم لمقدمي الرعاية الصحية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 27 و28-10-2021
- الحصبة الألمانية ومتلازمة الحصة الالمانية الخلقية / Rubella and Rubella Congenital Syndrome
- فيروسات التاجية المستجدة / Coronavirus: invasive
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 26-10-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 22 و23 و24 و25-10-2021
- الخليل زار وزير الصحة ونقل عنه استعداده لبذل كل اللجهود لتذليل العقبات بشأن مستشفى حاصبيا
- وفد من وزارة الصحة في عكار: تشديد على عدم تجاوز النظام في غسيل الكلى
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 20 و21-10-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 18 و19-10-2021
- وزير الصحة ترأس إجتماعا للجنة كورونا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 17-10-2021
- دراسة حول وسائل التواصل الإجتماعي الحكومية خلال أزمة كوفيد-19
- توصيات اللجنة الوطنية للقاح الكوفيد-19 المتعلقة بإعطاء الجرعة الثالثة
- مداهمة مستودعات تخزن فيها أدوية مفقودة في سد البوشرية وتلة الخياط
- مفتشو الصحة ضبطوا أدوية مدعومة مخزنة في عين المريسة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 14 و15 و16-10-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 12 و13-10-2021
- وزارة الصحة طالبت جميع المستشفيات الحكومية والخاصة بمعالجة المصابين في الاشتباكات على نفقة الوزارة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 11-10-2021
- حصيلة غير نهائية لوزارة الصحة: 6 قتلى و32 جريحا في حوادث الطيونة
- وزارة الصحة: إرتفاع عدد ضحايا اشتباكات الطيونة إلى سبع
- وزير الصحة زار نقابة الأطباء في بيروت: الوصفة الطبية الموحدة من ورقية الى إلكترونية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 9 و10-10-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 7 و8-10-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 4 و5 و6-10-2021
- الأبيض ناقش مع اللجنة الدولية للصليب الأحمر مشاريع دعم القطاع الصحي
- الابيض إستقبل أربعة مصابين في حادث صهريج عكار عائدين من الكويت
- الأبيض عرض في مؤتمر صحافي التفاصيل المستقبلية لخطة التلقيح
- شيا ودوكان زارا الابيض والسفيرة الأميركية وصفت المحادثات بالبناءة جدا
- وفد من اللقاء الديمقراطي عرض مع الأبيض لسبل تحصين القطاع الصحي وحمايته
- الأبيض عرض والسفير البريطاني مشاريع الدعم للقطاع الصحي
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/1147 تاريخ 30/9/2021
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/1136 و1/1137 و1/1138 و1/1140 تاريخ 27/9/2021
- "الصحة" تطلق المرحلة التجريبية للباركود على المستحضرات الصيدلانية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 9 و10 و11 و12 و13 و14 و15-9-2021
- طلب عرض أسعار لشراء برامج محاسبة
- غيبريسوس التقى وزير الصحة العامة وزار مستشفى الحريري
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 1/1117 و1/1126 تاريخ 10/9/2021
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/1070 و1/1071 و1/1076 تاريخ 10/9/2021
- تعرفة الخدمات الطبيًة الإستشفائية المعتمدة لدى وزارة الصحة العامة
- حسن في التسليم والتسلم: قدمت الصحة نموذجا في استعادة ثقة المواطن وحازت ثناء دوليا
- الوزير حسن يفتح تحقيقا بوفاة الطفلة جوري
- حسن أوعز بفتح تحقيق حول وفاة مريض رفض مستشفى سانت تيريز الحدث استقباله
- وزير الصحة أوعز بفتح تحقيق في ملابسات وفاة طفل في مستشفى الكورة
- حسن طلب إنزال أقصى العقوبات بحق من أهمل أو قصر في ملف المريضة السورية
- وزير الصحّة يوجه كتاباً الى النيابة العامة التمييزية
- "الصحة" تقفل مستودعين لتخزين الأدوية في صيدا غير مرخصين
- "الصحة" تداهم محلا في زغرتا يتلاعب بتواريخ المواد الغذائية وختمه بالشمع الاحمر
- وزارة الصحة تؤكد أن ملف تخزين مدير مستشفى للمازوت في عهدة القضاء
- الوزير حسن أحال على القضاء بيع حليب أطفال مدعوم في السوق السوداء
- وزير الصحة جمد رخصة استثمار مستشفى شاهين في طرابلس وأحالها على النيابة العامة المالية والقضاء المختص
- "الصحة" تقفل وتجمّد تراخيص اربع دور حضانة
- "الصحة" تقفل شقة دنيال بيشون بالشمع الاحمر لمخالفتها شروط الصحة والسلامة العامة
- "الصحة" تطالب النيابة العامة في جبل لبنان باقفال مستودع سميح الناطور نهائيا
- مداهمة مركز امان الطبي – دوحة الشويفات . انذار وتعهد دون الحاجة الى الاقفال
- اقفال مؤسسة في عاليه بالشمع الاحمر بعد تحرك وزارة "الصحة" بناء على شكوى قطرية
- وزارة الصحة تدعي على الصحافية هنادي عيسى بجرم نشر تغريدة كاذبة لتضليل الرأي العام
- وزير الصحة واصل عمليات الدهم والتقصي: كلنا مسؤولون عن صحة المريض
- حسن دهم مستودعا للمواد الطبية وكواشف المختبرات في بيروت
- حسن دهم مستودعا للمعدات الطبية في سد البوشرية
- وزير الصحة دهم مستودعات لمستلزمات غسل الكلى
- بعد مداهمة الوزير حسن لمستودع يوم أمس. كتاب من أمن الدولة
- حسن دهم مستودعا غير مرخص يحتوي على كميات كبيرة من الادوية في الفياضية
- وزير الصحة واصل حملة الدهم وكشف ليلا أدوية مخزنة في تول وأعلن مصادرتها
- الوزير حسن كشف في جولة ميدانية أطنانا من الأدوية مخزنة في أكثر من منطقة
- الوزير حسن يعلن عن إطلاق البطاقة الدوائية
- حسن ترأس المجلس الصحي الأعلى لضمان سلامة الغذاء بظل أزمة الكهرباء
- وزير الصحة أصدر قرارا حدد سعر صرف الدولار للأدوية غير المدعومة استثنائيا بنسبة 80% من سعر الصرف
- تقرير رقم 4 عن الأحداث الجانبية التابعة للقاحات COVID-19
- الصحة نشرت تقرير تتبع الحالات إثر التلقيح بطبخة FF8111 من لقاح فايزر
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 28 و29 و30 و31-8 و1 و2 و3-9-2021
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/1032 تاريخ 1/9/2021
- الوزير حسن: البطاقة الدوائية إنجاز وفوائدها كثيرة ويمكن استخدامها في خدمات ووزارات أخرى
- توقيع اتفاقية بقيمة 1,200,000 بين وزير الصحة ووكالة التنمية الفرنسية
- انطلاق باص التلقيح والفحص لكوفيد-١٩
- توزيع المصادرات من أدوية و حليب أطفال على المستوصفات ومراكز الرعاية الصحية التابعة للوزارة
- الوزير حسن تابع ملف الدواء مع مجلس نقابة المستوردين
- حسن ترأس اجتماعا لمتابعة التقصي في مستودعات المستوردين
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 23 و24 و25 و26 و27-8-2021
- وزارة الصحة تطلق حملة وطنية للتلقيح ضد كورونا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 21 و22-8-2021
- حسن اجتمع مع مستوردي الدواء وبشر باقتراب الفرج
- وزير الصحة أعلن بدء الانفراج ومنح المركزي أذونات متراكمة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 20-8-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 17 و18 و19-8-2021
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/995 تاريخ 18/8/2021
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/812 تاريخ 23/6/2021
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/772 تاريخ 14/6/2021
- حسن: ازمة الدواء الى حل
- حسن يشكر من المطار للكويت إجلاءها 6 مصابين في انفجار التليل
- وزارة الصحة اعلنت حصيلة رسمية جديدة لكارثة التليل
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 16-8-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 14 و15-8-2021
- البيان المرجعي حول خدمات الأطراف الاصطناعية والأجهزة التقويمية في لبنان
- حسن يمنح 4 أذونات للإستيراد الطارئ للدواء
- طائرة إسعاف تركية أجلت مصابين بانفجار التليل
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 10 و11 و12 و13-8-2021
- وزارة الصحّة العامة تنشر لوائح تفصيلية بالمساعدات والهبات التي استلمتها
- الوزير حسن إطلع على مشروع البطاقة الدوائية لضمان وصول الدعم للمريض
- الوزير حسن اعلن البدء بالتعاقد لافتتاح المستشفى التركي للطوارئ والحروق في صيدا
- إجتماع برئاسة وزير الصحة لتضافر الجهود في تتبع المصابين ب Covid19
- السفير التركي وممثل وزير الصحة استقبلا الطائرة التركية في المطار
- حسن: وصول شحنة طبية مصرية الى المطار لدعم جرحى انفجار التليل
- وزارة الصحة تسلمت مئة ألف لقاح أسترازينيكا هبة من النمسا
- حسن: وصول طائرة مصرية للدعم الطبي فجرا وعلاج الحالات الحرجة في لبنان والخارج
- وزير الصحة أعلن حال استنفار وطوارئ لمواكبة تداعيات انفجار التليل
- الصحة: اتصالات لتحديد كمية المحروقات المطلوبة للمستشفيات على التسعيرة الرسمية
- الصحة توضح حيثيات تحديد سعر الصرف للأدوية غير المدعومة
- وزارة الصحة: شهادة التلقيح الصادرة عن المنصة الرسمية للقاح لا تحتاج إلى تصديق
- حسن توقع انفراجا قريبا في أزمة الدواء
- كومارجاه بحث مع الوزير حسن في تأمين الأدوية الأساسية وخطة التلقيح لعودة آمنة إلى المدرسة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 7 و8 و9-8-2021
- شبكة مراكز الرعاية الصحية الاولية ولوائح لقاحات الاطفال والادوية المزمنة وغير المزمنة التي تؤمنها هذه المراكز
- الوزير حسن استقبل نوابا أثاروا أزمة الدواء
- وزير الصحة بحث في تبادل الخبرات مع الجامعة الأميركية في بيروت لتقييم ملفات الأدوية المستوردة
- حسن: الكارتيلات تخوض حربا ضد الإستيراد الطارىء
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 2 و3 و4 و5 و6-8-2021
- وزير الصحة تبلغ من نظيره السوري جهوزية بلاده لإمداد لبنان باحتياجاته من الدواء
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 30 و31-7 و 1-8-2021
- إجراءات جديدة تتعلق بجميع المسافرين القادمين إلى لبنان
- وزيرا الصحة والصناعة تابعا لقاءاتهما في روسيا
- في الذكرى السنوية الأولى لانفجار المرفأ، وزارة الصحة العامة: لن ننسى لن ننساكم
- حسن وحب الله يواكبان في موسكو التحضير لاتفاقية إنتاج لقاح سبوتنيك في لبنان ويلتقيان غدا وزير الصحة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 27 و28 و29 و30-7-2021
- وزارة الصحة عممت إرشادات لاتباعها في حال التعرض لعضة كلب أو لدغة عقرب أو لسعة أفعى
- وزارة الصحة أكدت تأمين الدواء للطفلة زهراء: لعدم التسرع في الإستنتاجات الخاطئة
- وزارة الصحة دعت المستشفيات والشركات إلى تسليم المغروسات والمستلزمات والتزام التسعيرة تحت طائلة المسؤولية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 25 و26-7-2021
- وزير الصحة في حفل تسلم الجامعة اللبنانية جهاز بحثي تشخيصي لتتبع متحورات كوفيد 19
- وزير الصحة العامة في حكومة تصريف الأعمال الدكتور حمد حسن لإذاعة النور
- وزارة الصحة أعلنت منح الإذن لإنتاج تجريبي للقاح الروسي
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 22 و23 و24-7-2021
- حسن بحث في ملف الدواء مع وفد من تجمع أصحاب الصيدليات
- وزير الصحة بحث مع سفيرة السويد في دعم مستشفيات متضررة من إنفجار المرفأ
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 21-7-2021
- حسن أمام وفد من أكروم: اللامركزية الإنمائية والصحية ضرورة ويجب ألا يكون الدواء موضوع تجاذب
- وزارة الصحة: استئناف العمل اليوم بخدمة ال Walk In للقاح فايزر
- وزارة الصحة: عودة العمل بخدمة ال WALK IN للقاح أسترازينيكا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 19 و20-7-2021
- حسن أعلن تفاصيل خطة الدواء وأكد أنها تحفظ الأمان الدوائي وفند أرقام مصرف لبنان
- وزير الصحة: دورنا رقابي فقط والحل بتنفيذ وعد المركزي بالدعم الشهري
- كورونا - لبنان تلقى شحنة جديدة من لقاح أسترازينيكا عبر كوفاكس
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 18-7-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 17-7-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 15 و16-7-2021
- وزارة الصحة: إجراءات لمعالجة أزمة الدواء
- حسن يعلن فتح باب الإستيراد الطارئ والتسجيل السريع للحد من أزمة الدواء
- وزارة الصحة تعلن عن إستمارات خاصة بحالات التلقيح الإستثنائية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 12 و13 و14-7-2021
- اعلان صادر عن وزير الصحة العامة حمد حسن
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 11-7-2021
- تجميد مؤقت لل Walk-in
- الوزير حسن أكد ضرورة ضبط الفاتورة من دون زعزعة النظام الدوائي
- لائحة شبكة مراكز الرعاية الصحية الأولية
- وزير الصحة دعا المنظمات الأممية والدولية إلى المشاركة في تغطية دعم الدواء عبر المركزي
- حسن أعلن القرار غير المسبوق حول آلية تحديد سقوف أرباح المستلزمات الطبية المغروسة
- وزير الصحة بحث مع كاريتاس في تنسيق الجهود لاستيراد أدوية وحليب أطفال
- نقابة المستوردين إثر اجتماع مع حسن: على المصرف المركزي مباشرة إصدار التحويلات وإلا لن يبقى دواء
- حسن: لدينا من الكفاءات ما يحمي مجتمعنا من أي خطر صحي
- يوم مفتوح في وزارة الصحة العامة لإيجاد حلول لأزمة الدواء
- وزير الصحة تبلغ من حاكم مصرف لبنان بدء اصدار التحويلات المصرفية للدواء
- وزارة الصحة: لا حاجة للتصديق على شهادة التلقيح الإلكترونية
- حسن ترأس اجتماعا حدد آلية تتبع المخالطين
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 5 و6-7-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 2 و3 و4-7-2021
- اللجنة التنفيذية للقاح كورونا في وزارة الصحة: لا شهادة تلقيح رسمية للملقحين خارج المنصة الرسمية
- حسن مؤكدا السماح بالإستيراد والتسجيل الطارئ لأدوية من مصادر مختلفة
- بعد متابعات حثيثة من قبل وزير الصحة العامة، بيان صادر عن حاكم مصرف لبنان
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 29 و30-6 و1-7-2021
- درع تذكارية للوزير حسن من عبد الرحمن الصلح تقديرا لدوره الانساني
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 27 و28-6-2021
- وزير الصحة : 3 حالات دلتا ايجابية في لبنان والتلقيح الطريق الوحيد للحماية
- حسن عرض مع أهالي الطلاب اللبنانيين في الخارج آلية تلقيحهم واستقبل وفدا تقنيا من البنك الدولي
- الصحة نشرت تقرير تتبع الأحداث الجانبية المحتملة للقاحات
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 25 و26 و27-6-2021
- حزب الله كرم بلديات منطقة صيدا وزير الصحة: تركيا ستزودنا بهبات من الادوية للامراض المزمنة والمستعصية
- الوزير حسن بحث مع النائبين طرابلسي وحسين شؤون القطاع الإستشفائي
- حسن بحث مع نقابة أصحاب المستشفيات في أفق التعرفة الجديدة
- تقرير عن الأحداث الجانبية التابعة للقاحات COVID-19
- حسن ترأس اجتماعا لمديري المستشفيات الحكومية
- رئيس الجمهورية عرض مواضيع صحية وضرورة استمرار دعم الدواء مع وزير الصحة العامة
- وزير الصحة أكد ضرورة النأي بموضوع دعم الدواء عن البازار الإعلامي
- حسن كشف على مضبوطات من أدوية تم تخزينها: المافيات تعمل ونعول على القضاء للاقتصاص منها
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 20 و21 و22 و23 و24-6-2021
- وزارة الصحة نفت إصدار أي بيان حول تسجيل أول إصابة بالمتحور الهندي
- ماراتون فايزر يستكمل غدًا في مراكز محددة وعدد الملقحين اليوم تجاوز 8500
- حسن: الزيارة لتركيا أسست للتعاون في ملف الدواء وثمة إطلاق لخطوات عملية تزامنا مع افتتاح مستشفى الطوارئ في صيدا
- Grabajab.com لتحديد المواعيد في ماراتون غدا وتفادي الإزدحام
- ماراتون فايزر غدا وبعد غد لمواليد 1971 وما دون
- سلسلة اجتماعات للوزير حسن في اليوم الثاني من زيارته لتركيا
- وزير الصحة زار الهيئة الوطنية للدواء في تركيا
- وزير الصحة بحث ونظيره التركي في تعزيز الإستثمار الدوائي والعلاجي
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 17 و18 و19 و20-6-2021
- الوزير حسن إلى تركيا لتعزيز التعاون في القطاع الصحي والدوائي
- حسن بحث في سبل إنقاذ مستشفى حاصبيا من التعثر سفير تشيكيا في وزارة الصحة
- الوزير حسن بحث في تطبيق سياسة تسعير للمغروسات من قبل لجنة مشتركة مع الضمان
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 14 و15و16-6-2021
- ممثلة اليونيسف في وزارة الصحة: تعزيز الشراكة
- وزارة الصحة العامة تعلن عن إسئناف إستقبال مرضى السّل في مركز التدرن الرئوي في الكرنتينا
- وزير الصحة هنأ اللبنانيين خلال تكريمه من وفد إغترابي جنوبي على إدراج لبنان ضمن القائمة البيضاء للاتحاد الأوروبي
- حسن بحث مع تجمع شركات الأدوية في تأمين هبة للبطاقة الصحية الإلكترونية
- الوزير حسن عرض تعزيز التعاون مع الأونروا والسفير التونسي
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 11 و12و13 و14-6-2021
- وزير الصحة وقع على اتفاقية مع الهلال الأحمر الكويتي لتوفير لقاحات
- وزارة الصحة العامة تعمم على شركات المستلزمات إعادة الفارق المالي المحصل
- حسن افتتح مركز الليونز لغسيل الكلى في البوار ممثلا عون وتفقد دارا للمسنين في سهيلة
- حسن أعاد افتتاح مركز البرنامج الوطني لمكافحة السل و الإيدز بعد ترميمه
- وزير الصحة ترأس اجتماعا لمسؤولي الرعاية الأولية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 8 و9 و10-6-2021
- وزير الصحة: ماراتون فايزر سيتجدد نهاية كل أسبوع
- حسن: نخوض شرف المواجهة وسنعيد النظر في سياسة تسعير المستلزمات لان المواطن روح وليس سلعة
- وزارة الصحة أعلنت توسيع الفئة المستهدفة باللقاح غدا وشمول من يبلغون 53 عاما وما فوق
- وزارة الصحة: ماراتون فايزر لعمر 55 وما فوق وذوي الحاجات الخاصة السبت والاحد
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/714 تاريخ 31/5/2021
- وزير الصحة افتتح مركز ميغا سنتر الاكبر للتلقيح في لبنان بادارة الصليب الاحمر
- حسن ترأس اجتماعا صحيا وورشة عمل مع لجنة الصحة
- حسن يفتتح المركز الأكبر للتلقيح غدا وماراتون فايزر في عطلة الأسبوع ل55 عاما وما فوق وذوي الحاجات الخاصة
- إتفاق بين وزير الصحة والمخاتير على آلية لتسريع تلقيحهم
- وزارة الصحة العامة: ماراتون فايزر الأحد
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 3 و4 و5-6-2021
- حسن مكرما في بعلبك: من يريد الوصول للهدف عليه أن يعمل ويتعب ويضحي
- وزير الصحة زار مستشفى راشيا
- حسن أكد لنقابات القطاع الصحي أن الظروف الصعبة تحتم التضحية
- وزارة الصحة: لبنان في قائمة الدول الخضراء فرنسيا بعد تراجع نسبة التفشي الوبائي
- حسن من مستشفى زحلة: الاسبوع المقبل سيشهد ماراتونا جديدا في محافظات أخرى
- وزير الصحة من النبطية: نجحنا في احتواء كورونا وأزمة الدواء إلى الحل نهاية الأسبوع
- إن لقاح أسترازينيكا المضاد لكوفيد-19 آمن وفعال
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 30 و31-5 و1 و2-6-2021
- حسن عقد محادثات مع وفد البنك الدولي
- وزارة الصحة العامة: ماراتون فايزر قيد الدراسة ولن يغطي حكماً من هم دون ستين عاماً
- بري بحث مع حسن الوضع الصحي واستقبل المدير العام للاقتصاد
- الوزير حسن عرض والسفير التركي مجالات التعاون واستقبل الجسر
- ضاهر وقع مع وزير الصحة اتفاقية لتأمين لقاحات فايزر للمواطنين
- وزير الصحة من السرايا: استكمالا لأزمة الدواء المفتعلة
- اليوم العالمي للامتناع عن تعاطي التبغ 2021
- وزير الصحة من بعبدا: لرفع السرية المصرفية عن الحسابات المدعومة وتحديدا لشركات الادوية
- الحياة ما بتتأجل حلنا نتسجّل
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 27 و28 و29-5-2021
- منصة التسجيل لأخذ اللقاح المضاد لفيروس كورونا (كوفيد-19)
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 25 و26-5-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 27 و28 و29-5-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 23 و24-5-2021
- الآلية التنفيذية لماراتون أسترازينيكا السبت
- حمد حسن: ماراتون فايزر قريبا
- وزير الصحة اختتم ورشة تدريبية لبرنامج الترصد الوبائي
- حسن: ماراتون أسترازينيكا سيتكرر أسبوعيا ونتوقع مناعة مجتمعية ل65 في المئة مع نهاية تموز
- وزير الصحة أكد أنه سيتلقى أسترازينيكا غدا آملا التجاوب مع الماراتون
- الوزير حسن يتلقى لقاح أسترازينيكا في افتتاح الماراتون غدا
- حسن متفقدا مستشفى القديس يوحنا: لعدم تخزين الادوية في المنازل
- وزير الصحة ترأس اجتماعا لوضع خطة تنفيذية للاتفاقية الصحية الموقعة مع العراق
- وزارة الصحة: إقرار دعم فواتير الأدوية المخزنة في المستودعات والتوزيع يبدأ صباح غد بمراقبة الوزارة
- حسن بحث مع سفير كوريا الجنوبية في تعزيز التعاون
- حسن أكد وعد المركزي بصرف 178 مليون دولار لأدوية مخزنة في المستودعات
- لائحة بالمختبرات المعتمدة من قبل وزارة الصحّة العامة اللبنانية لإجراء فحوصات PCR الخاص بالكورونا تاريخ 26-4-2021
- وزير الصحة نوه بقرار دفع بدلات الأطباء ومستحقات المستشفيات وتابع مع مستشفيات الشمال تسهيل قبض مستحقاتها
- وزير الصحة أعلن البدء بحلحلة شح الدواء وماراتون السبت للتحفيز على اللقاح
- وزارة الصحة أعلنت عن إعداد آلية سريعة لصرف فواتير الأدوية وتسليمها للسوق
- وزير الصحة أطلق حملة تلقيح موظفي القطاع العام في الحدت في حضور أيوب ومشموشي
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 22-5-2021
- حسن عرض مع الهلال الأحمر الكويتي مبادرة تقديم هبة من اللقاحات
- حسن يحيي من مجلس الصحة العرب تضحيات الفلسطينيين: لتوحيد الإجراءات الصحية الحدودية
- وصول الشحنة الخامسة عشرة من لقاح فايزر
- إطلاق المشروع التدريبي لتطوير الأداء في مستشفيات مؤسسة الإستشفاء في حضور حسن
- حسن وقع اتفاقية مع مخزومي للحصول على اثني عشر ألف وحدة من لقاح فايزر
- وحدة التفتيش في وزارة الصحة العامة تكرم الطبيب بديع ابو رجيلي لمناسبة احالته على التقاعد
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 20 و21 و22-5-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 18 و19-5-2021
- حسن وقع مع بو صعب اتفاقية لتأمين عشرين ألف وحدة من لقاح فايزر للمستشفى اللبناني الكندي
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 16 و17-5-2021
- وزير الصحة بحث مع منظمات أهلية في مبادرة تضامنية مع الفلسطينيين
- إستدارج عروض لقطع غيار CT Scan
- تقرير عن الأحداث الجانبية التابعة للقاحات COVID-19
- وزارة الصحة تعلن توسيع مروحة التغطية باللقاح أفقيا وعموديا وتوضح آلية تطبيق الWalk In للأسترازينيكا
- الوزير حسن دعا الى خطة طوارئ صحية تحاكي التحديات الإستثنائية الراهنة وأبدى ارتياحه لمؤشرات كورونا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 13 و14 و15 و16-5-2021
- وصول الشحنة الثالثة عشرة من لقاح فايزر
- وصول الشحنة الرابعة عشرة من لقاح فايزر
- حسن ترأس اجتماعا للمفتشين الصيدليين للتقصي عن الدواء وحليب الأطفال المدعومين
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 12 و13-5-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 10 و11 و12-5-2021
- الوزير حسن: للنأي بتداعيات ملف الطفلة إيللا عن الإعلام والخصوصية الإنسانية والعلمية تستدعي المتابعة الهادئة والعادلة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 8 و9 و10-5-2021
- حسن تابع تطوير آلية عمل الـ1214 لتحديد سقف زمني بخمس دقائق للمكالمة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 7 و8-5-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 5 و6-5-2021
- حسن خلال لقائه وفد اللجان الطبية في مستشفيات البقاع
- وصول الشحنة الثانية عشرة من لقاح فايزر
- وزارة الصحة: للتبليغ عن أعراض اللقاحات وعدم الأخذ بالمعطيات الإعلامية
- الشنقيطي بحثت مع وزير الصحة في تلقيح موظفي الأمم المتحدة وحذرت من تكرار خطأ التفلت في فترة عيد الفطر
- ترقب تسلم مليوني لقاح فايزر في حزيران وتموز وحسن يرأس اجتماعا يعتمد آلية تلقيح مائتي ألف شخص أسبوعيًا
- حسن عرض وقائمقام جبيل لدور البلديات في مواكبة خطة التلقيح
- حسن عرض مع وفد اليونيسف الاستعدادات للخطة الميدانية للتلقيح
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 3 و4 و5-5-2021
- وزير الصحة بحث مع وفد الاتحاد الوطني لشؤون الاعاقة ومؤسسات الخدمة الاجتماعية
- حسن ترأس اجتماعا للجنة اليقظة الدوائية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 1و2-5-2021
- حسن: التجربة أثبتت صدقية الوزارة تجاه القطاع الخاص والمؤشرات الوبائية إلى تحسن وسأختار لقاح استرازينيكا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 29 و30-4-2021
- وزير الصحة تفقد مستشفى بعلبك الحكومي وهنأ العاملات
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 27 و28 و29-4-2021
- وزارة الصحة تنبه من خطورة استهلاك أسماك غير معروفة المصدر
- حسن بحث مع زواره في إنشاء المستشفى الحكومي المقدم هبة من الكويت
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 24 و25-4-2021
- الوزير حسن بحث مع اتحاد النقل البري في تسريع إعطاء اللقاح للسائقين
- حسن ترأس اجتماعا لوضع الخطوط العريضة لخطة التلقيح الميدانية في الصيف
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 22 و23 و24-4-2021
- وصول الشحنة الحادية عشرة من لقاح فايزر
- وزارة الصحة توضح سبب تأخر وصول لقاح استرازينكا وتؤكد تسلم كمية مضاعفة الشهر المقبل
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 21-4-2021
- تقرير عن الأحداث الجانبية التابعة للقاحات COVID-19
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 19 و20-4-2021
- حسن تسلم دعوة للمشاركة في الدورة 55 لوزراء الصحة العرب والتقى ابراهيم عازار ورئيس الجامعة الثقافية
- حسن تابع مع يمين ونقابة الضمان إطلاق حملة التلقيح الإثنين المقبل
- حسن والمجذوب أطلقا حملة التلقيح لأساتذة وموظفي وطلاب اللبنانية في مجمع بيار الجميل الجامعي
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 18 و19-4-2021
- وزير الصحة اتفق مع نقابة مصانع الأدوية على ورشة عمل تفصيلية قريبة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 14 و16 و17 و18-4-2021
- وصول الشحنة العاشرة من لقاح فايزر
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 13 و14 و15-4-2021
- حسن بحث في استكمال بناء مستشفى دير القمر مع مجلسها البلدي
- وصول الشحنة التاسعة من لقاح فايزر
- حسن وقع على اتفاقيات مع عدد من الجامعات لتلقيح طاقمها والمساهمة في حملات ميدانية
- السفير الكوبي بحث مع حسن في المشاركة في تجارب سريرية للقاحين كوبيين
- وزير الصحة تابع خطة التلقيح مع المشرفيه وبحث مع الحجار وحبيش في شؤون صحية مناطقية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 13-4-2021
- عنوان إلكتروني يسهل متابعة رسائل تحديد مواعيد التلقيح
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 11 و12-4-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 10 و11-4-2021
- إستدارج عروض لتجهيز مستشفيات بأنظمة الضغط السلبي
- الوزير حسن: حققنا أقصى ما يمكن تحقيقه في ظل محدودية اللقاحات والزيارة إلى العراق تأخرت لسبب تقني
- إطلاق حملة التلقيح بسينوفارم الإثنين
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 8 و9 و10-4-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 5 و6 و7 و8-4-2021
- حسن عقد اجتماعا تقييميا مع مدير دائرة المشرق في البنك الدولي:التعاون ضمانة لتحقيق استراتيجية خطة اللقاح
- وصول الشحنة الثامنة من لقاح فايزر
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 4 و5-4-2021
- وزارة الصحة: شهادة التلقيح المعتمدة هي الشهادة الالكترونية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 3 و4-4-2021
- صدور قرار وزير رقم 469/1 تاريخ 1/4/2021 يتعلّق بتوضيح قرار رقم 465/1 المتعلق بإعفاء الوافدين الذين تلقوا اللقاح
- إستدارج عروض لزوم شراء أجهزة الأكسجين
- إستدارج عروض لزوم شراء لوازم لقاحات كوفيد-19
- إستدراج عروض لزوم مستلزمات خاصة بعملية التلقيح
- وزير الصحة عرض مع الحجار الحاجات الصحية لإقليم الخروب
- وصول كمية من لقاح سينوفارم هبة من الحكومة الصينية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 3/2/1-4-2021
- وزارة الصحة تعلن تسهيل تلقيح الحالات المرضية الخاصة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 1 و2 و3-4-2021
- وزير الصحة وقع ونظيره العراقي اتفاق إطار يشمل النفط مقابل الخدمات الطبية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 30 و31-3 &1-4-2021
- حسن جال مع نظيره العراقي في مستشفى الجامعة الاميركية ومركز كليمنصو الطبي
- التميمي وحسن تفقدا مستشفى الزهراء في اطار التعاون الصحي بين لبنان والعراق
- دياب استقبل وزير الصحة العراقي واكد أهمية تطوير إطار التعاون
- حسن ونظيره العراقي تفقدا مستشفى الرسول الأعظم
- وزير الصحة زار ونظيره العراقي مستشفى الحريري: تجارب الاطقم الطبية كنز وغنى لبناني
- وزير الصحة وقع ونظيره العراقي اتفاق إطار يشمل النفط مقابل الخدمات الطبية
- حسن جال مع نظيره العراقي في مستشفى الجامعة الاميركية ومركز كليمنصو الطبي
- حسن والتميمي بحثا في آلية تنفيذ الإتفاقات الصحية الثنائية
- محادثات رسمية لبنانية عراقية في وزارة الصحة العامة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 28 و29-3-2021
- التميمي وصل إلى بيروت: مساعدات الحكومة العراقية لدعم وزارة الصحة من أجل مواجهة الجائحة
- افتتاح مركز للتلقيح في جامعة البلمند برعاية حسن
- صدور قرار وزير رقم 465/1 تاريخ 31/3/2021 يتلّعق بإلغاء فحص ال PCR للمسافرين الذين تلقوا لقاح الكوفيد-19
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 25 و26-3-2021
- صدور مذكرة رقم 33 تاريخ 30/3/2021 تتعلّق بالتحذير من تزوير نتائج اختبارات PCR
- صدور مذكرة رقم 32 تاريخ 30/3/2021 تتعلّق بتعديل الفئات المستهدفة للقاح كوفيد-19
- صدور مذكرة رقم 32 تاريخ 30/3/2021 تتعلّق بتعديل الفئات المستهدفة للقاح كوفيد-19
- وزارة الصحة: إدراج الريمديسفير من ضمن الفاتورة الاستشفائية وتخفيض سعر أصنافه المختلفة
- وزير الصحة بحث مع السفيرة الفرنسية في تفعيل التعاون الثنائي في المجالات الصحية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 27-3-2021
- الميدل إيست افتتحت حملة التلقيح ب v Sputnik ونجار أول من تلقاه
- وزير الصحة تسلم هبة من مؤسسة عامل وأكد العمل بشعار الصحة للجميع
- حسن بحث مع وفد بلدية بعلبك في سبل مواجهة تزايد التفشي الوبائي
- المجذوب أطلق وحسن حملة تحصين العائلة التربوية
- عويدات حفظ الاخبار المقدم من محامين بشأن إدخال الأدوية الإيرانية
- وزارة الصحة العامة تعلن عن وصول الشحنة السابعة من لقاح فايزر
- وزارة الصحة العامة تعلن عن وصول الشحنة السادسة من لقاح فايزر عصراً
- مكتب وزير الصحة صحح ما نقل عنه في حديثه للLBC بشأن اللقاحين الروسي والصيني
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 23 و24-3-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 21 و22 و23-3-2021
- حسن بحث مع سفير روسيا في شراء مليون جرعة من سبوتنيك
- لبنان تسلم 33600 جرعة من أسترازينكا كدفعة أولى
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/424 تاريخ 23/3/2021
- اليوم العالمي للسلّ 2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 20 و21-3-2021
- الوزير حسن عرض مع مارتينوس أوضاع مستشفى قرطبا الحكومي
- وزير الصحة عرض مع حب الله تلقيح القطاعات الإنتاجية
- الوزير حسن التقى وفد العمالي وأعلن تعديل خطة التلقيح
- اليوم العالمي للسلّ 2019
- الوزير حسن عرض وسفيرة الدانمارك مجالات التعاون الصحية
- صدور تعميم رقم 2/14 حول الإجراءات المتعلقة بالركاب القادمين الى لبنان
- حسن تابع استكمال بناء مستشفى دير القمر الحكومي والبستاني شكر لدولة الكويت مساهمتها بمليوني دولار
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/403 تاريخ 19/3/2021
- وزارة الصحّة: الإتصال على 1214 و1787 بات مجانياّ
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 17 و18 و19-3-2021
- حسن أعلن عن هبة كويتية وزيارة نظيره العراقي الأسبوع المقبل
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 16 و17 و18-3-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 14 و15 و16-3-2021
- هبة برازيلية ثانية لوزارة الصحة والسفير ريبيرو نوه بشفافية التوزيع
- وزير الصحة من الهرمل تمنى على الأهالي الإقبال على التسجيل للقاح
- حسن أعلن تريث الوزارة في شأن أسترازينيكا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 13 و14-3-2021
- وزارة الصحة لا تمانع الإستيراد الخاص للقاح مع ضرورة التنسيق معها
- وزارة الصحة العامة تعلن عن وصول شحنة جديدة من لقاح فايزر عصراً
- وزارة الصحة العامة:الإعلان عن وجود لقاحات بأسعار مرتفعة يعرض المرتكب للملاحقة
- وزارة الصحة العامة تعلن عن وصول شحنة جديدة من لقاح فايزر عصراً
- وزارة الصحة قدمت 5 أجهزة أوكسجين وأدوية ومعقمات لبلدة بريتال
- وزارة الصحة : اللقاح مسؤولية وطنية وليس للمزايدات الاعلامية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 12 و14-3-2021
- حسن تفقد المستشفى اللبناني الكندي
- وزير الصحة زار الهيئة الوطنية لوهب الاعضاء في بعبدا
- حسن أوعز بالتحقيق في تزامن ثلاث وفيات في مستشفى سيدة زغرتا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 6 و9 و10-3-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 10 و11-3-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 2 و3 و5 و6 و8 -3-2021
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 1/360 و1/361 تاريخ 10/3/2021
- إجتماع بين حسن وحب الله أكد دعم تصنيع اللقاحات محليا
- وزير الصحة طلب من كومار زيادة كمية اللقاحات وعرض مع عبد الله وأبو الحسن أوضاع مستشفيات الجبل
- وزير الصحة تفقد مركز اسيل التابع لمؤسسات الصدر
- حسن بحث مع منيمنة في مبادرة مؤسسة التعاون توفير لقاحات للفلسطينيين
- الوزير حسن يكرّم الموظفات العاملات في الوزارة بمناسبة يوم المرأة العالمي
- حسن تفقد مستشفى خربة قنافار الحكومي واطلع على سير عملها
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 6 و7 و8 -3-2021
- حسن تسلم 30 جهاز تنفس هبة للوزارة من المجلس القاري الأفريقي
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 5 و6-3-2021
- مستشفى البقاع يطلق العمل في مركز لقاحات كورونا والقرعاوي تنوه بجهود وزير الصحة
- اليونيسف و (AFD) وقعا اتفاقية منحة لتجديد المبنى الجديد لمستشفى الكرنتينا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 2 و3 و4-3-2021
- حسن عقد اجتماعا تنسيقيا حول استيراد اللقاح مع أصحاب المبادرات الفردية والنقابية والمؤسساتية وأكد ضرورة تنظيم شراء اللقاحات
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 1-3-2021
- الطبيب بارودي شكر وزير الصحة على تعاونه في ملف تلقيح الاطباء
- وزارة الصحة العامة تعلق على قرار قاضي الأمور المستعجلة: لم نتبلغه وفقا للأصول والتسرع بنشره يصب في خانة المزايدة
- تقرير حملة التلقيح الوطنية من ١٣ لغاية ٢٧ شباط ٢٠٢١
- نظام دعم الصحة النفسية للاشخاص في الحجر الصحي
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 25 و27 و28-2-2021
- وزارة الصحة تمنح اللقاح الصيني SINOPHARM إذن الإستخدام الطارئ
- تقرير حملة التلقيح الوطنية للفترة الممتدة من ١٣ شباط لغاية ٢٧ شباط ٢٠٢١
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 25 و26-2-2021
- وزارة الصحة: لا حملات تلقيح إستثنائية
- وزارة الصحة تنشر لائحة بالشركات الخاصة التي حصلت على إذن التفاوض
- الصحة: وصول الشحنة الثالثة من اللقاحات وغدا نشر جدول حملات التلقيح
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 24 و25-2-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 21 و22 و23-2-2021
- وزير الصحة ادعى على منتحل صفتي طبيب وموظف مراقب
- حسن أكد أن اتهام الوزارة بالعرقلة افتراء: 20 شركة تفاوض للحصول على اللقاحين الروسي والصيني
- وزير الصحة إلتقى مسؤولي مراكز التلقيح المعتمدة وشدد على التزام الخطة
- لائحة القيود المفروضة من قبل وزارة الصحة العامة على البضائع
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 14 و15-2-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 20 و21-2-2021
- استخدام استجابات COVID-19 للمساعدة في تعزيز نظام الصحة النفسية في لبنان
- الحملة الوطنية لمعالجة وصمة العار المتعلقة بـ COVID-19
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 1/291 و1/292 تاريخ 22/2/2021
- لجنة التفتيش الصيدلي في وزارة الصحة دهمت مستودعا للمتممات الغذائية وختمه بالشمع الاحمر
- وزير الصحة دهم مستودعا للمستلزمات الطبية تباع بسعر صرف السوق
- حسن أحال مستشفيي سانت تيريز وقبرشمون على النيابة العامة وقرار بإقفال مختبر خالف آداب المهنة
- وزارة الصحة: المنصة الرسمية هي المصدر لتحديد مواعيد تلقي اللقاح
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 17 و18 و19 و20-2-2021
- حسن: حملة التلقيح تنفذ بشكل ممنهج وردنا على التشويش الإعلامي التقيد بالخطة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 16 و17-2-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 16 و17-2-2021
- وزير الصحة بحث مع السفير الروسي في استقدام لقاح سبوتنيك
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/233 تاريخ 16/2/2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 11 و13 و14-2-2021
- تعلن وزارة الصحة العامة عن قرب وصول لقاح كوفيد 19
- كيفية التسجيل على منصة اللقاحات المضادة لفيروس كوفيد-١٩
- وزير الصحة من مستشفى دار الأمل الجامعي في بعلبك: التسجيل في المنصة وتلقي اللقاح يحمي المجتمع
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 12-2-2021
- وزير الصحة أطلق حملتي تلقيح في بعلبك وزحلة: هناك التزام باللوائح من دون استنسابية وعلى الجميع تلقي اللقاح
- انطلاق عملية التلقيح في مستشفى رفيق الحريري الجامعي
- وزير الصحة أطلق عملية التلقيح من مستشفى المسيح الملك في برمانا والمتلقي الاول كاهن كبير في السن
- وصول الدفعة الاولى من لقاح فايزر الى مطار بيروت الدولي
- وزير الصحة تسلم الدفعة الاولى من لقاح فايزر: لا اعتبارات سياسية أو طائفية لأخذ اللقاح
- الوزيران حسن وعبد الصمد افتتحا الجولة على مراكز التلقيح بزيارة مستشفى الروم
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 10 و11-2-2021
- تعلن وزارة الصحة عن وصول الدفعة الاولى من اللقاحات
- إجتماع بين الوزير حسن ومسؤولي البنك الدولي واتحاد جمعيات الصليب والهلال الأحمر
- طرق الوقاية من فيروس الكورونا
- تعلن وزارة الصحة العامة عن "إعادة العمل بالخط الرباعي الساخن 1214 وتخصيصه للقاح
- الأعلان عن خطة مواكبة الفتح الجزئي والتدريجي للقطاع التربوي
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 9-2-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 9-2-2021
- المكتب الإعلامي لوزير الصحة نفى وصول اللقاح وتوزيعه على المحسوبيات
- إجتماع تنسيقي في وزارة الصحة إستعدادا لانطلاق حملة التلقيح الإثنين
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 6 و7 و8 -2-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 3 و4 و5 و6-2-2021
- حسن من مستشفى مرجعيون: لا عائق أمام بدء التلقيح الاثنين
- وزير الصحة يزور مستشفى جزين الحكومي
- ماذا عن سيناريو تأجيل محتمل لتنفيذ حملة التلقيح؟ وزارة الصحة تنفي للوطنية
- وزارة الصحة تمنح اللقاح الروسي SPUTNIK V إذن الإستعمال الطارئ
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 3-2-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 31-1-2021 و1و2-2-2021
- الوزير حسن ترأس الاجتماع الأول للجنة تسجيل اللقاحات المقدمة من القطاع الخاص
- المعاييرالأخلاقية لترويج الأدوية
- تنظيم الأبحاث السريرية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/59 تاريخ 12/1/2021
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/54 تاريخ 11/1/2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 29 و30-1-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 27و28و29-1-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 27و28و29-1-2021
- إعلان خطة التلقيح من السرايا الحكومية
- وزيرا العدل والصحة بصدد إتخاذ تدابير قانونية وإدارية فورية بحق المستشفيات المقصرة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 25و26و27-1-2021
- حسن أطلق اتفاقا جديدا مع البنك الدولي لزيادة أسرة العناية الفائقة في المستشفيات الحكومية
- إعلان عن حاجة الوزارة الى خدمات استشارية لمحلل تكنولوجيا المعلومات
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 24و25-1-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 22و23-1-2021
- الخطة الوطنية للتلقيح في اجتماع تحضيري برئاسة وزير الصحة
- وزير الصحة استقبل النائب فتفت وبحثا في تجهيز الشمال صحيا
- وزير الصحة بحث مع حبشي في تجهيز مستشفى المحبة في دير الاحمر لاستقبال مرضى الفيروس
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 23-1-2021
- هبة من عقار Ivermectin لوزارة الصحة العامة
- الوزير حسن بحث مع الأونروا في خطة تلقيح الفلسطينيين
- إطلاق منصة اللقاح غدا واتفاق على التسجيل القطاعي
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 21-1-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 20و21-1-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 18و19-1-2021
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/87 و1/89 و1/90 تاريخ 20/1/2021
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/1896 تاريخ 28/12/2020
- وزارة الصحة: بعض الإعلام يختلق سيناريوهات لزيادة البلبلة وما نشر حول قرض البنك الدولي يفتقر الى الدقة
- 14 حالة ايجابية على متن رحلات وصلت الى بيروت في 17 الحالي
- وزير الصحة دشن قسم كورونا في مستشفى البترون: بتعاوننا نشكل صمام أمان لتأمين الدعم الصحي ورفع الجهوزية
- ادارة مستشفى السان جورج : الوزير حسن بصحة جيدة
- وزارة الصحة: لإفادة من يجري الفحص بمكان سكنه وليس عمله والأهم التزام الجميع الوقاية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 16-1-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 16-1-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 14و15-1-2021
- وزير الصحة وقع الدفعة الأولى من مستحقات معالجة مرضى كورونا
- وزير الصحة أعلن عن مبادرة لبري بنقل المستشفى الميداني من صور الى بيروت
- وزير الصحة يوقع العقد النهائي مع فايزر واتفاقات أخرى مرتقبة لتأمين لقاحات إضافية
- الصحة توضح: أجهزة التنفس الموجودة في المدينة الرياضية لنقل المرضى وليس لذوي الحالات الحرجة
- وزارة الصحة: نلتزم معايير محددة في شراء أجهزة تنفس اصطناعي
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 10 و12 و13-1-2021
- مستشفى سان جورج الحدت: الوضع الصحي للوزير حسن جيد ويمارس نشاطه وعمله من غرفته في المستشفى
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 12-1-2021
- ادارة مستشفى السان جورج : اصابة وزير الصحة بفيروس كورونا
- توزيع الهبات والمساعدات على المستشفيات جراء إنفجار المرفأ في 4/8/2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 9 & 11-1-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 9 & 10-1-2021
- وزير الصحة ملتزم الحجر بعد إصابة ثلاثة من أفراد مكتبه
- وزير الصحة:ارتفاع اعداد أسرة العناية الفائقة من قبل المستشفيات الخاصة بنسبة 200 سرير إضافي
- 1787 رقم ساخن جديد لوزارة الصحة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 27-12-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 26-12-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 22, 23, 24, 25 & 26-12-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 22 & 23-12-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 18 و19-12-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 16 و17و18-12-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 15و16-12-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 13 و14-12-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 8و9-12-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 8 & 9-1-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 6 & 7-1-2021
- لائحة بالمختبرات المعتمدة من قبل وزارة الصحّة العامة اللبنانية لإجراء فحوصات PCR الخاص بالكورونا
- وزارة الصحة: اللبنانيون يحتاجون إلى ما يعزز ثقتهم
- وزير الصحة تفقد حملة الفحوص الميدانية في الملعب البلدي في جونية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 3-1-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 4و5و6-1-2021
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 1و2-1-2021
- مؤشر أسعار الأدوية 2020
- وزارة الصحة: للتعاون مع البلديات وأطباء الأقضية للحد من تجاوزات التعبئة العامة
- "معاً" ضد الكورونا
- حسن أعلن خفض كلفة فحوص PCR في المستشفيات الحكومية إلى 100 ألف اعتبارا من الاثنين المقبل
- وزير الصحة يقرر تخفيض تصنيف مستشفيات لن تستقبل مرضى كورونا
- وزير الصحة معايدا اللبنانيين: لا تستسلموا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 30و31-12-2020
- وزير الصحة أكد أن المفاوضات مع فايزر لن تؤثر على وصول اللقاح قبل منتصف شباط
- إقفال الحضانات طيلة الأسبوع المقبل على جميع الأراضي اللبنانية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 29-12-2020
- المبادرة الوطنية عن الصحة النفسية في مكان العمل
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 28-12-2020
- وزير الصحة ترأس اجتماعا للمراقبين الصحيين: تكثيف الجهود لكسر سلسلة العدوى
- وزير الصحة من السرايا: إقفال المطار موضوع خارج النقاش
- عكر وحسن تفقدا ومسؤولين قطريين مستشفى الكرنتينا لاستطلاع سبل اعادة بنائه وتجهيزه بهبة قطرية
- رئيس الجمهورية أعطى وزير الصحة اذن التفاوض لتأمين لقاح فايزر
- وزارة الصحة: لقاح فايزر استحصل على ترخيص للاستخدام الطارىء وعلى موافقة اللجنة العلمية
- المباشرة بتركيب مستشفى ميداني في سير الضنية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 19 و20 و21-12-2020
- حسن تسلم جائزة شخصية العام الأكثر تأثيرا ووشاح قادة السلام من المنظمة الهولندية الدولية
- وزير الصحة أعلن مقررات اللجنة العلمية في شأن السلالة الجديدة لكورونا
- وزير الصحة أكد البحث في إجراءات إضافية مع الوافدين من بريطانيا
- وزير الصحة افتتح قسم الكورونا في مستشفى عثمان في كترمايا
- وزير الصحة تابع مع هاشم وفياض أوضاع مستشفيات مرجعيون حاصبيا
- إستدراج عروض لدراسة وتجهيز خمسة غرف عناية فائقة بتقنية الضغط السلبي
- وزير الصحة التقى اتحاد صناديق التعاضد الصحية ضو
- اجتماع برعاية وزير الصحة بحث في تغطية شركات التأمين الخاصة استشفاء مرضى كورونا
- وزارتا الصحّة والإعلام معا" "Ma3an" في مواجهة وباء كورونا
- حسن شارك في اجتماع اللجنة الادارية الجديدة للمستشفى التركي في صيدا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 10 و11 و12 و13-12-2020
- وفد تقني من منظمة الصحة العالمية قدم تقييميا إيجابيا عن مواجهة لبنان للجائحة
- وزير الصحة بحث في خطة ترشيد الدعم مع الإتحاد العمالي
- بيان صادر عن وزارة الصحة العامة
- المطران درويش زار وزير الصحة مثنيا على جهوده في تطوير القطاع الصحي
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/1685 و1/1694 و1/1695 تاريخ 1/12/2020
- حسن إلتقى نقابة المحررين وأبدى ارتياحه لما حققه من تنمية للمستشفيات الحكومية
- وصول دفعة إضافية من لقاح الإنفلونزا الموسمي
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 3و5 و6-12-2020
- وزارة الصحة سلمت مئة الف كمامة للجيش والامن العام لرفع الجهوزية في مواجهة الفيروس
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 1و4 و5-12-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 3-12-2020
- وزير الصحة خلال افتتاحه قسم كورونا في دار الحكمة: يجب أن يبقى دعم الدواء وينقصنا فقط سلوك انضباطي لمواجهة الوباء
- المواعيد المتوقعة لوصول لقاحات كورونا إلى بعض الدول العربية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 1و2-12-2020
- حسن: منظمة الصحة العالمية تكفلت بعلاج ألف مريض بمن فيهم سجناء رومية
- وزير الصحة استقبل وفدا من الجمعية الطبية الإسلامية في الشمال
- وزير الصحة التقى البستاني مع وفد لجنة مستشفى دير القمر
- كتاب رقم 20/1/43141 تاريخ 4/12/2020 موجه الى المستشفيات الحكومية والخاصة في لبنان
- وزير الصحة في افتتاح مركز حجر صحي في المريجة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 27و28 و30-11-2020
- اعلان الى جميع مستوردي وموزّعي الأدوية في لبنان
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 29-11-2020
- وزير الصحة أكد أن استراتيجية الوزارة في مواجهة الجائحة تستجيب للأبحاث الطبية العالمية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 28 و29-11-2020
- حسن تسلم أجهزة PCR هبة من منظمة الصحة العالمية لمستشفيات حكومية وللجامعة اللبنانية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 26 و27 و28-11-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 25 و26-11-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 23 و24 و25-11-2020
- رحمة زار وزير الصحة: إنسانيته تلتقي مع تمرسه العلمي
- حسن تابع مع دبوق ووفد من حركة أمل تجهيز المؤسسات الاستشفائية لمواجهة الفيروس في صور
- وزير الصحة اجتمع بنقيب الصيادلة
- حسن تابع مع عبد الله الوضع الصحي في الشوف والجبل
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 21 و22 و23-11-2020
- وزير الصحة ترأس اجتماع اللجنة الوطنية لإدارة ملف لقاح كورونا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 21 و22-11-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 19 و20 و21-11-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 18-11-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 21-11-2020
- حمد حسن زار مستشفيي حاصبيا وراشيا لمواكبة تجهيزهما بقسمي كورونا
- حسن: لقاح بفايزر يصل منتصف شباط ونسبة الفحوص الإيجابية لا تزال مرتفعة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 18و19-11-2020
- وزير الصحة تفقد معرض رشيد كرامي لاختيار موقع للمستشفى الميداني المقدم من قطر
- وزير الصحة في افتتاح قسم جديد للكورونا في مستشفى الحريري الجامعي
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 17-11-2020
- وزير الصحة ترأس اللجنة العلمية: لا تحسن ملموسا حتى الآن في خفض عدد الإصابات والوفيات والإقفال فرصتنا الأخيرة
- وزير الصحة وقع اتفاقا مع نقابة المستشفيات الخاصة يزيد تعرفات علاج الفيروس
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 16-11-2020
- مؤتمر صحافي مشترك لوزيري الصحة والاعلام عن خطورة المؤشرات الصحية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 15-11-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 14 و15-11-2020
- حسن افتتح أقساما جديدة لمرضى كورونا في بعلبك: لبنان من أولى الدول التي ستستلم لقاح فايزر
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 11 و12 و13 و14-11-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 10 و12-11-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 11 و12-11-2020
- وزير الصحة استقبل أبي رميا واطلع من بكري على مشروع البطاقة الصحية الذكية
- طرق الوقاية من فيروس الكورونا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 9 و10-11-2020
- وصول طائرتين قطريتين محملتين بمستشفيين ميدانيين لصور وطرابلس
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/1518 تاريخ 2020/11/6
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 8 و9-11-2020
- صدور مذكرة تتعلق بفحص المخالطين وتسريح المعزولين والمحجورين
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 7 و8-11-2020
- حسن اجتمع مع الإتحاد العمالي
- الصحة ترد على معلومات تنشر على مواقع التواصل: لعدم إشاعة الاخبار المغلوطة لانها تضعف القدرة على المواجهة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 5-11-2020
- حسن افتتح قسم العناية الفائقة في مستشفى مشغرة الحكومي
- رئيس الجمهورية عرض مع وزير الصحة لارتفاع اعداد كورونا
- وزير الصحة ترأس اجتماعا تقييميا لآلية الترصد الوبائي
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 4-11-2020
- لوائح المصرحّين عن الثروة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 2-11-2020
- تعيين موعد لإجراء امتحانات كفاءة لطلاب اجازة ممارسة مهنة فني مخبري مجاز
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 3-11-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 29و30-10 و 1و2-11-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 31-10 و1-11-2020
- حسن عن مرسوم تعيينه في ملاك الجامعة: تطبيق لعرف ووفق القانون
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 28 و29 و30-10-2020
- حسن افتتح قسم كورونا في مستشفى الريان: مقاومة الوباء لها مستلزماتها وأبجدياتها وتضحياتها
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 28-10-2020
- حسن قدم كشفا ماليا بالأرقام حول استلام وصرف وتوزيع المساعدات والتجهيزات
- حسن خلال تفقده مركز دير الأحمر الطبي: نحن أمام منعطف خطير وقاربنا المشهد الكارثي
- وزير الصحة متوجها الى المطران درويش: خطوتكم بفتح قسم كورونا في مستشفى تل شيحا تعبر عن هذا الدين المتسامح
- حسن تابع تجهيز قسم عناية لكورونا في مستشفى المنية
- وزير الصحة بحث في آلية التوأمة بين مستشفيات جامعية وحكومية لتدريب الكادر الطبي لمعالجة مرضى كورونا
- وزير الصحة: استراتيجية التدقيق المعتمدة حققت ترشيد الانفاق وخفض الفاتورة الاستشفائية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 24 و25و 26 و27-10-2020
- وزير الصحة في حفل وضع حجر الأساس لإعادة بناء مستودع الكرنتينا
- حسن افتتح قسم كورونا في مستشفى المياس في شتوره
- حسن استقبل المدير الإقليمي لمنظمة الصحة ووقع اتفاقية مع الصليب الأحمر
- وزير الصحة نوه بجهود مستشفى عين وزين
- الوزير حسن تابع جولاته الميدانية وأعلن أن أدوية مفقودة ضرورية سيبدأ توزيعها غدا
- حسن يدهم مستودع أدوية في منطقة ضبيه
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 24-10-2020
- حسن بحث مع نقابتي الاطباء في موضوع لقاحات الأطفال واقترح البحث في تعديل القانون
- وزير الصحة بحث مع الصمدي في استكمال تجهيز مستشفى صيدا الحكومي
- وزير الصحة ترأس اللجنة العلمية ودعا لاغلاق أحياء بعض المدن الكبرى
- وزير الصحة افتتح مجمع الامام الصدر للحجر الصحي في عربصاليم
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 23-10-2020
- وزير الصحة: بيان مصرف لبنان ايجابي والتأكد من نتائجه رهن التزام جمعية المصارف وعلينا جميعا أن نعمل لنكون سويا صمام الامان امام التحديات
- حسن زار مستشفى ميس الجبل وتفقد جهاز سكانر قدمته جمعية المصارف هبة إلى وزارة الصحة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 22 و23-10-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 21-10-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 20-10-2020
- وزير الصحة من مستشفى بيت ليف
- وزير الصحة افتتح قسما للكورونا في مستشفى راغب حرب
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 17 و19-10-2020
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 21/10/2020
- وزير الصحة بحث مع وفد من تكتل لبنان القوي في التداعيات الصحية لكارثة مرفأ بيروت
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 21/10/2020
- وزارة الصحة: تضليل مواطنين بفحوص PCR غير صادرة عن المراجع الرسمية
- وزير الصحة بحث مع السفير الروسي الجديد في تعزيز التعاون الصحي
- وزير الصحة اجتمع بهارون وعاصي وطلب في اتصالين مع رئيس الجمهورية ووزير المالية استثناء القطاع الصحي من التعميم الأخير لمصرف لبنان
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 18-10-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 16 و 17 و18-10-2020
- وزير الصحة ترأس اجتماعا لضمان تأمين الدواء
- إحصاءات 2019
- إحصاءات 2019
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 15 و16-10-2020
- حسن: كل مستشفى يقدم غرف عناية مركزة سيستفيد من أجهزة التنفس
- حسن: ما أثير حول عدم استقبال طالبات ملتزمات في مستشفى جامعي غير دقيق
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 14 و15-10-2020
- مستشار وزير الصحة العامة ينفي التشكيك في نتائج الرحلات الوافدة من النجف
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 12 و13 و14-10-2020
- وزير الصحة أوعز بفتح تحقيق في ملابسات وفاة طفل في مستشفى الكورة
- وزير الصحة جال في مستودع للادوية في بعبدا
- وزير الصحة من زحلة: ضبط صيدليات ومستودعات ادوية تهرب الدواء الى الخارج
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 11 و12-10-2020
- الصحة أطلقت بالتعاون مع اليونيسف والصحة العالمية المرحلة الثانية من حملة التلقيح
- الوزير حسن: المؤشرات تؤكد أننا في خطر ونسبة الإصابات الأسبوعية تقارب بريطانيا وتفوق إسبانيا والأردن
- وزير الصحة استقبل وفدا من الإتحاد العمالي العام
- قرارات لوزير الصحة بإقفال ثلاث صيدليات
- وزير الصحة ترأس اجتماع اللجنة العلمية: لأخذ قرارات الإقفال بجدية ولا نزال قادرين على التخفيف من نسبة الإصابات
- وزير الصحة خلال الدورة ال 67 لمنظمة الصحة: الجائحة ستدفع دول العالم لمراجعة أدائها في قطاعات الصحة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 10 و11-10-2020
- حسن اطلق التقنية الجديدة لتشخيص الإصابة بالفيروس على الوافدين
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 10-10-2020
- وزير الصحة تابع مع الجسر ومدير مستشفى طرابلس زيادة أسرة العناية الفائقة
- وزير الصحة ترأس اجتماعا بحث في أزمة الدواء وقرار باقفال صيدليتين
- وزير الصحة افتتح قسم الكورونا في مستشفى رياق: توزيع عادل ومسؤول لكل الهبات
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 9 و10-10-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 8 و9-10-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 6 و8-10-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 6 و7-10-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 5 و6-10-2020
- برنامج نحو نظام اجتماعي صحي محلي متكامل بالتعاون مع UNDP
- طلب إبداء الرغبة- 8/10/2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 4 و5-10-2020
- حسن عرض مع موسى الاوضاع في السجون بعد تزايد الاصابات فيها
- خ طة العمل الوطنية المشتركة بين القطاعات لتوفير االستجابة في مجال الصحة النفسية والدعم النفس ي - ا ال جتماعي لكارثة انفجار بيروت )من صفر إلى 3 أشهر(
- وزير الصحة اعلن عن خطة لزيادة عدد الاسرة في المستشفيات الحكومية
- وزير الصحة بحث مع وفد روسي في تأمين اللقاح الروسي عندما يتم اعتماده
- وزير الصحة بحث مع الحجار وعبد الله ووفد من مستشفى سبلين في توسعة قسم الكورونا
- نقابة مستوردي الأدوية علقت قرار وقف تسليم المستلزمات الطبية بتمن من وزير الصحة
- مذكرة لوزير الصحة تحدد آلية استخدام لقاح الإنفلونزا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 3 و4-10-2020
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/1352 و1/1359 و1/1360 و1/1361 تاريخ 2020/10/2
- حسن بحث وكنعان في تقييم موازنة الصحة واقترح زيادتها بنسبة خمسة وثلاثين في المئة العام المقبل
- وزير الصحة التقى ممثلي مستشفيات جامعية
- الوزير حسن بحث مع أوهانيان وبقرادونيان في تفعيل التعاون لمواجهة وباء كورونا
- وزير الصحة : نسبة الإصابات تقرب لبنان من المشاهد الأوروبية
- وزير الصحة: نحن في ذروة المرحلة الثانية من الوباء ونسعى لزيادة عدد أسرة العناية الفائقة
- بيان صادر عن وزارة الصحة العامة يتعلق بالتحقيق بنتائج PCR مزعومة
- وزير الصحة من مستشفى دار الأمل: لا صفقات على حساب المصابين
- فرق وزارة الصحة بدأت المسوحات اللازمة لتتبع المخالطين وإصدار المؤشرات في المناطق التي تم إقفالها وعزلها
- وزير الصحة استقبل مصمم عصا ذكية للمكفوفين وغاريوس
- وزير الصحة قدم التعازي بأمير الكويت: كان شجاعا وحكيما ورحوما
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 2 و3-10-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 1 و2-10-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 1-10-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 29 و30-9-2020
- حسن وقع اتفاقا تجري بموجبه الجامعة اللبنانية فحوص PCR للوافدين عبر المطار
- اجتماع موسع في وزارة الصحة واتفاق على تحديد تعرفات مستلزمات الحماية الشخصية
- وزير الصحة تبلغ قرار الحكومة العراقية إعادة افتتاح الملحقية الصحية في السفارة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 28 و29-9-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 27 و28-9-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 26 و27-9-2020
- وزير الصحة تفقد مستودع الأدوية المدمر في الكرنتينا
- فادي سعد عرض على وزيرالصحة دراسة تؤكد فعالية دواء في تخفيض الوفيات بالفيروس
- إجتماع تنسيقي لتفعيل التعاون بين وزارة الصحة العامة وأطباء بلا حدود
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 26-9-2020
- وزير الصحة من القبيات: كورونا مستمرة وعلينا عدم الاستهانة والاستمرار بالوعي في مواجهتها
- 16 حالة إيجابية في رحلات إضافية وصلت إلى بيروت في اليومين الماضيين
- وزارة الصحة توضح: لا فحوص PCR مفتوحة في المستشفى الميداني الإيطالي
- وزير الصحة من ببنين: نعمل بجهد كبير لرفع عدد الأسرة للمصابين علينا التعاضد لأننا في عين العاصفة وفي خطر شديد ونحن في حالة ضعف
- وزير الصحة من فنيدق: بالتعاون المجتمعي نستطيع أن نعبر إلى بر الأمان
- لقاء توعوي في بشري حول التغلب على الفيروس
- وصول حسن إلى القبيات ولقاء مع خلية الأزمة
- وزارة الصحة تنفي معلومات غير صحيحة تناولت ملف الدواء: ملتزمون معايير فعالية الدواء
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 23 و24-9-2020
- وزير الصحة بحث مع نقيب الصيادلة في ترشيد وصف الدواء وتوزيعه
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 21 و22 و23-9-2020
- وزير الصحة ترأس اجتماعا لتقويم إجراءات المطار واعتماد آلية جديدة للفحوص
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 20 و21-9-2020
- وزير الصحة استقبل حسن عز الدين وبحثا في تجهيز مستشفى قانا الحكومي
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 20 و21-9-2020
- وزير الصحة اعلن توصيات اللجنة العلمية: الاقفال التام أسبوعين وفتح اقسام للكورونا في المستشفيات الخاصة
- وزير الصحة رأس اجتماع لجنة الاختصاصيين لتنظيم ترخيص المختبرات وتقويم أدائها
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 19-9-2020
- صدور قرارين متعلّقين بتطبيق الباركود على الأدوية
- وزير الصحة زار مستشفى الشفاء في عرمون
- وزير الصحة تفقد مستشفى الصليب
- وزير الصحة بحث وممثلة اليونيسيف في دعم طلب لبنان للانضمام إلى GAVI
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 18 و19-9-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 17 و18-9-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 16 و17-9-2020
- وزير الصحة في مداخلة عن تحديات القطاع الصحي: لوضع استراتيجية للترصد المزدوج لكوفيد 19 وموسم الإنفلونزا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 15 و16-9-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 13و 14 و15-9-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 13 و14-9-2020
- وزير الصحة ترأس اجتماعا بحث في شؤون الدواء وتأمين لقاح ضد كورونا
- وزير الصحة بحث في استكمال تأهيل مستشفى بشري الحكومي
- وزير الصحة ترأس اجتماعا لوضع خطة استجابة للسجون
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 13 و14-9-2020
- وزير الصحة استقبل وفدا من مصانع الامصال: لا إمكانية لزيادة السعر على الإطلاق
- شكر من القلب من الوزير الدكتور حمد حسن لكل من يساعد في مواجهة كورونا
- وزير الصحة العامة: كورونا حقيقة مرة وخطر داهم ويجب المواءمة بين الحياة الطبيعية والتشدد في الضوابط
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 12-9-2020
- وزير الصحة افتتح القسم الخاص بكورونا في مستشفى بر الياس
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 11 و12-9-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 11-9-2020
- الوقاية من الانتحار في لبنان- بالإمكان إنجاز الكثير من خلال مقاربة تشمل المجتمع بأسره
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 10 و11-9-2020
- وزير الصحة افتتح قسم كورونا في مستشفى قانا ودعا المستشفيات الخاصة في بيروت الى اتخاذ القرار الجريء
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 9 و10-9-2020
- تقرير عن مرضى غسيل الكلى المصابين بـكوفيد19 في لبنان
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 6 & 7 & 8 -9-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 9-9-2020
- وزير الصحة استقبل شري و الموسوي وعرض معهما الواقع الصحي والدوائي
- وزير الصحة استقبل الدكتور مارون الخوري: الاستراتيجية الصحية في مواجهة الفيروس أحرزت نتائج إيجابية وأعداد الإصابات مقبولة ومعقولة
- وزير الصحة تفقد المستشفى الميداني الايطالي في الجامعة اللبنانية الحدت وشكر لايطاليا دعمها
- النائبان الصمد والمقداد زارا وزير الصحة: للايعاز للأجهزة الأمنية مساعدة البلديات على فرض تطبيق إجراءات الوقاية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 8-9-2020
- وزارة الصحة اطلقت تطبيق معا Ma3an لتتبع المخالطين
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 6-9-2020
- حسن تفقد مركزي الترصد الوبائي والخط الساخن وتناول غداء عائليا مع الموظفين
- حسن بحث ويمين في سبل مواجهة الوباء في زغرتا وقضائها واستقبل نقابتي اصحاب المطاعم ومحامي الشمال
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 4 و5 و6-9-2020
- وزير الصحة سلم مستشفى اهدن الحكومي جهاز PCR EXPERT: للجهوزية استعدادا للمرحلة الثانية
- وزير الصحة عقد اجتماعا في طرابلس للحد من انتشار كورونا: خطة دعم الدواء مستمرة حتى نهاية السنة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 3 و4 و5-9-2020
- وزير الصحة اتصل بنظيرته المصرية شاكرا دعم القطاع الصحي في لبنان
- استكمال نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 3 و4-9-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 3 و4-9-2020
- وزارة الصحة: الحجر حتمي لمخالطي الحالات الإيجابية طيلة فترة الحضانة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 2 و3-9-2020
- وزير الصحة حدد عناوين دعم المستشفيات الخاصة
- وزير الصحة بحث مع رئيس جامعة بيروت العربية في اعتماد مختبرها لإجراء فحوص على الأدوية
- لائحة محدثة بأسماء الشهداء الذين سقطوا من جراء انفجار مرفأ بيروت
- وزير الصحة: متابعة تغطية الوزارة لعلاجات جرحى انفجار بيروت
- وزير الصحة: نفي بوعدنا وتنمية القطاع الصحي العام مستمرة في مواجهة الوباء
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 31-8 و2-9-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 1 و2-9-2020
- وزارة الصحة: المستشفيات الميدانية تستقبل المرضى مجانا
- لائحة المستشفيات الميدانية التي تستقبل المرضى مجانا"
- وزير الصحة تسلم هبة ادوية من نظيرته المصرية وتفقد دار الرعاية المارونية بعد ارتفاع الاصابات فيها
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 31-8-2020 و1-9-2020
- اتفاقية تعاون بين وزارة الصحة ومنظمة الصحة العالمية واليسوعية للإستعانة بالخبرات الأكاديمية
- وزير الصحة ونظيره الفرنسي اطلعا على تجربة عملية للكلاب البوليسية المدربة في المطار
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 30 و31-8-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 29 و30-8-2020
- وزير الصحة عرض مع نحاس ودرويش الاجراءات لمواجهة تزايد الاصابات بالفيروس في الشمال
- حسن ترأس اجتماع اللجنة العلمية ونبه الى أن كورونا ليس كذبة
- حسن أعلن عن توزيع مساهمة بقيمة 15 مليار ليرة على 10 مستشفيات حكومية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 29 و30-8-2020
- اجتماع اللجنة الوطنية للامراض الانتقالية بتاريخ 24/8/2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 27 و28 و29-8-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 26 و27 و28-8-2020
- توضيح من وزارة الصحة بشأن فحوصات أجريت في قب الياس
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 26 و27-8-2020
- المكتب الإعلامي لوزير الصحة ينفي ما تردد عن إصابة في فريق العمل بـCovid-19
- حسن افتتح القسم الخاص بكورونا في مستشفى الزهراء
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 25 و26-8-2020
- وزير الصحة تفقد بحيرة عيون السمك
- وزير الصحة زار ميكروبيولوجيا الصحة التابع للمعهد العالي للدكتوراه في اللبنانية طرابلس: كلنا يد واحدة
- وزير الصحة زار نقطة العبودية الحدودية اللبنانية
- وزير الصحة اطلع على أضرار حريق مستشفى أورانج ناسو في طرابلس
- وزير الصحة اعلن البدء باستقبال مرضى الكورونا في مستشفى سان جورج الحدت
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 25-8-2020
- وزير الصحة خلال توقيع بروتوكولات تعاون بين المستشفيات الحكومية والجامعة اللبنانية
- كيفية دعم شخص ما بعد حدث صادم- نصائح تستند إلى الإسعافات النفسية الأولية
- كيفية مساعدة الأطفال علــى التعامل مع حدث صادم
- دعم النساء الحوامل أو اللواتي أنجبن حديثا (في فترة انفجار بيروت)
- دليل اختصاصيي الصحة النفسية لتوفير الدعم النفسي للمتضررين من انفجار بيروت
- الاستجابة الوطنية على صعيد الصحة النفسية والدعم النفسي الاجتماعي لانفجار بيروت
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 24 و25-8-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 22-23 و24-8-2020
- وزير الصحة تفقد مستشفى الشحار الغربي مساء أمس
- وزيرا الشباب والصحة عادا عطوي في مستشفى المقاصد
- وزير الصحة تبلغ من وفد مستشفى سان جورج البدء باستقبال المصابين بكورونا الاسبوع المقبل
- وزير الصحة تسلم 6 أجهزة تنفس اصطناعي هبة لتوزيعها على المستشفيات
- وزيرا الصحة والاعلام في مؤتمر مشترك لمواجهة الموجة الثانية من تفشي الوباء
- إفتتاح مركز توزيع أدوية الأمراض المستعصية
- وزير الصحة تسلم من السفير الهندي الهبة الطبية الثانية
- حسن استقبل طليس ومسؤول الصحة في حركة أمل ومحور البحث مواجهة الوباء
- وزير الصحة تفقد أعمال الترميم في مستشفى الوردية وأثنى على ما لمسه من إرادة صمود
- وزير الصحة عرض مع عبد الله الوضع الصحي في اقليم الخروب
- وزير الصحة التقى بعثة طبية كازاخستانية واكبت علاج المصابين بالانفجار
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 22-8-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 21-8-2020
- وزير الصحة شرح استراتيجية مواجهة تفشي الوباء
- حساب مفبرك لوزير الصحة على تويتر
- حسن: لا تعويضات أو مساعدات لعائلات المتوفين بالفيروس
- وزارة الصحة: التشكيك في بعض النتائج المخبرية لا يخدم المصلحة العامة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 20-8-2020 و21-8-2020
- وزارة الصحة استغربت الادعاء بأنها تتقاضى مبالغ مالية عن مصابي كورونا: لا يستحقون سوى الملاحقة القانونية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 20-8-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 19-8-2020 و20-8-2020
- وزير الصحة اشرف على التجارب الأخيرة للكلاب البوليسية المعتمدة لتشخيص الفيروس في المطار
- حسن تفقد وسفير مصر مركز الرعاية الصحية التابع للجامعة العربية:الدول كافة لم تقصر في الدعم
- المكتب الاعلامي لوزير الصحة أصدر تعليمات لتطبيق التعبئة العامة
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 18-8-2020 و19-8-2020
- حسن عرض وعقيص الوضع الصحي في قضاء زحلة في ضوء تفشي الفيروس
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 16-8-2020 و17-8-2020 و18-8-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 16-8-2020 و17-8-2020
- لجنة الصحة رفعت عبر الوزير حسن توصية بالاقفال لمدة اسبوعين
- وزيرا الصحة والاشغال تفقدا مستشفى سيدة المعونات
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 16-8-2020
- وزير الصحة دعا إلى الإقفال العام أسبوعين
- وزير الصحة ترأس اجتماع اللجنة الوطنية لاستخدام الكلاب للكشف عن الإصابات بالفيروس
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 15-8-2020
- وزير الصحة اتصل ببري واتفق مع عراجي على عقد اجتماع للجنة الصحة غدا لتفعيل الاجراءات الوقائية
- وزير الصحة: باشرنا بعزل بعض الأحياء ضمن مناطق عدة ونتمنى على المواطنين اتخاذ أقصى درجات الحذر
- خريطة طريق لتشغيل مستشفى الطوارئ والحروق في صيدا
- وزير الصحة وممثل اردوغان تفقدا المستشفى التركي للحروق في صيدا
- استكمال نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 14-8-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 14-8-2020 واستكمال نتائج 12-8-2020 و13-8-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 13-8-2020 واستكمال نتائج 11-8-2020
- استكمال نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 12-8-2020
- الوزير حسن طلب من الجمارك الإفادة عن أدوية تم التداول بأنها منتهية الصلاحية
- الوزير حسن وقع اتفاقية تعاون مع السفيرة السويسرية لإعادة تأهيل مستشفيي الكرنتينا والروم
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 12-8-2020 واستكمال نتائج 10-8-2020 و11-8-2020
- توضيح من مكتب وزارة الصحة بخصوص تأمين دواء خاص لاحد الاطفال
- وزير الصحة تسلم من العمالي هبة طبية تونسية
- وزير الصحة تفقد وبن كرين المستشفى الميداني المغربي
- المكتب الاعلامي لوزارة الصحة نفى ما يتداول عن رفض الوزارة معالجة المصابين في أحداث بيروت على نفقتها
- الرئيس عون رأس اجتماعا لاتخاذ إجراءات عاجلة لمواجهة تمدد "كورونا"
- وزير الصحة تفقد مستشفى مار يوسف الدورة
- وزير الصحة عرض مع وفد تركي البدء باستثمار مستشفى الطوارئ في صيدا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 10-8-2020 واستكمال نتائج 8-8-2020 و9-8-2020
- مؤشر أسعار الأدوية 2019
- افتتاح مركز توزيع الدواء في الكرنتينا
- وزير الصحة بحث في بدء تنفيذ الإتفاق مع الجامعة اللبنانية في شأن فحوصات الوافدين
- مبعوثة حزب الحركة الإصلاحية في بلجيكا قدمت تعازيها لوزير الصحة
- وزير الصحة ترأس الإجتماع الأول للجنة دراسة آثار إنفجار المرفأ على الصحة والبيئة
- حسن بحث مع مسؤول الطوارئ في الصحة العالمية في تضاعف التحديات
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 9-8-2020 واستكمال نتائج 8-8-2020
- وزير الصحة عرض مع وفد من الإتحاد الأوروبي سبل المساعدة لتقديم أدوية ومعدات طبية
- وزير الصحة عرض وسفير اليابان مساعدات بلاده
- وزير الصحة طرح عزل بعض المناطق بسبب الفيروس
- وزارة الصحة تنشر لائحة بأسماء شهداء مرفأ بيروت
- الصحة: لا صحة للأخبار عن رفض الوزارة معالجة المصابين على نفقتها
- حسن من زحلة: ذاهبون لإقفال البلد بدائرة أوسع بسبب ارتفاع الأرقام
- وزير الصحة تفقد الحلانية: سأقترح إعلان حال الطوارئ في بعض الأقضية
- وزارة الصحة: 158 شهيدا وأكثر من 6000 جريح و21 مفقودا
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 8-8-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 7-8-2020
- استكمال نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 7-8-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 6-8-2020
- نشاط وزير الصحة العامة الدكتور حمد حسن
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 5-8-2020
- بيان صادر عن وزارة الصحة العامة
- وزير الصحة: ارتفاع عدد ضحايا انفجار مرفأ بيروت الى 154
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 4-8-2020
- وزير الصحة توقع ارتفاع عدد الاصابات بكورونا
- وزير الصحة تفقد مستشفى الكرنتينا
- وزير الصحة عاد الجرحى في مستشفى الجامعة الأميركية
- وزير الصحة تفقد المستشفى الميداني المقدم من ايران في الحدت
- حسن زار و واوهانيان المستشفى الميداني الروسي في المدينة الرياضية
- لائحة باسماء جميع الجثامين في المستشفيات الحكومية
- وزير الصحة طلب بناء لتوجيهات دياب معالجة مصابي الانفجار على نفقة وزارة الصحة
- وزارة الصحة طلبت من الفرق الطبية التطوع وخط ساخن لتأمين معالجة الجرحى
- تعميم لوزير الصحة حدد آلية الكشف عن الحالات عبر الحدود البرية والبحرية
- استكمال نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 1-8-2020 و 2-8-2020
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/976 تاريخ 23/7/2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 30-7-2020 و 31-7-2020
- وزارة الصحة : المستشفيات ملزمة باستقبال جميع الحالات المرضية بما فيها المشتبه بإصابتها بكورونا
- وزير الصحة أعلن استدعاء مديري مستشفيات للتحقيق وترأس اجتماع اللجنة العلمية
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 1 و2-8-2020
- اجتماع اللجنة الوطنية للامراض الانتقالية بتاريخ 29/7/2020
- وزير الصحة نعى حيدر:أدت رسالتها حتى الشهادة البيضاء
- حسن إلتقى أصحاب المختبرات المعتمدة لإجراء PCR
- حسن اجتمع مع الجهات الضامنة وبحث معها في تعزيز التنسيق
- استكمال نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 30-7-2020 و 31-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 29-7-2020 و 30-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 29-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 28-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 12-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 11-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 27 و28-7-2020
- حسن زار مستشفى تنورين
- وزير الصحة يزور مساء بلدة الحلانية بعد تسجيل اصابات فيها كما يزور بلدية سرعين
- حسن زار باسيل في البترون
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 14-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 15-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 17-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 18-7-2020
- استكمال نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 20-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 10-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 13-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 16-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 21-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 19-7-2020 و 18-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 22-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 23 و24 -7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 23-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 24 و25 -7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 25 و 26-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 26 و27-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 5/7/2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت 6/7/2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 7-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 8-7-2020
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 9-7-2020
- نتائج فحوصات الرحلات القادمة إلى بيروت
- نتائج فحوصات الرحلات القادمة إلى بيروت 2/7/2020
- نتائج فحوصات الرحلات القادمة إلى بيروت 3/7/2020
- وزير الصحة افتتح قسم معالجة مرضى كورونا في مستشفى الراسي
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 14/4/2020
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 7/4/2020
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 8/4/2020
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 10/4/2020
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 13/4/2020
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 17/4/2020
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 20/4/2020
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 5/4/2020
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 6/5/2020
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 9/4/2020
- وزير الصحة عرض مؤشرات تعكس المنعطف الخطر
- الصراف اثار مع وزير الصحة إنشاء مستشفى عسكري في عكار
- وزير الصحة أعلن توصيات اللجنة العلمية: الإغلاق التام لمدة محددة باستثناء المطار وإجراءات خاصة بصلاة العيد
- وزير الصحة من مستشفى بعلبك الحكومي: لرفع مستوى التدخل وليتحمل المتقاعس المسؤولية فالجائحة أخذت منعطفا جديا وخطيرا
- حسن زار الجريح من حادثة الطائرة الايرانية في الرسول الاعظم
- علي عمار زار وزير الصحة: لتجاوب المواطنين مع الإجراءات الوقائية
- حسن تابع مع هارون مشاكل قطاع الإستشفاء
- وزير الصحة زار مستشفى بعبدا الحكومي في حضور نواب المنطقة
- وفد من وزارة الصحة قدم واجب العزاء بالطبيب اسماعيل
- وزير الصحة تفقد مستشفى ضهر الباشق في حضور كنعان
- وزيرا الصحة والصناعة تفقدا معمل الامصال في الشويفات
- وزيرا الصحة والصناعة تفقدا مصنعا للدواء في جدرا
- التطبيقات الخليوية لوزارة الصحّة
- صدور تعميم رقم 99 يتعلق بجميع المسافرين القادمين إلى لبنان
- وزير الصحة وممثل عثمان أطلقا التقنية الجديدة لاكتشاف المصابين عن طريق تدريب كلاب خاصة لتقصي رائحة العرق
- مناسبات
- وزير الصحة أطلق التطبيق الإلكتروني Ma3an معا ضد الكورونا لتتبع المخالطين
- حلقة تدريبية في وزارة الصحة على استخدام النظام المعلوماتي لخدمة الوافدين
- تدريب لاطباء متطوعين على نظام المعاينة الإفتراضية
- التعبئة العامة... إلى متى؟
- وزارة الصحة العامة تطلق خدمة التنبيهات الصحية على الواتساب باللغتين العربية والإنكليزية
- الوزير حسن اطلق خدمة التنبيهات الصحية مع مبادرة من طلاب الجامعة اللبنانية
- اتفاق تعاون بين مستشفى جبل لبنان وجامعة البلمند
- الوزير حسن تفقد الترصد الوبائي والـcall center وأعلن الزيادة التدريجية لعدد الفحوصات
- وزير الصحة بحث في إطار التعاون مع صندوق الأمم المتحدة للسكان
- تدريب متطوعين في وزارة الصحة العامة لمواكبة من هم في الحجر المنزلي
- مقال نشرته اليوم جريدة لوريون لوجور يتناول اهمية الموقع الالكتروني لوزارة الصحة
- وزير الصحة ترأس اجتماعا للمراقبين الصحيين في البرنامج المستمر لسلامة الغذاء
- حالات الفيروس التاجي المستجد في لبنان
- ورشة عمل للجسم الطبي لتدريبهم على سبل الوقاية ولفريق عمل الخط الساخن
- جبق أطلق ومنظمة الصحة العالمية السجل الوطني للأبحاث السريرية الأول من نوعه في الدول العربية
- إطلاق الخدمات الرقمية لوزارة الصحة عبر التطبيق الخليوي EHealth Lebanon
- في إطلاق المرحلة التجريبية لخطة الطوارئ الجديدة ضمن استراتيجية 2025 حاصباني: السقوف المالية وزّعت للمرة الأولى وفق معادلة علمية وعملية ونتمنى وقف المزايدات السياسية
- اطلاق مشروع حقوق المواطن: 70% من خدمات وزارة الصحة أصبحت الكترونية
- حاصباني اطلق تطبيق "بلّغ للصحة": يجعل من كل مواطن شريكا أساسيا في عملية الرقابة والوقاية الصحيّة
- توقيع مذكرة تفاهم بين وزارة الصحة والجمارك اللبنانية تتعلّق بإطلاق التأشيرة الإلكترونية
- وزير الصحة يستلم جائزة درع الحكومة الذكية
- وزير الصحة أطلق الشباك الموحد للمعاملات بحضور وزيرة التنمية الإدارية وأعلن أهمية الحكومة الإلكترونية لتقليص الفساد وزيادة الدخل القومي
- إطلاق الموقع الإلكتروني المحدث لوزارة الصحة العامة والمعاملات الإلكترونية
- فوز وزارة الصحّة العامة بشهادة التميّز الذهبي - جائزة درع الحكومة الذكية 2016
- فوز وزارة الصحة العامة بجائزة أفضل التطبيقات الذكية عن فئة الوزارات على مستوى الجمهورية اللبنانية
- التطبيق الخليوي لوزارة الصحة العامة
- جائزة درع الحكومة الإلكترونية العربية يفوز بها الموقع الرسمي لوزارة الصحة العامة في لبنان عن "فئة الوزارات" لعام 2009
- نتائج فحوصات رحلات إضافية وصلت إلى بيروت بتاريخ 20-7-2020
- الجمارك داهمت 3 مستودعات للدجاج الفاسد في منطقة زكريت
- وزير الصحة تسلم هبة من الكمامات
- وزير الصحة تسلم هبة من الكمامات
- وزير الصحة بحث في اعتماد تقنية التشخيص المبكر من خلال كلاب مدربة
- مختبرا PCR هبة من الوكالة الدولية للطاقة الذرية
- وزير الصحة عرض مع وفد نقابة القابلات القانونيات شؤون المهنة
- حسن بحث مع العهد استضافة المجموعة الاولى في تصفيات كأس آسيا
- وزير الصحة أعلن تشديد الإجراءات لعدم الانزلاق إلى التفشي المجتمعي للوباء
- صدور مذكرة وزير رقم 107 تاريخ 17/7/2020 تتعلّق بتمديد قترة تطبيق الباركود على بعض المستحضرات الصيدلانية
- وزير الصحة تسلم من نقابة المهن البصرية مذكرة بمطالبها
- اجتماع بين وزير الصحة وسفيرة إيطاليا لعرض مشاريع التعاون المشترك
- الوزير حسن ترأس اجتماعا لتفعيل اجراءات مواجهة كورونا
- كبح الانتشار المحلي - 19/7/2020
- حسن ترأس اجتماع اللجنة العلمية في وزارة الصحة
- مشروع تعزيز النظام الصحي في لبنان خلال جائحة الكورونا بالتعاون مع البنك الدولي
- test
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 1/919 تاريخ 13/7/2020 و 1/955 تاريخ 14/7/2020
- إعلان يتعلّق بتوقف الخط الساخن للوزارة 1214
- وزير الصحة اتصل معزيا: لن نتهاون في حادثة وفاة الطفل في قسم الطوارىء بالمستشفى الحكومي بطرابلس
- وزارة الصحة اعلنت متابعة نتائج الوافدين والإجراءات المفترض التزامها
- حسن: للتعاون في ظل ارتفاع الإصابات وللسير بثقة نحو الأمان المطلق
- دياب ترأس اجتماعا للجنة متابعة كورونا
- وزير الصحة: بعض اللقاحات الخاصة يتطلب التعاون الوثيق وفق القانون دون تشكيك خدمة لسلامة الأجيال
- وزير الصحة ترأس اجتماعا لمسؤولي الوزارة مع المدير العام بالإنابة
- وزير الصحة ترأس اجتماع لجنة للبحث في إجراءات مواجهة كورونا
- زعيتر بعد لقائه وزير الصحة: الوضع غير مخيف ولكن الإحتياط واجب
- فحوصات موجهة لمخالطين في 4 قرى في قضاء صور
- وزير الصحة من بعلبك: نعيش تحدي عودة المغتربين وسيتم تقييم المعطيات والاجراءات ويمكن أن تتخذ بعض التدابير
- وزير الصحة تابع تجهيز المستشفيات الحكومية والإعلان عن قرب إنجاز وتسليم أقسام مخصصة لكورونا
- وزير الصحة بحث في الحلول الممكنة لمشاكل طب الأسنان والتقى رابطة النواب السابقين
- وزير الصحة رعى المؤتمر ال23 للجمعية اللبنانية لأمراض الغدد الصم والسكري
- مؤتمر صحافي مشترك لوزيري التربية والصحة ورئيس اللبنانية حول التدابير والإجراءات إثر تسجيل حالة كورونا في كلية الإعلام
- وزير الصحة تناول مشاكل القطاع الصحي مع المقداد وبحث مع اشتي في وضع سجل وطني لمرضى السكري
- فريق طبي من وزارة الصحة أجرى فحص ال PCR ل230 مواطنا من جدايل والبلدات المجاورة في باحة كنيسة مار ضومط
- وزارة الصحة تسلمت معدات وقاية شخصية هبة من البرازيل
- وزيرا الصحة والصناعة تفقدا مصنع فارملاين للادوية: يواكب الحداثة والتحدي
- وزيرا الصحة والصناعة زارا شركة بنتا في ضبيه
- حسن التقى الرئيس الجديد لمنظمة أطباء بلا حدود رايكمان
- حلقة خاصة مع وزير الصحة العامة الدكتور حمد حسن على تلفزيون لبنان ضمن وثائقي شاهد على كورونا
- وزير الصحة اجتمع عن بعد مع 5 مستشفيات حكومية
- حسن في ندوة للاسكوا عن نسبة الإصابات: نواكب قرار الحكومة فتح البلد بسلسلة إجراءات
- الوزير حسن عرض ومجلس نقابة الصيادلة شؤون القطاع
- الوزير حسن استقبل السفير الإيراني وتسلم دعوة من وفد اللقاء الديمقراطي لزيارة الشوف
- اجتماع اللجنة الوطنية للامراض الانتقالية بتاريخ 6/7/2020
- حسن جال على مراكز صحية في النبطية
- وزارة الصحة عن رحلات العودة الإضافية: حالة واحدة إيجابية الجمعة واثنتان السبت
- وزير الصحة تفقد التحضيرات للحفل الموسيقي في بعلبك غدا
- وزيرا الصحة والإعلام تفقدا الاجراءات المتخذة لضمان العودة الآمنة للمسافرين في مطار بيروت
- حسن من مستشفى قانا: 750 مليون ليرة لدعمه وتجهيزه
- وزير الصحة إستقبل الجسر وتابع موضوع العناية التلطيفية
- وزير الصحة جال على أقسام مستشفى أوتيل ديو
- وزير الصحة أعلن عن عقد شراكة مع الجامعة اللبنانية لتدريب طلاب الطب
- وزارة الصحة اجرت فحوصات PCR في عدد من المناطق للتتبع والترصد في مرحلة فتح البلد
- وزير الصحة بحث مع مدير الوكالة الفرنسية للتنمية في مشاريع تطوير القطاع الصحي في لبنان
- وزير الصحة استقبل الشنقيطي والعدوي واستمع إلى عرض تقني لمنصة التغطية الصحية الشاملة
- وزير الصحة أوضح حيثيات تسجيل الدواء الإيراني
- وزير الصحة تسلم هبة من جمعية سامز
- هبة من شركة ليا للمساعدة في الحد من إنتشار كورونا
- وزير الصحة ناقش مع كومار إمكان التغطية الكاملة للاستشفاء
- وزير الصحة التقى نقابتي مصنعي ومستوردي الأدوية
- بتكليف من رئيس الجمهورية وزير الصحّة يقلّد الدكتور وليد عمار الوسام الصحي الذهبي
- وزيرا الدفاع والصحة تفقدا مركز الطبابة العسكرية في بدارو
- وزير الصحة اجتمع بنقابة الصيادلة
- افرام أعلن انجاز جهاز تنفس اصطناعي لبناني. حسن: بفضلكم نحن في أمان
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 1/694 و 1/695 تاريخ 2020/6/24
- حلقة حوارية بالفيديو في وزارة الصحة العامة: الاحتكاك العائلي المباشر مصدر أساسي للعدوى
- اجتماع اللجنة الوطنية للامراض الانتقالية بتاريخ 22/6/2020
- اجتماع اللجنة الوطنية للامراض الانتقالية بتاريخ 15/6/2020
- وزير الصحة رعى تقديم هبة من روكز الى مستشفى البوار
- وزير الصحة من قرطبا: مليار ليرة للمستشفى الحكومي
- وزير الصحة تفقد مستشفى ميفوق
- وزير الصحة ترأس اجتماعا بحث في البرنامج الوطني لليقظة الدوائية
- وزير الصحة بحث في آلية تفعيل حملة سلامة الغذاء مع المراقبين الصحيين
- اجتماع بين وزيري الصحة والصناعة بحث في تحفيز الصناعات الدوائية واتفاق على تصنيع المتممات الغذائية
- وزير الصحة عرض مع كاريتاس وجمعية مار منصور خدماتهما الطبية
- الوزير حسن بحث مع زواره في تشجيع الاستثمار السياحي الآمن
- حسن مكرما في بعلبك: وزارة الصحة أعادت ثقة المواطن بمؤسساته وسيشهد التاريخ أننا بتعاوننا حققنا المعجزة
- وزير الصحة من مستشفى تبنين: سنعيد تدوير الأسقف المالية للمستشفيات الحكومية
- خمسة فرق من وزارة الصحة تجري فحوصات اليوم في مناطق شهدت ارتفاعا في عدد الإصابات
- وزير الصحة زار مستشفيي مرجعيون وميس الجبل: لا مشكلة في تأمين الأدوية بل هناك عراقيل لوجستية
- وزير الصحة بعد زيارته مستشفى شبعا الحكومي: قانون قيصر لن يؤثر سلبا على الوضع الصحي
- الوزير حسن التقى نائب رئيس المجلس الشيعي: القيادات اللبنانية سد منيع في مواجهة إعصار الأعداء
- وزير الصحة أحال مطعما في الجميزة على النيابة العامة لوجود مواد غذائية فاسدة لديه
- وزير الصحة اتفق مع نقابة أصحاب المختبرات على لجان مشتركة مع نقابات القطاع الطبي
- وزير الصحة استهل زيارات تفقدية للمستشفيات الخاصة بزيارة مستشفى هارون
- وزير الصحة بحث مع النائب حسين في زيارته الى المجلس العلوي في طرابلس
- حسن تسلم 13 جهاز تنفس إصطناعيا من نقابة مستوردي المواد الغذائية
- وزير الصحة ترأس ورشة تدريبية للأطباء المراقبين في محافظتي الجنوب والنبطية
- وزير الصحة التقى وفدا من اتحاد وكالات السفر
- تراخيص شركات المياه والعصائر في لقاء مشترك بين وزيري الصحة والصناعة
- السجل اللبناني للتجارب السريرية (LBCTR)
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/626 تاريخ 2020/6/10
- نقابة الممرضات والممرضين في لبنان تكرّم الدكتور وليد عمّار مدير عام الصحّة
- وزير الصحة من بكركي: نتمنى معالجة الملفات معا في ظل بركة مرجعياتنا الروحية
- الوزير حسن التقى وأبو شرف مديري مستشفيات كسروان
- وضع آلية تنسيق بين نقابتي الأطباء والصيادلة برعاية وزارة الصحة
- لقاء تكريمي للدكتور وليد عمار في وزارة الصحة العامة
- وزير الصحة: سنطلق مناقصة لشراء المغروسات الطبية لصالح الوزارة
- وزير الصحة مكرما في بعلبك: لن أرد ولم ولن يوقفنا من يحاول الاصطياد بالماء العكر
- وزير الصحة تفقد برجا ومركز الحجر الصحي في الوردانية
- إجتماع للوزيرين حسن وعبد الصمد مع السلطات المحلية والمنظمات الأممية
- وزير الصحة حمد حسن يزور برجا
- فحوص PCR لنازحين سوريين في خراج بلدة تلحياة سهل عكار
- وزير الصحة:"إمرأة وافدة نقلت الفيروس لـ 42 شخصا في برجا وإعادة فتح دور الحضانة ابتداء من 8 حزيران بنسبة 25%"
- الدكتور وليد عمار يُقلَّد الوسام الصحي الذهبي
- اجتماع لجنة كورونا برئاسة حسن في وزارة الصحة: ليس من تفش محلي للوباء
- وزير الصحة إستقبل نوابا والبحث تركز على دعم المستشفيات الحكومية
- الوزير حسن أطلق عمل لجان التفتيش في المستشفيات
- رئيس الجمهورية العماد ميشال عون يمنح الدكتور عمار الوسام الصحي الذهبي
- وزير الصحة للوطنية: تمديد حالة التعبئة العامة أسبوعين ومستمرون في الحملات الممنهجة الإستقصائية
- وزير الصحة عرض مع ماريو عون إنشاء مستشفى في الدامور والتقى لجنة تجهيز المستشفيات ووفد هيئة وهب الاعضاء
- وزارة الصحة اجرت فحوصات لمخالطين سوريين لافراد بنغاليين في رأس النبع
- مليون كمامة من سانيتا لوزارة الصحة ستوزع على المناطق كافة
- فريق وزارة الصحة أخذ 83 عينة لفحوص PCR في قصر عدل بعلبك
- وزير الصحة ترأس اجتماعا لفريق عمل الوزارة لمواكبة تخفيف إجراءات التعبئة العامة
- وزير الصحة بحث شؤونا إنمائية مع اتحاد بلديات بعلبك
- وزير الصحة من القرية الزراعية: نحن في مرحلة المناعة المجتمعية التدريجية
- وزراء الصناعة والصحة والزراعة في معمل Aqua la vie J'aime l'eau
- حسن قدم لمستشفى الهرمل أجهزة تنفس: شكرا لإيران والكويت وقطر
- إجراء 355 فحصا في إقليم الخروب في حضور ممثل حسن وعبدالله والحجار
- وزير الصحة تفقد أقسام الوزارة والتقى نقباء الصيادلة والحضانات والمختبرات
- د. وليد عمّار... مسيرة ومسار
- د. وليد عمّار... مسيرة ومسار
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/553 تاريخ 2020/5/27
- الصحة نظمت لقاء تكريمي للدكتور وليد عمار لبلوغه سن التقاعد
- فحوصات PCR في قصر عدل زحلة ومختلف المستشفيات الحكومية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/499 تاريخ 2020/5/5
- المفتي قبلان بحث مع وزير الصحة في التدابير المتخذة لمواجهة كورونا
- وزير الصحة: لا صحة لما يشاع عن توجه لفرض غرامة على من لا يضع كمامة
- في هذه المرحلة الحساسة ارتداء الكمامة ضروري لسلامتك وسلامة من حولك!
- مستشفى سبلين الحكومي أجرى 250 فحص PCR في بلدات الاقليم
- اجراء فحوصات ال pcr لمواطنين في النبطية الفوقا بينهم عدد من المخالطين للحالة الوافدة من الكويت
- وزيرالصحة تفقد بلدة المرج واطلع على اجراءات البلدية لاحتواء الوباء
- وزير الصحة من مجدل عنجر
- حسن أعلن خطة التحدي الحالي في مواجهة الإنزلاق للتفشي الوبائي المجتمعي
- مذكرة للوزير حسن بحصر الاعلان عن الإصابات بكورونا بوزارة الصحة
- الوزير حسن أحال قرارا للبدء بدفع مستحقات تجاوزات الأسقف المالية
- حسن تابع موضوع استيراد الأجهزة والمعدات الطبية
- تسع إصابات على متن رحلات أكرا وكينشاسا وفرانكفورت وجنوب السودان
- نتائج فحوصات رحلات الأحد والإثنين 3 و 4 أيار
- بيان صادر عن وزارة الصحة العامة
- عشر إصابات على متن رحلة لاغوس وإصابتان من باريس و Pointe Noire
- وزير الصحة جال على مستشفيي راشيا وحاصبيا
- فريق وزارة الصحة أجرى فحوصات PCR في بلدات متنية
- فحوصات PCR ل108 أشخاص في مجدليا بعد الاشتباه بإصابة
- وزير الصحة زار مستشفى دير القمر وحذر من خطر التفشي المجتمعي الوبائي
- وزير الصحة جال في بدنايل وكفردبش ومجدلون: ما زلنا في المرحلة الثالثة ولم ننزلق إلى الرابعة والتعاون مطلوب
- وزير الصحة ترأس اجتماع المجلس الصحي وشدد على التزام المغتربين والمقيمين
- فحوصات رحلات موسكو ومينسك والكويت ودوالا والبحرين ودبي ولندن وأوكرانيا
- انتشرت فرق الطواقم الطبية التابعة لوزارة الصحة العامة في مختلف المناطق
- الوزير حسن من مستشفى جزين: علينا بالحيطة والحذر اكثر حتى الاثنين
- الوزير حسن يزور بعد ظهر غد الأربعاء دير القمر وجزين
- نتائج فحوصات رحلتي نيجيريا وقطر
- نتائج فحوصات رحلة الرياض وإعادة فحوصات لستة ركاب في طائرة قطر
- مستشفى الحريري تسلم "روبوت" من طلاب اللبنانية
- حسن استقبل افرام ونقابتي اطباء الاسنان: سنتابع المخالفات
- بيان بإلزامية التشدد بالحجر المنزلي ووضع الكمامات
- وزير الصحة من المصنع: في حال بقاء النتائج مرتفعة سأطلب اتخاذ قرار بإقفال البلد 48 ساعة
- لجنة عودة اللبنانيين قيمت المرحلة الثانية والتحضيرات للثالثة
- نتائج فحوصات الوافدين عبر المصنع والعبودية
- جديد فحوصات الرحلات
- وزير الصحة: لاستعداد دور الحضانة لاستقبال الأطفال في حزيران
- وزير الصحة عرض مع ممثلة اليونيسف زيادة الدعم وتحصين الأطفال والتلامذة بعد تخفيف التعبئة
- وزير الصحة تسلم من هواوي نظامين تقنيين للاتصال المرئي والذكاء الإصطناعي
- وزيرا الصحة والإعلام تفقدا مركز سبلين للعزل والمستشفى الحكومي
- وزير الصحة اللبناني لـ"سبوتنيك": تلقينا عرضا روسيا للمساعدة في مواجهة "كورونا"
- نتائج فحوصات رحلات السبت 2 أيار
- فريق من الصحة اجرى فحوص PCR في بلدات ضهور الشوير الخنشارة وبكفيا في المتن الشمالي
- الحكومة تسلمت هبة طبية من الحكومة الإيرانية
- وزير الصحة بحث مع نقيب الأطباء في سبل تطوير القطاع الطبي
- نتائج فحوصات رحلات كوناكري والرياض
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم: 1/474 و 1/475 تاريخ 2020/4/30
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم: 1/462 ، 1/463 و 1/466 تاريخ 2020/4/28
- عبد الله بعد زيارته وأبو الحسن وزير الصحة: المستشفيات الحكومية خط الدفاع الأول في مواجهة كورونا وغيرها
- فرق وزراة الصحة أجرت 250 فحص PCR في منطقة الهرمل
- عينات عشوائية لفحوص PCR في المتن الشمالي
- نتائج فحوصات رحلات 30 نيسان
- حسن للصيادلة: الأمن الصحي وإعادة هيكلة الفاتورة يتقدمان استراتيجية الوزارة
- نتائج فحوصات رحلات الثلثاء (المرحلة الثانية من إعادة المغتربين)
- تدريب حول التدابير الوقائية في مراكز الرعاية الصحية الأولية خلال فترة وباء مرض فيروس كورونا
- لقاء تشاوري بين وزير الصحة وقطاعات الانتاج
- اليوم العالمي للتحصين 2020
- الوزيران حسن وفهمي يبحثان غدًا في تخفيف إجراءات التعبئة مع ممثلي قطاعات الإنتاج
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 27/4/2020
- وزير الصحة من رياق: اننا على المستوى الميداني بمرحلة متقدمة من الاستجابة والجهوزية ولكن يجب ان نكون حذرين
- وزير الصحة: تجنبنا السيناريو السيئ والعودة الآمنة إلى الحياة الطبيعية تتطلب الحذر الشديد
- بيان إعلامي حول عدم ربط العنف بالاضطرابات النفسية
- الوزير حسن إلتقى نقابة أصحاب المستشفيات الخاصة وأكد توافق الجميع على دفع مستحقاتها
- الوزير حسن مستقبلا نواب بيروت
- الوزير حسن إتفق مع ممثلي المنظمات الدولية على استراتيجية عمل مشتركة
- الوزير حسن يواكب استكمال الفرق الطبية إجراء الفحوصات لعينات عشوائية
- إجتماع تنسيقي بين الوزير حسن وممثلة منظمة الصحة العالمية
- مسارات الفحوصات في 20/4/2020
- وليد عمار لصحيفة "لوريان لو جور" : "لبنان كان مستعداً لمواجهة الوباء"
- نصائح للتعامل مع القلق خلال فترة الاستجابة لفيروس كورونا المستجد
- وزير الصحة ترأس اجتماعا تحضيريا للمرحلة الثانية من عودة المغتربين
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 26/4/2020
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 25/4/2020
- إطلاق المرحلة الثانية من خطة تجهيز المستشفيات الحكومية لمواجهة كورونا
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 24/4/2020
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 23/4/2020
- تأخير الانتشار المحلي - 23/4/2020
- وزير الصحة تفقد مخيم الجليل في بعلبك: لن نسمح للوباء أن ينتشر داخل المخيم أو خارجه
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 22/4/2020
- سلسلة اجتماعات لوزير الصحة قبيل إطلاق مرحلة زيادة عدد الفحوصات
- حسن تفقد برفقة حواط مستشفى سير الضنية الحكومي
- وزيرا الصحة والاتصالات زارا مستشفى المنية
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 21/4/2020
- اجراء فحوص PCR لعينات عشوائية في جزين وبنت جبيل وبعلبك والبترون
- تأخير الانتشار المحلي - 17/4/2020
- وزير الصحة العامة يبحث في تعزيز جهود مكافحة الوباء مع منظمة الصحة العالمية
- تأخير الانتشار المحلي - 20/4/2020
- الوزير حسن يبحث في الإجراءات المتخذة لمواجهة كورونا في الشوف
- حسن من مستشفى بهمن: لا عائق ماليا أمام الحفاظ على صحة المواطن
- تأخير الانتشار المحلي - 18/4/2020
- حسن من زحلة: النتائج اليوم جيدة ونسير وفق الخطة الموضوعة بتأن شديد
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 19/4/2020
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 18/4/2020
- وزارة الصحة: مزيد من الفحوصات لعينات عشوائية لتحديد مسار الوباء وتقرير خطوات المرحلة المقبلة
- وزير الصحة سلم مستشفى حلبا الحكومي جهاز فحص الPCR
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 15/4/2020
- تأخير الانتشار المحلي - 15/4/2020
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 16/4/2020
- تأخير الانتشار المحلي - 16/4/2020
- طائرة مساعدات طبية مقدمة من قطر كهبة وصلت الى مطار رفيق الحريري الدولي
- وزير الصحة تسلم هبة صينية عبارة عن 3000 وحدة من فحص PCR و200 جهاز قياس حراري
- تأخير الانتشار المحلي - 14/4/2020
- وزير الصحة صرح عن أمواله: ليس هناك عدوى مجتمعية بعد بكورونا ونشجع على استمرار الالتزام
- النتائج المخبرية لركاب الطائرات الاتية من باريس وجدة والغابون سلبية
- النتائج المخبرية لركاب الطائرة الاتية من لندن
- برنامج ضمان جودة المستحضرات الصيدلانية: المضي قُدُماً
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/370 تاريخ 2020/3/27
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/298 تاريخ 2020/3/5
- تأخير الانتشار المحلي - 3/4/2020
- وزير الصحة من مستشفى سان جورج: نتطلع بأمل إلى المستقبل المشرق للبنان
- تأخير الانتشار المحلي - 13/4/2020
- النتائج المخبرية لركاب الطائرات الاتية من الكويت ودبي ولواندا وروما سلبية
- الوزير حسن يبحث في الإجراءات المتخذة لمواجهة كورونا في جزين
- تأخير الانتشار المحلي - 8/4/2020
- تأخير الانتشار المحلي بتاريخ 27/3/2020
- تأخير الانتشار المحلي بتاريخ 31/3/2020
- تأخير الانتشار المحلي - 12/4/2020
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 12/4/2020
- تأخير الانتشار المحلي - 31/3/2020
- النتائج المخبرية لركاب طائرتي اسطنبول وكينشاسا
- تأخير الانتشار المحلي - 11/4/2020
- ترصد عدوى الكوفيد 19 في لبنان بتاريخ 11/4/2020
- حسن زار مستشفي صور الحكومي
- حسن تفقد برجا ومستشفى سبلين الحكومي
- حسن زار مستشفي صور الحكومي
- أرقام كورونا لبنان، ماذا تعني؟
- تأخير الانتشار المحلي - 10/4/2020
- إرشادات خاصة بتغليف ونقل الجثث المشتبه بإصابتها أو المؤكدة إصابتها بكورونا
- تأخير الانتشار المحلي - 9/4/2020
- الوزير حسن يبحث مع نقابة المهندسين في تنسيق الجهود لمواجهة وباء كورونا
- تأخير الانتشار المحلي - 7/4/2020
- وزير الصحة جال في بشري: نعمل ضمن سياسة صحية عامة لاحتضان كل المجتمع
- النتائج المخبرية لركاب طائرتي مدريد وباريس
- حسن خلال زيارته مستشفى سيدة زغرتا الجامعي
- وزيرالصحة من زغرتا: سنعمل يدنا بيده لتنمية القطاعات الصحية
- وزير الصحة زار كرامي وتفقد المستشفى الإسلامي
- وزير الصحة اختتم جولته الشمالية بتفقد مستشفى البترون
- إستدراج عروض لمستلزمات الوقاية الشخصية-4/4/2020
- إستدراج عروض لشراء 70 جهاز تنفس إصطناعي (Ventilators) للمستشفيات الحكومية- 28/3/2020
- إستدراج عروض لمستلزمات الوقاية الشخصية- 21/3/2020
- إستدراج عروض
- وزير الصحة من المطار : نأمل الا يتم تسجيل اصابات والاجراءات المتخذة للعائدين تتم وفق المعايير الدولية
- طائرتا مدريد وباريس
- لائحة المستشفيات المؤهلة لإجراء فحص ال SARS-CoV-2 بتقنية ال RT-PCR
- الوزير حسن تابع مع ممثلي المنظمات الدولية سبل استجابة مجتمع اللاجئين والنازحين لخطة وزارة الصحة العامة
- وزير الصحة من بعلبك: الأخذ بقرار عزل بعض المناطق أصبح أمرا ضروريا إذا استمر التفلت
- حسن تابع صعود الوافدين الى الباصات نموذج نعتز به
- حسن عودة المغتربين خطوة جدية وعلى مستوى عال من المهنية
- حسن قدم في مؤتمر صحافي عرضًا للوضع الوبائي في لبنان
- الوزير حسن مع مستشفيي الساحل وبهمن
- الوزير حسن يؤكد أنه لن يتردد في إحالة المؤسسات الاستشفائية المخالفة على القضاء
- تأخير الانتشار المحلي - 6/4/2020
- النتائج المخبرية لركاب طائرة أبيدجان
- الخطة الوطنية للاستجابة لكوفيد19 على صعيد الصحة النفسية
- النتائج المخبرية لركاب طائرة Lagos
- تأخير الانتشار المحلي - 5/4/2020
- الاستجابة الوطنية لفيروس كورونا المستجد على صعيد الصحة النفسية
- استمارة للمغتربين
- التقرير اليومي حول COVID-19 بتاريخ 5/4/2020
- تأخير الانتشار المحلي - 4/4/2020
- تأخير الانتشار المحلي
- تأخير الانتشار المحلي - 2/4/2020
- خط ساخن جديد
- تأخير الانتشار المحلي - 1/4/2020
- التقرير اليومي عن Covid-19 بتاريخ 31-03-2020
- صدور البيان اليومي عن Covid-19 بتاريخ 12/3/2020
- التقرير اليومي عن Covid-19
- توضيح من وزارة الصحة العامة
- التقرير اليومي عن 19-Covid
- التقرير اليومي عن Covid-19
- التقرير اليومي عن Covid-19
- التقرير اليومي عن Covid-19
- التقرير اليومي عن Covid-19
- التقرير اليومي عن Covid-19
- التقرير اليومي عن Covid-19
- التقرير اليومي عن Covid-19
- التقرير اليومي عن Covid-19
- التقرير اليومي عن Covid-19
- التقرير اليومي عن Covid-19
- التقرير اليومي عن Covid-19
- التقرير اليومي عن Covid-19
- التقرير اليومي عن COVID-9
- التقرير اليومي عن Covid-19
- التقرير اليومي عن Covid-19
- التقرير اليومي عن 19-Covid
- الوزير حسن يؤكد أن عشر مستشفيات باتت على أهبة الإستعداد للمشاركة في خطة مواجهة كورونا
- صدور تعميم واربع مذكرات إدارية تتعلق بفيروس كورونا المستجد
- توجيهات للتعاطي مع فيروس كورونا
- فيديو إرشادي بمشاركة كل من وزير الصحة العامة الدكتور حمد حسن ووزيرة الإعلام الدكتورة منال عبد الصمد
- التقرير اليومي عن 19-Covid
- حملة توعية في وزارة الصحة للوقاية من التلاسيميا
- الوزير حسن عرض مع وفد فلسطيني آلية حماية المخيمات واستقبل مجموعة من الباحثين
- وزيرالصحة جال في مستشفى البوار دخلنا المرحلة الثانية لتجهيز المستشفيات الحكومية في كل الأقضية والمحافظات
- بيان صادرعن إدارة مستشفى سيّدة المعونات الجامعي - جبيل
- الوزير حسن يلتقي الوزيرة أوهانيان
- الوزير حسن عرض للجنة الصحة النيابية الخطة الوطنية وكشف المشاكل التي عرقلت تنفيذ قرض البنك الدولي
- حسن ترأس اجتماع اللجنة الوطنية للأمراض الإنتقالية وبحث في توقيع عقد مع المختبرات الخاصة لإجراء الفحوصات المخبرية مجانًا
- متى يجب أن نقوم بفحص كورونا؟ وأين؟
- تنبيه هام في شأن دواء Hydroxychloroquine
- هل نحن مستعدون لمرحلة إنتشار الوباء محلياً؟ وزير الصحة العامة الدكتور حمد حسن يشرح عن جهوزية القطاع الصحي في لبنان للاستجابة لفيروس الكورونا
- إطلاق موقع الكتروني خاص بوزارة الإعلام لمتابعة آخر المستجدات عن فيروس كورونا في لبنان
- صدور قرار وزير رقم 359 تاريخ 20-3-2020 يتعلق بالتعاطي مع مرضى الكورونا المستجد كوفيد 19 الذين لا يظهرون عوارض او يعانون من عوارض خفيفة والمرضى المتعافين ولا يزال فحصهم المخبري ايجابي
- بيان للوزيرحسن ينفي الأخبارالمتداولة عن وجود قرار بعزل بعض المناطق اللبنانيَّة
- آلية فحص COVID-19 في اجتماع بين وزير الصحة العامة ونقابة أصحاب المختبرات
- التقرير اليومي عن Covid-19
- التقرير اليومي عن Covid-19
- بيان إعلامي ١٦-٣-٢٠٢٠
- توضيح من مستشفى رفيق الحريري الجامعي حول تفاصيل وفاة في طوارئ الكورونا
- كورونا لبنان...الأرقام وما تعنيه
- الخطة الوطنية للتأهب والاستجابة الصحية في لبنان لفيروس التاجي المستجد ٢٠١٩ (COVID-2019)
- التقرير اليومي عن آخر المستجدات حول فيروس الكورونا المستجد في مستشفى رفيق الحريري الجامعي
- وزير الصحة مبشرا: الشفاء التام لاثنين من مصابي كورونا والتوصل إلى حل للعاملين في مستشفى الحريري بدعم من رئيس الحكومة
- صدور مذكرة رقم 53 تاريخ 17/3/2020 تتعلق بتعبئة استمارة المسافر على متن كل الطائرات القادمة إلى لبنان
- مذكرة رقم 53 تاريخ 17/3/2020 تتعلق بتعبئة استمارة المسافرعلى متن كل الطائرات القادمة إلى لبنان
- صدور تعميم رقم 52 تاريخ 16/3/2020يتعلّق بالإبلاغ عن نتائج التحاليل المتعلّقة بالفيروس التاجي المستجد 2019
- الوزير حسن يشدد على ضرورة التزام قطاع النقل بحال التعبئة العامة
- عقد الوزير حسن مؤتمرا صحافيا مساء الأحد في مطار رفيق الحريري الدولي - بيروت بحضور السفير الصيني في لبنان
- صدور قرارين جديدين لوزير الصحة يتعلقان بإجراءات جديدة في إطار مواجهة وباء الكورونا
- بيان صحفي 13-3-2020
- بيان صحفي
- الوزير حسن ترأس اجتماعًا تنسيقيًا لتجهيز مستشفيات حكومية وتمكينها من استقبال المصابين بكورونا
- الوزير حسن يعلن عن تجهيز ثماني مستشفيات حكومية لزيادة القدرة الإستيعابية
- الوزير حسن عرض وممثلة اليونيسف في إمكان تعزيز برامج التعاون
- التقرير اليومي عن آخر المستجدات حول فيروس الكورونا المستجد في مستشفى رفيق الحريري الجامعي
- إجتماع بعد ظهر اليوم للوزير حسن مع لجنة الصحة النيابية
- نشاط دبلوماسي لوزير الصحة العامة
- بيان صادر في 11-3-2020 يتعلّق بتحديد تعرفة الفحص المخبري للكورونا خارج مستشفى الحريري
- أول حالة شفاء تام من فيروس كورونا المستجد
- إرشادات العزل الذاتي المنزلي
- التقرير اليومي عن آخر المستجدات حول فيروس الكورونا المستجد في مستشفى رفيق الحريري الجامعي
- صدور البيان اليومي عن Covid-19 بتاريخ 11/3/2020
- اللقاء الإعلامي المشترك للوزير د. حمد حسن مع منظمة الصحة العالمية واليونيسف حول مكافحة كورونا المستجد
- التقرير اليومي عن آخر المستجدات حول فيروس الكورونا المستجد في مستشفى رفيق الحريري الجامعي
- بيان يتعلق بإصدار نتائج الفحوصات المخبرية لفيروس كوفيد-19
- بيان يتعلق بإصدار التقارير الطبية خلال الطارئة الصحية العالمية المتعلقة بفيروس كوفيد-19
- صدور مذكرة وزير رقم 48 تاريخ 10/3/2020 تتعلّق بالتشخيص المخبري للكورونا
- الوزير حسن يبحث مع منظمات اممية في تطوير برامج التعاون
- تسجيل اول وفاة لمريض كورونا
- وزارة الصحة العامة تطلق حملة #بالوعي_نواجه_الكورونا
- التقرير اليومي عن آخر المستجدات حول فيروس الكورونا المستجد في مستشفى رفيق الحريري الجامعي
- التقرير اليومي عن آخر المستجدات حول فيروس الكورونا المستجد في مستشفى رفيق الحريري الجامعي
- التقرير اليومي عن آخر المستجدات حول فيروس الكورونا المستجد في مستشفى رفيق الحريري الجامعي
- سبل مواجهة أزمة كورونا في لقاء بين الدكتور حسن ووفد من البنك الدولي
- صدور تعميم مدير عام رقم 46 تاريخ 9/3/2020 يتعلق بالإجراءات المطلوبة من المؤسسات الصحية في مجال مكافحة فيروس الكورونا المستجد
- بيان في شأن التحاليل المخبرية للحالات المشتبه بإصابتها بكورونا
- وزير الصحة ذكر باستمرار إقفال الحضانات حتى مساء 15 الجاري
- صدور النشرة الوطنية لبرنامج الترصد الوبائي حول فيروس التاجي المستجد COVID-19 بتاريخ 8/3/2020
- التقرير اليومي عن آخر المستجدات حول فيروس الكورونا المستجد في مستشفى رفيق الحريري الجامعي
- تقرير مستشفى الحريري: العدد الاجمالي للحالات المصابة في لبنان 16 إصابة
- وزير الصحة تفقد مستشفى البوار
- جولة وزير الصحة الدكتور حمد حسن في عكار وطرابلس
- بيان بتاريخ 4 آذار 2020 حول اجراء الفحص المخبري لفيروس كورونا المستجد 2019 في المختبرات الخاصة
- زيارة تفقدية للوزير الدكتور حسن على مستشفى البوار ظهر اليوم
- بيان إعلامي بتاريخ 6 آذار 2020 يتعلق بالإصابة بفيروس الكورونا في مستشفى سيدة المعونات
- حالة كورونا جديدة مثبتة في لبنان
- الوزير الدكتور حسن يعقد اجتماعًا للإتفاق على آلية تعاون بين المستشفيات
- تقرير مستشفى الحريري: ارتفاع عدد الحالات الإيجابية إلى 15
- تعريف الحالة المشتبهة COVID-19
- صدور مذكرة وزير رقم 44 تاريخ 5/3/2020 تتعلّق بتفادي السفر والحشود قدر الإمكان للحد من تفشي وباء الكورونا
- لقاء تنسيقي لمكافحة كورونا المستجد بين الوزير د. حسن وممثلي المنظمات الأممية
- تقرير على تلفزيون الجديد حول الإجراءات الوقائية في وزارة الصحة العامة
- التوزّع الجغرافي لحالات الكورونا في لبنان
- التوزّع الجغرافي لحالات الكورونا في لبنان
- التوزّع الجغرافي لحالات الكورونا في لبنان
- بيان صادر عن وزارة الصحة العامة
- تقرير وكالة فرانس برس (AFP) عن وزارة الصحة العامة
- التقرير اليومي عن آخر المستجدات حول فيروس الكورونا المستجد في مستشفى رفيق الحريري الجامعي
- جولة للاعلاميين في قسم مستحدث من مستشفى رفيق الحريري معزول مخصص لمرضى كورونا وسلامة العاملين فيه مضمونة
- مؤتمر صحافي لوزير الصحة العامة غدًا
- صدور تعميم مدير عام رقم 38 تاريخ 2/3/2020 إلى إدارة مراكز الرعاية الصحية الاولية حول الالتزام بشروط الوقاية من فيروس كورونا المستجد nCoV
- مستشفى رفيق الحريري الجامعي: خبر إدخال موظف في المستشفى إلى منطقة الحجر الصحي عار من الصحة
- التقرير اليومي عن آخر المستجدات حول فيروس الكورونا المستجد في مستشفى رفيق الحريري الجامعي
- التقرير اليومي عن آخر المستجدات حول فيروس الكورونا المستجد في مستشفى رفيق الحريري الجامعي
- تسجيل ثلاث حالات كورونا جديدة مثبتة
- بيان بتاريخ 2 آذار 2020 يتعلق بإجراءات الوقاية من فيروس الكورونا المستجد 2019 في المؤسسات التي تتعاطى مع الجمهور
- وزارة الصحة العامة تؤكد أن الوضع الوبائي في لبنان لا يزال في مرحلة الإحتواء
- وزارة الصحة حذرت من بث الأخبار المفبركة
- التقرير اليومي عن آخر المستجدات حول فيروس الكورونا المستجد في مستشفى رفيق الحريري الجامعي
- الصحة: تسجيل ثلاث حالات كورونا مثبتة
- مستشفى الحريري: 3 حالات جديدة وإدخال 16 إلى الحجر الصحي
- مقارنة بين مستوى تفشي كورونا في لبنان والدول الأخرى
- بيان توضيحي صادر عن المكتب الإعلامي
- بيان يقضي بإقفال دور الحضانة
- وزير الصحة أرجأ زيارته لمستشفيات الشمال
- وزارة الصحة ذكرت بقرار إقفال الحضانات حتى مساء 8 آذار
- التقرير اليومي عن آخر المستجدات حول فيروس الكورونا المستجد في مستشفى رفيق الحريري الجامعي
- ثلاث حالات جديدة بكورونا
- التوزّع الجغرافي لحالات الكورونا في لبنان
- بيان حول التطورات الاخيرة للكورونا في لبنان
- بيان صادر عن وزارة الصحة العامة
- صدور تعميم وزبر رقم 36 تاريخ 27/2/2020 يتعلّق بالتدابير الوقائية في دور الحضانة من الفيروسات المستجدة
- حسن تفقد ثانوية المهدي في بعلبك ما زلنا مسيطرين على الوضع وحتى تاريخه ليس هناك ضرورة لإقفال المدارس
- حسن جال في مستشفى بعلبك الحكومي وتفقد جهوزيته
- وزارة الصحة : تسجيل حالة كورونا ثالثة مثبتة
- لائحة الدول التي تطلب لقاح الحمى الصفراء للدخول إلى أراضيها
- تفاصيل اللقاء مع د. وليد عمار حول التدابير التي تعتمدها وزارة الصحة للحد من انتشار فيروس الكورونا
- الحسابات الصحية الوطنية 2017
- البروتوكولات العلاجية المعتمدة في الوزارة
- الحسابات الصحية الوطنية 2016
- الوزير حسن يعلن تسجيل الإصابة الأولى بفيروس كورونا
- الوزير حسن تابع والسفير الصيني التطورات المتعلقة بمكافحة انتشار كورونا
- بيان صادر عن وزارة الصحة العامة
- حسن استقبل السفير الهندي والقائم بالأعمال العراقي
- حسن وحب الله يبحثان في تفعيل التعاون الثنائي في مجالي صناعة الدواء وسلامة الغذاء
- مبادرة مشتركة بين وزارتي الصحة والتربية للتعاون مع طلاب الطب في إجراءات مكافحة كورونا
- العضويّة في المنظمات الدولية
- الدكتور وليد عمّار ينال وسام الاستحقاق الوطني الفرنسي من رتبة ضابط
- مدير عام وزارة الصحة العامة الدكتور وليد عمار ينال وسام التاج الملكي البلجيكي برتبة ضابط
- منح جائزة مؤسسة الدكتور علي توفيق شوشة الى مدير عام الصحة د.وليد عمّار
- تقديم خدمات تدقيق في مراكز الرعاية الصحيّة الأولية ( دعوة للتعبير عن رغبة في المشاركة EOI )
- التقرير اليومي لآخر مستجدات فيروس كورونا في مستشفى رفيق الحريري: 32 حالة دخلت قسم الطوارئ و7 منها احتاجت الى دخول الحجر الصحي
- إرشادات تتعلّق بالعزل المنزلي
- صدور قرار رقم 2648/1 و مذكرتين اداريتيين رقم 132 و133 تتعلّق بتطبيق الباركود على الأدوية المستوردة
- بيان صحفي بمناسبة اطلاق التقرير الوطني لوفيات الأمهات في لبنان- قصة نجاح
- Launching Event
- الرئيس عون استقبل وزير الصحة العامة والنائب السابق سكرية
- النظام الصحي في لبنان يواجه التحديات ويستمر بالتطور- حزيران 2019
- وزير الصحة عرض مع الخطيب الاجراءات الوقائية لمواجهة كورونا: التعاون يحمي لبنان من اي وباء
- مستشفى رفيق الحريري عن مستجدات الكورونا: 25 شخصا خضعوا للكشف ولم يحتج أحد منهم الى دخول المستشفى
- تفاصيل المؤتمر الصحافي الذي عقده الوزير حسن في مستشفى الحريري
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/207 تاريخ 2020/2/20
- إجتماع برئاسة الدكتور وليد عمار لمناقشة الصعوبات التي تواجه تطبيق ميثاق المعايير الاخلاقية لترويج الادوية
- الوزير حسن إلتقى وفدًا من بلدية بعلبك
- رئاسة التفتيش المركزي تثني على اداء وزير الصحة العامة الدكتور حمد حسن
- بيان صادر عن وزارة الصحة العامة
- وزارة الصحة العامة والجمعية اللبنانية لطب الأطفال تدعو الأهالي الى تلقيح أولادهم ضد مرض الحصبة
- حسن زار مركز الرعاية الأولية في بلدة عرسال
- وزارة الصحة العامة تذكّر بالإلتزام بالأسعار الجديدة لحليب الرضّع
- نشرة ترصد الانفلونزا 1٥ شباط ٢٠٢٠
- بيان صادر عن وزارة الصحة العامة يوضح الإجراءات المتبعة مع الوافدين من الصين
- اليوم العالمي لدعم مرضى سرطان الأطفال 2020
- لقاء الوزير حسن ونقابة المستشفيات الخاصة
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/172 تاريخ 2020/2/12
- حسن يدعو إلى استقاء المعلومات عن كورونا من المراجع المختصة في وزارة الصحة العامة
- النشرات الإحصائية
- الوزير حسن إطلع على الإجراءات الوقائية لمنع انتقال عدوى كورونا في مطار رفيق الحريري الدولي
- صدور لائحة أسعار مبيع حليب الأطفال للرضع من الولادة حتى عمر السنة
- الـH1N1 لم تعد تسمى إنفلونزا الخنازير وأصبحت جزءًا من الإنفلونزا الموسمية: وزارة الصحة العامة توضح وتصدر تعليمات الوقاية
- الوزير حسن يتفقد مراكز صحية في بعلبك
- تعميم صادر عن وزير الصحة العامة في شأن الإستشفاء
- صدور مذكرة مدير عام رقم 16 تاريخ 7/2/2020 تتعلق بطلب معلومات من المؤسسات الصيدلانية
- بيان بالإرشادات لتفادي الحد من التعرض لفيروسات الإنفلونزا والكورونا
- بيان في شأن الباخرة القادمة من الشرق الأقصى
- ليس من إصابات بفيروس كورونا في صفوف اللبنانيين الموجودين في ووهان الصينية
- جائزة القيادين الرواد في عالم الصحة للوزير جبق
- تطبيق تخفيض سعر حليب الأطفال للرضع بدءًا من الأسبوع المقبل
- بمناسبة اليوم العالمي للسرطان بعض النصائح والإرشادات الصحية للوقاية منه
- بيان في شأن الباخرة القادمة من الشرق الأقصى
- النشرة الإحصائية 2018
- لقاء وزير الصحة العامة ونقابة أطباء بيروت
- وزارة الصحة تجدد نفيها وجود أي إصابة بكورونا
- توضيح من وزارة الصحة حول الكورونا فيروس المستجد في لبنان
- الوضع الصحي على متن الباخرة القادمة من الشرق الاقصى الى لبنان
- تخفيض سعر حليب الأطفال الرضّع بالاتفاق مع مصرف لبنان
- دعوة للإعلام لورشة توجيهية الإثنين المقبل
- الوزير حسن التقى وفدا من البنك الدولي والأطباء المراقبين وكرر نفي إصابات بكورونا
- جولة داخلية لوزير الصحة العامة وإجراءات مسلكية بحق المتغيبين من دون عذر
- بيان ينفي خبرًا مختلقًا عن ظهور أول حالة لكورونا في طرابلس
- زيارة مفاجئة فجرًا لوزير الصحة العامة إلى المطار
- نشرة ترصد الانفلونزا ٢٥ كانون الثاني ٢٠٢٠
- الوزير حسن بعد لقائه السفير الصيني: لا إصابة بكورونا لأي لبناني في الصين
- الإنفلونزا وكيفية الوقاية منها
- فيروس الإنفلونزا
- الوزير حسن: لا داعي للهلع والخوف من الإنفلونزا
- وزارة الصحة العامة: المؤشرات الوبائية الخاصة بالإنفلونزا ضمن المتوقع وطنيا
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/143 تاريخ 2020/1/21
- توضيح في شأن التغطية الطبية لحوادث السير
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1927 تاريخ 19/9/2019
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1912 تاريخ 18/9/2019
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1944 تاريخ 24/9/2019
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/2245 تاريخ 30/10/2019
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/2305 تاريخ 12/11/2019
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/2462 تاريخ 2/12/2019
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم: 1/2586 تاريخ 2019/12/18
- تسلم وتسليم في وزارة الصحة العامة
- اتحاد المستشفيات العربية ينوه بمنحه الوزير جبق جائزة القياديين الرواد
- جبق: سلامة نقض الاتفاق
- جبق يعلن عن التوصل إلى حل جزئي وموقت لأزمة المستلزمات الطبية
- د. جبق إستمع إلى مشاكل المستشفيات الخاصة وصعوبة تأمين المستلزمات الطبية
- تغذية الرضع وصغار الأطفال في الظروف الاستثنائية والصعبة
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم 1/3 و 1/5 تاريخ 3/1/2020
- بيان صادر عن المكتب الاعلامي: مسلسل التضليل والإفتراء بات بعهدة القضاء اللبناني
- جبق يطمئن: لا خوف من انقطاع أدوية الأمراض السرطانية والمزمنة في الشهر الأول من السنة
- بيان صادر عن المكتب الإعلامي لوزير الصحة في حكومة تصريف الأعمال
- بيان صادر عن المكتب الإعلامي لوزير الصحة العامة
- وزارة الصحة حول الانفلونزا: المؤشرات الوبائية مازالت ضمن المتوقع وطنيا
- صدورقرار رقم 2605/1 تاريخ 19/12/2019 يتعلق باستمرار العمل بالقرار 1/744 لحين الانتهاء من تنفيذ المادة الاولى واعطاء الاولوية بالتسجيل للادوية الجنيسية وادوية الـ Biosimilars
- الوزير جبق عقد لقاء وديا مع الموظفين والعاملين لمناسبة الأعياد
- الوزير جبق إٍستمع إلى مشاكل القطاع التمريضي ووعد بمتابعة مسألة الحسم من الرواتب مؤكدا انه صمام الأمان لهذا القطاع
- مقالات ذات صلة
- جبق عقد لقاءات تناولت استيراد الدواء المخدر والمعدات والمواد الطبية وعكس تزايد الشعور بالقلق لدى المواطن اللبناني
- جبق شارك في منتدى الدوحة والتقى الشيخ عبد الله بن محمد
- صدور قرار وزير رقم 2548/1 تاريخ 11/12/2019 يتعلق بوضع تعرفة أسعار بيع الحليب للرضيع.
- صدور قرار وزير رقم 2548/1 تاريخ 11/12/2019 يتعلق بوضع تعرفة أسعار بيع الحليب للرضيع
- جبق وصل إلى قطر ويشارك في منتدى الدوحة
- جبق ألقى كلمة لبنان في مؤتمر عُمان: القطاع الصحي اللبناني حقق تقدمًا في تحقيق أهداف التنمية المتصلة بالأمراض غير السارية
- انطلاق حملة التلقيح ضد الشلل والحصبة في عكار
- انطلاق حملة التلقيح ضد الشلل والحصبة في عكار
- جبق بدأ زيارته إلى عُمان وشارك في الاجتماع الموسع لوزراء الصحّة العرب
- جبق إلى عُمان للمشاركة في اجتماع منظمة الصحّة العالمية
- إطلاق الحملة الوطنية للتلقيح ضد مرض الحصبة
- جبق يبحث والسفير المصري في سبل تعزيز التعاون الثنائي الصحي
- جبق: ألغينا احتكار الدواء والأسعار ستنخفض بنسبة الثلث تقريبا
- جبق افتتح مركز الغبيري الصحي: المراكز الصحية خط الدفاع الأول للمواطنين ونسعى إلى تأهيل المستشفيات الحكومية كما يجب
- جبق: مصرف لبنان تعهد بتأمين المستلزمات الطبية
- خلّينا ننهي الصمت تننهي الإنتحار احكونا عخط الحياة 1564
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم 1/2411 و 1/2412 و 1/2413 تاريخ 25/11/2019
- مكتب وزير الصحة: مشروع تخزين المستحضرات الصيدلانية رفع جودة الدواء إلى مستويات عالمية
- الأسبوع العالمي للتوعية عن المضادات الحيوية 2019
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم 1/2345 و 1/2346 تاريخ 18/11/2019
- المكتب الاعلامي لجبق: تأمين استشفاء طفل من طرابلس على نفقة وزارة الصحة
- تقييم جودة الخدمات في مراكز الرعاية الصحية الاولية
- الاستراتيجية الوطنية للتحصين للأعوام ٢٠١٧-٢٠٢٢
- البرنامج الوطني للتحصين: الإستراتيجية وخطة العمل
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم 1/2265 و 1/2267 و 1/2268 تاريخ 6/11/2019
- صدور قرار رقم 2291/1 تاريخ 7/11/2019 يتعلّق بطباعة تاريخ إنتهاء الصلاحية على عبوات الأدوية
- بيان توضيحي من مكتب وزير الصحة ردا على الإفتراءات والمغالطات في قضية رمضان
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم 1/2153 و 1/2162 تاريخ 29/10/2019
- مشروع إعادة تأهيل الرعاية الصحية الأولية نحو تغطية صحية شاملة بالتعاون مع البنك الدولي
- جبق اطلع على نتائج الحرائق وأوعز إلى جميع المستشفيات إستقبال الحالات المتضررة صحيا والتغطية على نفقة الوزارة
- وصول الوزير جبق إلى إيران للمشاركة في الاجتماع الإقليمي لمنظمة الصحة العالمية
- جبق إلى إيران للمشاركة في الاجتماع الإقليمي لمنظمة الصحة العالمية
- جبق جال على مراكز صحية في الشوف وأعلن دعمها: ما يجمعنا اكبر مما يفرقنا
- الحملة الوطنية للتوعية عن سرطان الثدي 2019
- جبق أطلق الحملة الوطنية الأكبر للتوعية من سرطان الثدي
- مناورة في كفرفالوس للاستجابة لعمل حربي يتخلله استخدام مواد كيميائية شارك فيها أكثر من 932 متخصصا جبق: الاولى من نوعها في لبنان
- جبق أعلن وزارة الصحة خالية من التدخين وحدد خطوات تطبيق القانون 174
- النشاطات والمؤتمرات
- جبق رعى حفل العشاء الخيري لدعم مرضى السرطان في مستشفى المقاصد
- جبق أطلق الحملة الوطنية للتوعية من مخاطر أمراض القلب عند مرضى السكري
- وزير الصحة في افتتاح مركز الرعاية الصحية في ضهور الشوير: 120 مليون دولار ممولة من البنك الدولي لتجهيز مراكز الرعاية الصحية
- جبق افتتح مركز أشعة في بحنس: همي الأساسي رفع السقوف المالية للمستشفيات البعيدة عن بيروت
- جبق افتتح مؤتمر أطباء الدماغ والأعصاب وشدد على أولوية الإهتمام بالمريض وعائلته
- جبق مثّل رئيس الجمهورية في عشاء "مركز سرطان الأطفال": قررنا دعم المركز تصاعدياً
- لائحة الأدوية الأساسية 2018
- افتتاح المؤتمر الوطني الاول عن العناية الشاملة بالانسان في مستشفى ومركز بلفو الطبي برعاية وزير الصحة
- وزير الصحة مثل رئيس الجمهورية في التوعية عن التعامل مع توقف القلب المفاجئ
- وزارة الصحة أطلقت مبادرة تعزيز الصحة النفسية في مكان العمل
- الحملة الوطنية للتوعية على الصحّة النفسية 2019
- جبق عرض مع جمالي المشاريع الإستشفائية في طرابلس واستقبل سفيرة سويسرا ومديرة الUNDP
- جبق تفقد مصنع آروان للصناعات الدوائية في جدرا: لدينا مصانع ذات جودة عالية ونستطيع الإنتقال من الصناعة المحلية الى دول العالم
- الحملة الوطنية لتوعية عن الصحة النفسية 2019
- جبق: منطقة بعلبك الهرمل مسؤوليتنا ووضعت على سكة الإنماء والتطور
- جبق افتتح مكتب الأدوية للأمراض المستعصية وقسم حديثي الولادة في مستشفى الهرمل الحكومي
- جبق افتتح مستوصفا لأدوية الأمراض المستعصية في مستشفى بعلبك الحكومي رفعنا السقوف المالية لكل المستشفيات الحكومية في لبنان
- جبق مثل رئيس الجمهورية في مؤتمر القمة اللبنانية الدولية للخصوبة
- وزير الصحة العامة يكشف ملابسات قضية محمد ريما ويطلق الحملة الوطنية للسيطرة على الربو
- صدور قرار رقم 1894/1 تاريخ 17/9/2019 يتعلّق بالتحضيرات اللازمة لتطبيق الباركود على الأدوية
- جبق يفتتح الاجتماع الإقليمي مع منظمة الصحة العالمية حول تعزيز نظم التيقظ الدوائي
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1859 تاريخ 12/9/2019
- جبق من النبطية: مستشفى الفنار سيعاد افتتاحه والأعمال قربه تحصل في أرض خاصة ولا تطاله
- مشاركة الوزير جبق في القمة العالمية للتحصين في بروكسل
- جبق من النبطية: مستشفى الفنار سيعاد افتتاحه والأعمال قربه تحصل في أرض خاصة ولا تطاله
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم 1/1807 و 1/1815 و 1/1819 تاريخ 4/9/2019
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم 1/1666 و 1/1667 و 1/1669 تاريخ 21/8/2019
- جبق افتتح مؤتمر مستشفى أوتيل ديو الخاص بضعف عضلة القلب
- جبق افتتح المؤتمر الطبي للتشخيص والعلاج بواسطة المواد الذرية في الأميركية
- دورة تدريب المدربين حول توثيق أسباب الوفيات في المستشفيات
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1638 تاريخ 19/8/2019
- الوزير جبق أطلق الحملة الوطنية للتوعية من مرض الصداع النصفي
- جبق بحث مع نظيره البيللاروسي في تطوير التعاون في مجال الأدوية والمعدات الطبية
- لقاء ثنائي بين وزيري الصحة اللبناني والعراقي في بداية زيارة العلوان لبيروت
- إجتماع برئاسة مدير عام الصحّة د. وليد عمّار مع النقابات الصحّية لمناقشة المرحلة المقبلة لتنفيذ مشروع تطبيق الباركود على الأدوية
- الحريري اطلع من العلوان وجبق على بنود مذكرة التفاهم الموقعة بين لبنان والعراق
- اليوم العالمي للتوعية على الجرعة الزائدة
- الرئيس عون التقى وزير الصحة اللبناني و نظيره العراقي
- جولة للوزيرين العلوان وجبق على ثلاث مستشفيات
- نتيجة إمتحـــان الكفـــاءة لطـــلاب ممارســـة مهنـــة فنـــي مخبـــري مجـــاز بتاريخ 10 و 11 تموز 2019
- فيلم وثائقي حول ترصّد شلل الأطفال والشّلل الرّخو الحاد في لبنان
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1700 تاريخ 23/8/2019
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1682 تاريخ 22/8/2019
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1531 تاريخ 2/8/2019
- حملة "سامعين بال 47"
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1606 تاريخ 9/8/2019
- جبق إستقبل وفودًا من عكار والشمال
- جبق عرض مع وفود عكارية واقع المنطقة في الاستشفاء والدواء والتلوث
- جبق: من حق الطفل الحصول على حليب والدته لانها تشكل أكبر حماية لصحته ومناعته
- جبق في مؤتمر صحافي مشترك مع نقابات المستشفيات والأطباء
- صدور لائحة أسعار مبيع الأدوية للعموم بناءً على مؤشر أسعار رقم 19/2/31119 تاريخ 30/7/2019 معدّلة بناءً على القرار رقم 1/1558 تاريخ 2/8/2019 الصادر بالجريدة الرسمية بتاريخ 8/8/2019
- استكمال تدريب مختبرات الاحياء الجرثومية في المستشفيات العاملة في لبنان
- إطلاق الحملة الوطنية للتوعية من مخاطر البدانة 2019
- جبق اطلق الحملة الوطنية للتوعية من مخاطر البدانة وأكد أنها تعني الموت المبكر
- جبق يفتتح مركز التشخيص الأميركي، أول مركز للفحوصات المخبرية وصور الأشعة المتعاقد مع الوزارة
- الصحة نفت إنشاء مستشفى حكومي جديد في بعلبك بتمويل ايراني
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1430 تاريخ 24/7/2019
- العميد حمدان يلتقي الوزير جبق ويؤكد الإنفراج في الأمن الصحي
- وزارة الصحة توضح ملابسات الصفيرة في الصرفند
- جبق أطلق والصليب الاحمر الدولي مشروع وضع معايير الاطراف الاصطناعية واجهزة التقويم
- وزير الصحة العامة ترأس اجتماعًا تحضيريًا لملتقى بيروت لاتحاد المستشفيات العربية
- رعاية الوزير جبق لاحتفال مرور سنة على إدارة أطباء بلا حدود مركز الولادة في مستشفى الحريري
- جبق جال في النبطية وزار رعد وصادق: لا تقشف في الصحة ومستشفيات الجنوب والنبطية لا ترد مريضا
- جبق: إحصائيات الوزارة ترصد تفشي المخدرات في المدارس والجامعات
- جبق في إفتتاح قسم تمييل القلب في مستشفى المرتضى في بعلبك: ليس نحن من يساوم على صحة الوطن ولا على صحة المواطن
- الوزير جبق ترأس اجتماعًا تنسيقيا في وزارة الصحة قبيل توجهه إلى العراق
- جبق والحسن أطلقا البرنامج التدريبي الإنقاذي الأول لوقف النزف على الطرقات
- PSO Projects
- جبق وقّع ونظيره العراقي مذكرة تفاهم تقرّ بجودة الدواء اللبناني وتلبي الحاجات العراقية
- جبق واصل زيارته للعراق والتقى رئيس الوزراء ووزير الداخلية
- جبق وقع مذكرة تفاهم مع الصليب الاحمر تختص بالأطراف الإصطناعية والتقويم
- جبق عرض تخفيض أسعار الأدوية وأكد رفع السقف المالي لمستشفى الراسي إلى ستة مليارات
- بيان حول قضية مطالب ومستحقات موظفي المستشفيات الحكومية
- جبق: نحن بصدد إنشاء مستشفى حكومي جديد في بعلبك ورفع مستوى المستشفيات الحكومية في المحافظة
- بيان بشأن الخلاف القائم بين موظفي ومدير مستشفى صيدا الحكومي
- المشروع الممول من البنك الدولي ESPISP-II
- نشاطات دائرة الرعاية الصحية الأولية
- مرصد المعلومات الحيوية (ولادات- وفيات)
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1222 تاريخ 1/7/2019
- لقاء رفيع المستوى حول اصلاح الصحة النفسية في لبنان-نتائج تقييم منتصف المدة و تحديد الأولويات
- تعزيز الصحة النفسية في الأزمات الإنسانية
- تعزيز الصحة النفسية في الأزمات الإنسانية
- حملات التوعية الوطنية
- وزارة الصحّة العامة في لبنان تفقد صديقاً عزيزاً
- الوزير جبق مثل رئيس الجمهورية في مؤتمر الجمعية العالمية لجهاز "آي أم أس"
- جبق أطلق برنامج التعليم الصيدلي المستمر بالتعاون مع نقابة الصيادلة
- جبق من مستشفى رياق: أي ملف تشتم منه رائحة فساد سيقابله إلغاء مئة ملف وملاحقة المستشفى المزور ومحاسبته وإلغاء العقد معه
- جبق يؤكد في مؤتمر الهيئة الصحية حاجة قطاع الدواء إلى المحاسبة
- جبق خلال رعايته اليوم العلمي 8 لمستشفى البقاع الغربي سحمر أسعار أدوية الأمراض المستعصية ستخفض بنسبة كبيرة
- الحملة الوطنية للتوعية على الصحة النفسية 2015
- تعزيز سياسة وممارسات الاستجابة للأزمات الإنسانية: تنسيق الصحة النفسية والدعم النفسي الاجتماعي في لبنان
- Gallery
- جبق أطلق الحملة الوطنية للتوعية من ارتفاع ضغط الدم
- لقاء ثان بين جبق ورئيس بعثة الصليب الأحمر لتعزيز التعاون في مجالات العمل المشترك
- جبق بحث مع عوده في موضوع القطاع الاستشفائي والصحي
- قرار لوزير الصحة بمنع الاعلان عن اي متمم غذائي عبر وسائل الاعلام
- جبق تفقد مصنع Benta: قطاع الدواء في لبنان وجه حضاري ما زلنا نحافظ عليه
- جبق جال في مصنع فارمالين: علينا زيادة دعم مصانع الدواء
- جبق خلال غداء نقابة مصانع الادوية: اي دواء موجود في لبنان لن يدخل دواء جنيريك مثله بعد اليوم
- جبق تابع جولته على مصانع الأدوية وتفقد منشآت مصنع ألغوريتم– زكريت
- ممثل جبق في افتتاح مؤتمر صحي في صيدا
- جبق في افتتاح مركز للعناية بالأم والطفل في دورس
- أصحاب المستشفيات الخاصة وموظفوها نفذوا اعتصامًا أمام وزارة الصحة العامة
- حسن التقى جبق وتشديد على دعم المراكز والمسشفيات في المناطق
- تجربه
- الحملة الوطنية للتوعية حول الصحة الإنجابية 2018
- الحملة الوطنية للوقاية من سرطان عنق الرحم 2017
- بيان وزير الصحة في قضية العريضي
- النشرة الإحصائية 2016
- جبق من بكركي التقشف لم يطل وزارة الصحة
- جبق من دار الفتوى: لبنان محكوم بالتوافق ولا بديل لنا عنه
- النشرة الإحصائية 2017
- F-Diseases’ Surveillance Data
- D-Epidemiology
- جبق استقبل وفدًا من تجمع العلماء المسلمين
- إطلاق الحملة الوطنية للتوعية حول الصحة الإنجابية
- الحملة الوطنية للتوعية حول تلقيح الأطفال 2018
- جبق افتتح مؤتمر الجمعية اللبنانية لأمراض الجهاز الهضمي
- حاصباني أطلق الحملة الوطنية للتوعية حول تلقيح الأطفال
- رئيس الجمهورية عرض مع وزير الصحة أوضاع وزارته
- جبق تلقى دعوة لزيارة الشوف من وفد من اللقاء الديمقراطي
- أطلق و" جمعية عَ - سطوح بيروت" الحملة الوطنية للوقاية من سرطان عنق الرحم. حاصباني: مستمرون في التوعية لمكافحة الأمراض والأوجاع وتخفيض الفاتورة الإستشفائية
- روايات من الميدان
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1046 تاريخ 11/6/2019
- جبق يتابع مع البنك الدولي التحضير لإطلاق مشروع القرض الميسر للنظام الصحي
- جبق أكد في يوم الصيدلي القرار الاستراتيجي بإنشاء مختبر مركزي
- جبق أطلق حملة الإقلاع عن التدخين في مستشفى أوتيل ديو
- جبق أطلق الاستراتيجية الوطنية لمكافحة التدخين
- جبق استقبل المدير الإقليمي لليونيسف وبحث مع علامة في اعتماد آلة الرجفان القلبي
- دورة تدريبية لموظفي وزارة الصحة على الإنعاش القلبي واستخدام مزيل الرجفان القلبي
- خدمات الصحة الإنجابية
- دعوة لحضور حفل اطلاق الاستراتيجية الوطنية للحد من التدخين
- توزّع المنشآت الصحّية
- الوزير جبق عرض في مؤتمر صحافي نتائج لقاءاته الدولية في جنيف
- سلامة الغذاء
- الأدوية المتوفرة مجاناً في وزارة الصحة العامة
- أخبار المستشفيات الحكومية
- جبق من مستشفى ضهر الباشق الحكومي: موازنة وزراة الصحة مقدسة والتقشف يمكن أن يلحق كل الوزارات إلا هي
- جولة الوزير جبق على مستشفى بعبدا الحكومي الجامعي
- جبق جال في الزهراني وصور: الحالة الاقتصادية سيئة لكن التقشف يكون في كل الأماكن ما عدا القطاع الصحي
- جبق جال في الضنية الأسبوع المقبل سنطلق حملة المناقصة لتجهيز المستشفيات الحكومية بما يليق بالمواطن اللبناني
- جبق زار مستشفى حاصبيا الحكومي وجال وأبو فاعور في مستشفى راشيا لعدم خضوع المستشفيات الحكومية لمحدودية السقوف المالية
- جبق من مستشفى اهدن: سنجد الطريقة لدعم الموظفين في أول فرصة ولتأمين مبلغ تشغيلي للمستشفى بغية الاستمرار في العمل
- جبق زار مستشفى بشري الحكومي
- جبق جال على مستشفى رفيق الحريري الحكومي وأكد رعايتها التامة
- جبق جال على مستشفيات البقاع الغربي: أعتذر عن الدولة اللبنانية لأنها لم تقم بواجباتها تجاه ابناء المنطقة
- وزير الصحة جال في مستشفى الهراوي الحكومي: عملي ليس بسياسي وسنستكمل النقص في التجهيزات
- جبق تفقد مستشفيات ميس الجبل وتبنين وبنت جبيل: هناك مناطق محرومة سأحاول إعادة الحق اليها بالإمكانات المتاحة
- جبق تفقد مستشفى ميس الجبل الحكومي
- وزير الصحة جال على مستشفيات الهرمل ووعد بتأمين التجهيزات اللازمة
- جبق من مستشفى حلبا: سنرفع موازنتها الى 7 مليارات ولن نسمح لأي مستشفى برد أي مريض
- جبق تفقد مستشفى نبيه بري في النبطية ونوه بمستواه: أي مستشفى لا يستقبل حالا طارئة ويطرد المريض سيلغى العقد معه
- الوزير جبق ألقى كلمة لبنان في جمعية الصحة العالمية الثانية والسبعين
- لائحة المستشفيات الحكومية
- مخالفة القوانين
- شهادات نظام الهاسب HACCP
- إعلانات
- الوزير جبق يواصل زيارته لجنيف ويعقد لقاءات ثنائية ويلقي بعد الظهر كلمة لبنان
- جبق أكد أن ثقة اللبنانيين وشفافية العمل في وزارة الصحة أزالتا الهواجس الدولية
- جبق إلى جنيف للمشاركة في اجتماع منظمة الصحة العالمية
- جبق أطلق حملة التوعية من الهيموفيليا وعدّد أبرز عناصر النهوض بوزارة الصحة
- تنظيم الأبحاث
- جبق وأبو فاعور اتفقا على اجراءات لحماية الصناعة الدوائية وفق ضوابط
- الأبحاث
- تقرير مسح لخدمات الاستجابة لاستخدام المواد المسببة للإدمان - ٢٠١٧
- احتياجات النساء اللواتي يعانين اضطرابات استخدام المواد المسببة للإدمان في لبنان - ٢٠١٩
- معايير الاعتماد لبرامج إعادة التأهيل الداخلية لاضطرابات استخدام المواد المسببة للإدمان - ٢٠١٩
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/822 تاريخ 14/5/2019
- وزير الصحة العامة يستقبل عقيص ووهاب
- بيان صادر عن المكتب الإعلامي لوزير الصحة العامة د. جميل جبق
- وزير الصحة يلتقي اللجنة العلمية للمنتدى العربي للصناعات الصحية
- الدليل العملي للإعلاميّين حول التغطية الإعلاميّة لمواضيع الصحّة النفسيّة واستخدام المواد المسبّبة للإدمان
- جبق أطلق الحملة الوطنية للتوعية من قصور عضلة القلب
- وزير الصحة العامة يلتقي وفدًا من البنك الدولي وسفير الصين
- محاضر الاجتماعات
- جبق ترأس اجتماعًا تنسيقيا مع منظمة الصحة العالمية واستقبل سفيري سلطنة عمان وسيريلنكا
- إجتماع الوزير جبق مع نقباء في القطاع الصحي للبحث في المستحقات المتراكمة للمستشفيات والأطباء
- لقاء رفيع المستوى حول اصلاح الصحة النفسية في لبنان-نتائج تقييم منتصف المدة و تحديد الأولويات
- بيان بمستجدات قضية المريضة ديانا عقل
- وزير الصحة العامة أطلق الحملة الوطنية للتوعية عن سرطان القولون
- جبق أطلق الحملة التوجيهية لمرضى السكري لصيام آمن في شهر رمضان المبارك
- بيان بشأن قضية وفاة الشاب راغد قيس
- جبق بحث مع النائب سامي فتفت في الخدمات الصحية في الشمال
- بيان صحفي بمناسبة اليوم العالمي للسل
- جبق إلتقى جمعية الطفل المصاب بالكلى: لتعزيز ثقافة التبرع بالأعضاء
- جداول بيانية - السرطان عند الاطفال
- مكتب وزير الصحة علاج الفتاة ديانا عقل على نفقة الضمان ولكن الوزير جبق أوعز استثنائيا باجراء كل ما يلزم على نفقة الصحة
- جبق من طرابلس: وضع الشمال صعب وسأعمل على رفع السقوف المالية للمستشفيات الخاصة بالرغم من التقشف المالي
- في اليوم العالمي للتوحد ندوة ومعرض رسومات في وزارة الصحة
- جبق بحث مع سفير كوبا في التعاون في مجال الأدوية
- جبق يعلن من عرسال توقيع قرار بناء مستشفى حكومي
- جبق يبدأ جولة بقاعية من مركز مقنة الصحي
- الحملة الوطنية للتوعية ضد سرطان الثدي 2017
- جبق جال على مستودع الأدوية في الكرنتينا وتسلم هبة من سفير البرازيل
- جبق بحث مع وفد تركي في سبل افتتاح المستشفى التركي المغلق في صيدا
- جبق زار المستشفى الحكومي في البوار ومركز الرعاية الصحية
- جبق أكد لموظفي المستشفيات الحكومية على خطة لتغيير مجالس ادارة لا تقوم بدورها: من حق الموظفين الحصول على أموالهم المتراكمة والمسألة ستحل
- قفزة نوعية في مجال العناية التلطيفية في لبنان
- البدء بالنشاط العملي لبرنامج فحص الجودة في مختبرات الاحياء المجهرية (Proficiency Testing)
- جبق إلتقى أبناء الجالية وأكد سعيه لرفع مستوى الخدمات على مساحة كل الوطن
- جبق ألقى كلمة الدول العربية في مؤتمر الرعاية الصحية في الكويت
- جبق وصل الى الكويت ويلتقي أبناء الجالية في مقر السفارة مساء
- مكتب وزير الصحة: 4 أشخاص تعرضوا للدغات أفاع خلال يومين وما أشيع عن حال أحدهم مبالغ فيه ومغلوط
- جبق إلى الكويت للمشاركة في مؤتمر تطوير الرعاية الصحية العربية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/592 تاريخ 8/4/2019
- جبق لتفعيل مجلس الخدمة وإجراء الإمتحانات لأي منصب في إدارة المستشفيات
- جبق استقبل الملحق الصحي الإيراني
- المكتب الاعلامي لوزير الصحة يوضح سبب موت الطفلين ميلانيا الحاج ومارفن حبيقة
- بيان صادر عن وزارة الصحة العامة لاستنكار العنف الموجه من قبل شرطي تجاه سيدة تعاني من اضطراب نفسي مرجّح
- جبق مثّل فخامة رئيس الجمهورية في مؤتمر المنتدى العربي التاسع للصناعات الصحية
- رئيس الجمهورية عرض مع وزير الصحة واقع القطاع الصحي
- جولة الوزير جبق على مستشفى الرسول الأعظم
- جبق استقبل جيرار وممثلي تكتل بعلبك الهرمل
- جبق بحث وسفيري الصين وقطر في تعزيز التعاون الصحي
- بيان حول إصابة بداء الملاريا
- وزير الصحة يجمد العقد مع مستشفى سان مارتين في جبيل بعد تحقيق أولي في حادثة وفاة الطفلة مساء الجمعة
- جبق إستقبل وفدًا من فعاليات عكار
- جبق في يوبيل المستشفى الإسلامي الخيري: كل فرنك وعدت به موجود كرامي: سيدر هو عبارة عن دين بغالبيته وليس هبات
- جبق تفقد مع كرامي المستشفى الإسلامي الخيري: أعتبره كالمستشفيات الحكومية بالنسبة لأهل طرابلس
- جبق يواصل جولته في طرابلس: لآل كرامي تاريخ من النضال
- جبق زار جامعة المدينة في طرابلس وجال على مؤسسات الكرامة: لدينا نقص في جهاز التمريض بحدود 8 آلاف ممرض وممرضة
- عربيد ممثلا وزير الصحة في مؤتمر جراجة الشرايين: في لبنان 25 مركزا لجراحة الشرايين في حين ان المطلوب 300 مركز
- عياد ممثلا جبق في استقبال الطفل عثمان العائد من تركيا: دعم المستشفيات وتأمين الدواء محور اهتمام الوزير
- جبق إستقبل رئيس بعثة الصليب الأحمر وسفيرة سويسرا ووفدًا مدرسيا
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/525 تاريخ 28/3/2019
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/515 تاريخ 27/3/2019
- وزير الصحة العامة التقى وفد من اتحاد المستشفيات العربية
- جبق أطلق الحملة السنوية للوقاية من أمراض الكلى
- جبق أطلق حملة التوعية من توقف القلب المفاجئ عند الشباب
- جبق سلّم إدارات المستشفيات الحكومية نماذج لتعبئتها وتقييم وضعها الحالي تمهيدًا لتجهيزها
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/495 تاريخ 26/3/2019
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/493 تاريخ 26/3/2019
- جبق تفقد مستشفى مرجعيون بهدف تحسين الخدمات وتعزيزا للواقع الصحي للمستشفيات الحكومية في المناطق المحرومة
- وزير الصحة العامة يلتقي محاورا 90 مستوصفا ومركزا صحيا مدعوما من الوزارة بهدف تحسين الخدمات الطبية
- جبق من بنشعي: الصحة ليست لحزب وأي عقوبات عليها ستطال اللبنانيين
- جبق من مستشفى سيدة زغرتا الجامعي: يكبر القلب برؤية مستشفى منظم على هذا المستوى ومماثل لمستشفيات بيروت
- جبق يستقبل السفير الجديد لفرسان مالطا
- المكتب الاعلامي لجبق: ختم صالون تزيين نسائي بالشمع الاحمر لاجرائه عمليات تجميل بشكل غير قانوني
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرارات الوزير رقم 1/473 و رقم 1/474 و رقم 1/475 تاريخ 20/3/2019
- معايدة من وزارة الصحّة العامة إلى جميع أمهات لبنان
- هدية ارشادات صحية للأم في عيدها من وزارة الصحة العامة
- إتفاق بين جبق وأبو فاعور على تفعيل الصناعة الدوائية
- جبق أطلق مشروع التدريب على جودة الفحص المخبري لمكافحة مقاومة المضادات الحيوية
- About the PSO
- Work Program
- Functions
- Mission
- Background and Rationale
- صدور النشرة الإحصائية لعام 2017
- Guiding Committee
- مكتب جبق: لا صحة لما يتم تداوله من إعلان صادر عن وزارة الصحة لاستقبال طلبات توظيف
- الحملة الوطنية للتوعية عن سرطان القولون 2019
- حفل إطلاق مشروع «الرعاية الأولية الشاملة نحو التغطية الصحية الشاملة» في السراي الكبير
- إعلام
- اللقطات الإعلانية
- حفل إطلاق مشروع «الرعاية الأولية الشاملة نحو التغطية الصحية الشاملة» في السراي الكبير
- التدريب للعاملين في مراكز الرعاية الصحية الأولية
- برامج ومشاريع الرعاية الصحية الأولية
- B-Population and Vital Statistics
- جبق استقبل وفدا من الجامعة اللبنانية وتابع المخاطر الصحية للتلوث
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/368 تاريخ 11/3/2019
- وزير الصحة يلتقي مدير البنك الدولي ساروج كومار
- تسعير الادوية في وزارة الصحة العامة: هذه هي الحقيقة
- جبق: سنحافظ على الأسقف المالية للمستشفيات الخاصة ونجعلها مفتوحة للحكومية
- جبق من طرابلس: سأرفع السقف المالي لمستشفيي القبة واورانج ناسو الحكوميين ورفض أي مستشفى لحالات طارئة لن يمر دون عقاب
- جبق: استبعد وجود تداعيات للقرار البريطاني على وزارة الصحة
- جبق عرض والنجاري التعاون مع مصر لتبادل الدواء لازاريني: ندعم النظام الصحي اللبناني للمساعدة على تحمل عبء اللاجئين
- مرضى مستشفى الفنار في المصيلح الى مراكز صحية في صور وجويا
- الهيئة الصحية نقلت مرضى من الفنار الى مركز الامام الكاظم ومستشفى جويا ممثل جبق: على الوزارة تفعيل الرقابة
- جبق استنكر التعرض للطبيب أبو شامي: لكشف الفاعلين ومحاسبتهم
- جبق التقى وفدا من تحالف القوى الفلسطينية ووعد بخفض اسعار الادوية بنسبة %80
- لائحة المتممات الغذائية المرخصة من وزارة الصحة
- حاصباني وقع على تجديد اتفاقية التعاون مع المؤسسة الفرنسية للدم: نسعى دائما لتطوير جودة القطاع الصحي
- الحكم الرشيد للدواء وبرامج ضمان الجودة
- برنامج الحكم الرشيد في لبنان
- شارك في مجلس وزراء الصحة العرب وأكد أنه لا يمكن الوقوف مكتوفي الأيدي تجاه الواقع المتردي
- توضيح من وزارة الصحة العامة في شأن تغطية الفحوصات في مستشفى الحريري
- جبق يشارك في اجتماعات مجلس وزراء الصحة العرب في القاهرة
- الحسابات الصحية الوطنية 2015
- جداول بيانية لسجل الوطني للسرطان - توزيع الحالات حسب خصائص الانسجة
- وزير الصحة عرض مع سفراء ايران وفرنسا وكوريا للاوضاع
- الحملة الوطنية للوقاية من أمراض القلب والشرايين 2019
- إطلاق الحملة الوطنية للوقاية من أمراض القلب والشرايين 2019
- F-Diseases’ Surveillance Data
- I-National Health Accounts
- Table of contents
- Acknowledgments
- H-Medication for Chronic Illnesses Program: the YMCA Records
- G-Vital Data Observatory “VDO” (previously known as “MNMNS”)
- E-Vaccination and Campaigns
- C-MOPH Services Utilization Data
- A-Summary Tables
- Foreword
- جبق عرض ونقابة أصحاب المستشفيات مشاكل القطاع وتسلم دعوة إلى ملتقى المستشفيات العربية في القاهرة
- جبق إلتقى سفيري تركيا والدنمارك وتابع ملفي انشاء مستشفى في دير القمر وعرسال
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/255 تاريخ 20/2/2019
- نسخة معدلة لبروتوكول علاج أمراض العين - 2018
- جبق تفقد مستشفى الفنار ووعد بنقل المرضى
- إطلاق السجل اللبناني للتجارب السريرية (LBCTR)
- تسليم وتسلم في وزارة الصحة العامة
- الحسابات الصحية الوطنية 2012
- الحسابات الصحية الوطنية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/231 تاريخ 4/2/2019
- المؤشرات الصحية
- "الصحة": لائحة الادوية الـ 330 المخفضة في 1 شباط
- مذكرة رقم 4 تاريخ 6/2/2019 تتعلّق بالطلب من الأطباء المراقبين بتوقيع معاملات المرضى بدلاً من مندوبي شركات ال TPA
- لقاء لحاصباني من نظيره السعودي وجولة على اللبنانيين المشاركين في معرض الصحة في دبي
- "الصحة": اقفال مركزي تجميل غير مرخصين في الحدت وفرن الشباك
- معايير اعتماد المستشفيات المعدلة في لبنان- كانون الثاني 2019
- دعوة لتقديم طلبات لتقييم المستشفيات ضمن مشروع إعتماد المستشفيات
- دعوة لتقديم طلبات لتقييم المستشفيات ضمن مشروع إعتماد المستشفيات، للأطباء فقط
- مركز سرطان الاطفال أطلق حملة "I Am And I Will"
- احتل لبنان المرتبة 23 عالمياً من حيث فعالية الرعاية الصحية
- إرشادات وقائية من وزارة "الصحة" مواكبة لتداعيات العواصف
- كتاب موجه من وزارة الصحة العامة الى وزارة الداخلية للإستعلام عن جمعية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/180 تاريخ 30/1/2019
- إحصاءات أخرى
- التنسيق للبرامج المشتركة والبرامج المتعلقة بالتغطية الصحية الشاملة
- "الصحة": ما يحكى عن عرض السويد بيع لبنان ادوية سرطان كذب
- الرؤيا / الرسالة
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/145 تاريخ 25/1/2019
- حاصباني: لجنة التنسيق الجهة الصالحة للتعاون واسعار "الصحة" مشابهة أو ادنى من الدفاع
- جدول بالقيود المفروضة من قبل وزارة الصحة العامة
- اجتماع اللجنة الوطنية لمرصد وفيات الأمهات والرضع
- Medicines and Medical devices
- حاصباني داعيا التويني للتصويب على ملفات الفساد الفعلية
- الصحة" تذكر المستشفيات بالزامية استقبال الحالات الطارئة وعدم رفضها لأسباب مادية
- موضحة ما جرى في "المقاصد"... "الصحة": لعدم بث اخبار عبر شبكات التواصل قبل التأكد من صحتها
- لبنان في المرتبة الاولى عربيا في اداء القطاع الصحي
- اجتماع لحاصباني مع المنظمات الدولية والدول المانحة ودق لناقوس الخطر
- "الصحة": مجدداً "الاخبار" تضرب مصداقيتها بنشر معلومات خاطئة
- حاصباني يقفل الحضانات في بيروت الجمعة
- "الصحة": عتريس كان يعالج على نفقتنا في المستشفى وندعو لاحترام قوانين السير
- مؤشر أسعار الأدوية 2016
- مؤشر أسعار الأدوية 2017
- مؤشر أسعار الأدوية 2018
- مؤشر أسعار الأدوية 2017
- مؤشر أسعار الأدوية 2016
- حاصباني يشكل لجنة لتنفيذ البنى التحتية للبطاقة الصحية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/74 تاريخ 15/1/2019
- حاصباني زار المريضة التي خضعت لاول زراعة رئتة في لبنان في الجامعة الأميركية لبيروت
- "الصحة": ترك الخيار للاهل بإرسال اولادهم الى الحضانات الاربعاء
- "الصحة": اقفال مستوصف في وادي الزينة
- "الصحة" تقفل عيادة طبية عند اوتوستراد هادي نصرالله وتسحب اذن مزاولة مهنة طبيبين
- مؤشرات عمل الصحة النفسية و الدعم النفسي الإجتماعي
- "الصحة" تدعو الحضانات ما فوق 700 م الى الإقفال يوم الثلثاء
- روابط ذات صلة
- "الصحة": اقفال الحضانات الاربعاء بسبب العاصفة
- Health System Response
- Health Status
- "الصحة" تقفل عيادة طبية ومركز تجميل يعمل فيهما اطباء اتراك
- حاصباني من بكركي: لحكومة قادرة على اتخاذ قرارات جريئة
- Health Determinants and Risks
- حاصباني أعلن عن إحالة سبع مؤسسات إلى النيابة العامة لاستخدامهم مادة Rhodamine B الممنوعة في الصناعات الغذائية
- حاصباني فنّد بالأرقام خدمات وزارة الصحة وإجراءاتها في العام 2018
- وزارة الصحة: بيان المقاصد لا يليق بتاريخها ومستحقات المستشفيات حولت الى وزارة المال للدفع
- حاصباني زار عوده: العمل على تشكيل الحكومة حثيث ودؤوب بنوايا إيجابية من الجميع
- حاصباني جال على مستشفى الكرنتينا الحكومي بعد تحويله إلى مستشفى جامعي
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم 1/2662 ورقم 1/2663 تاريخ 26/12/2018
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/2623 تاريخ 21/12/2018
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/2622 تاريخ 21/12/2018
- حاصباني أطلق "السياسة الوطنية لتغذية الرضع وصغار الاطفال"
- "الصحة": الطفل الفلسطيني وهبي تلقى العلاج على حساب الاونروا وادخل الى المستشفيات وفق المطلوب
- دعم الصندوق الإئتماني الأوروبي للنظام الصحّي اللبناني يلامس ال173 مليون يورو
- دعم الصندوق الإئتماني الأوروبي للنظام الصحّي اللبناني يلامس ال173 مليون يورو
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/2543 تاريخ 14/12/2018
- الخطة الاستراتيجية للمدة المتوسطة (2016 إلى 2020)
- يوم التغطية الصحية الشاملة 2018
- حاصباني افتتح قسم التصوير النووي وعلاج الأشعة في مستشفى طرابلس الحكومي
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/2522 تاريخ 11/12/2018
- خطة عمل برنامج التحصين الموسع للاعوام ٢٠١٧-٢٠٢٢
- تنظيم جلسات توجيهية للأطباء النفسيين وأطباء الجهاز العصبي حول "الدليل لترشيد وصف الأدوية للحالات النفسية والعصبية"
- استراتیجیة وزارة الصحة العامة: "صحّة 2025"
- فريق العمل البرلماني الإقليمي المعني بالتغطية الصحية الشاملة في إقليم شرق المتوسط بدأ أعماله في بيروت
- "الصحة": طبيب الوزارة قام بمهامه على اكمل وجه في ما يتعلق بالمسافر المتوفي
- The UCL–Lancet Commission on Migration and Health: the health of a world on the move
- "الصحة" تضبط منتحل صفة طبيب وتغلق بالشمع الأحمر شقة في زوق مصبح
- حاصباني يلتقي وفداً من منظمة "الصحة" العالمية يجري مسحاً لمصانع الدواء بطلب من الوزارة
- حاصباني يبحث وفوشيه تداعيات تأخير تشكيل الحكومة على مقررات مؤتمر "سيدر" ودعم القطاع الصحي
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/2361 تاريخ 21/11/2018
- حاصباني أطلق الحملة الوطنية للتوعية عن نقص الحديد
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قراري الوزير رقم 1/2307 و 1/2312 تاريخ 16/11/2018
- "الصحة": حاصباني يعين موقتا عون رئيسا لمجلس ادارة مستشفى جزين ويكلف مسعد مديرا
- حاصباني يلتقي وفد البنك الدولي واتفاقية التمويل وضعت حيز التنفيذ
- جلسة صحية بامتياز أقرت قوانين تمويل المستشفيات الحكومية
- "الصحة" تقفل صيدلية في سن الفيل لبيعها ادوية من دون وصفات طبية
- "الصحة": القانون واضح منع استخدام مادة Rhodamine B مسؤولية مديرية حماية المستهلك في وزارة الاقتصاد
- جريدة "الاخبار" تروج زورا خبرا عن مستشفى شبعا
- حاصباني يعلن عن تغطية الفحوصات الخارجية بنسبة 70% في المستشفيات الحكومية
- بشرى ايجابية للبنانيين جميعا اقرار اقتراح قانون البطاقة الصحية كاملا في لجنة المال والموازنة
- بيانات وبائية لسجل الوطني للسرطان
- رسومات بيانية لسجل الوطني للسرطان
- رسومات بيانية لسجل الوطني للسرطان
- رسومات بيانية لسجل الوطني للسرطان
- "الصحة": إجراءات اصلاحية في مستشفيي جزين وشبعا الحكوميين
- حاصباني محاضراً عن "دور نائب رئيس مجلس الوزراء"
- إطلاق السجل الوطني الإلكتروني للسرطان
- إطلاق السجل الوطني الإلكتروني للسرطان
- رسومات بيانية
- رسومات بيانية لسجل الوطني للسرطان - مقدمة
- فضلو خوري يتسلم جائزة منظمة الصحة العالمية لليوم العالمي للإمتناع عن تعاطي التبغ لعام 2018
- الإحتفال بمناسبة مرور عشر سنوات من التعاون بين وزارة الصحّة العامة في لبنان وفرنسا
- المؤتمر العالمي حول الرعاية الصحية الأولية
- "الصحة" توضح طرق الاصابة "السيدا" وسبل الوقاية منه وتؤكد ان لا موانع من ان يقوم المصاب به بالوشم
- "الصحة" توضح فرق اسعار الدواء مقارنة بتركيا وتؤكد انهاغير مسؤولة عن أي دواء ليس مسجلاً في لبنان
- حاصباني وضع حجر الأساس لبناء مركز للرعاية الصحية الاولية في الشيخ طابا عكار
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/2160 تاريخ 29/10/2018
- إجتماع اللجنة الفنيّة للبرنامج الوطني للتحصين في 18/10/2018
- "مستشفى خربة قنافار الحكومي" يكرم وزير الصحة... حاصباني: تجربتكم مثال عما ننهض به في قطاع الاستشفاء
- في اليوم العالمي للشلل انارة المتحف الوطني برعاية وزير الصحة..حاصباني ينوه بالقضاء على هذا الداء في لبنان رغم ظروف النزوح الصعبة
- "الصحة": بعد كتاب حاصباني للتفتيش... توقيف رئيس مجلس ادارة مستشفى جزين عن العمل
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/2144 تاريخ 25/10/2018
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/2140 تاريخ 25/10/2018
- حاصباني يبحث مع وفد AFD انشاء المختبر المركزي في الكرنتينا ودعم المستشفيات الحكومية
- حاصباني: حتى اخر لحظة سنتابع قانون البطاقة الصحية في لجان المجلس
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/2106 تاريخ 23/10/2018
- حاصباني مفتتحا مناورة حية من تنظيم "الصحة" لمواكبة اعتداءات كيماوية
- الاحتفال باليوم العالمي للعصا البيضاء الخاصة بالمكفوفين
- حاصباني أعلن إليسا سفيرة حملة التوعية على سرطان الثدي: نتمنى إعادة النظر بموازنة بند الدواء لتواكب ما ادخلناه من ادوية جديدة
- 31 أيار : اليوم العالمي للامتناع عن التدخين 2017
- الحملة الوطنية للوقاية من أمراض القلب والشرايين 2018
- الحملة الوطنية للتوعية على موت القلب المفاجىء لدى الشباب 2018
- الحملة الوطنية للكشف المبكر عن ضعف السمع لدى حديثي الولادة 2018
- حاصباني إختتم فعاليات المخيم الشبابي ومسابقة تصوّر 2030 ودعا للإستثمار في الإستدامة
- مرصد دعم السياسات الصحية
- حاصباني في اليوم الوطني لمكافحة البدانة عند الاطفال: لوضع استراتيجية وطنية لمكافحتها
- اليوم الوطني لمكافحة البدانة عند الاطفال 2018
- الحملة الوطنية للتوعية على الصحة النفسية 2018
- إطلاق مرصد دعم السياسات الصحية بالتعاون بين الوزارة ومنظمة الصحة العالمية والجامعة الأميركية
- الإجتماع الثاني للجنة التوجيهية لمرصد دعم السياسات الصحية لمناقشة برنامج العمل
- "الصحة" تنظم دورتين تدريبيتين لتقنيي الأشعة وللجمعيات تمهيداً لاطلاق الحملة الوطنية لسرطان الثدي
- حاصباني: من يطالبون اليوم برفع سقف المستشفيات الحكومية طالبوا سرًّا برفع سقف مستشفياتهم الخاصة. وتخفيض اسعار الأدوية مستمر
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1914 تاريخ 10/10/2018
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1902 تاريخ 9/10/2018
- الحملة الوطنية للتوعية على الصحّة النفسية 2018
- حاصباني ترأس الاجتماع الاول للجنة التوجيهية لمرصد دعم السياسات الصحية
- حاصباني ترأس المجلس الصحي الأعلى : التخطيط لمستقبل القطاع الصحي لن يتوقف وإن كنا في ظل تصريف أعمال
- حاصباني اجتمع بمجلس ادارة مستشفى جزين الحكومي وتواصل مع "التفتيش المركزي" للاسراع باتخاذ الاجراءات
- حاصباني يبادر إلى تسليم ابراهيم مستندات رسمية والأخير يقفل ملف وزارة الصحة
- "الصحة" تداهم احد الصيدليات وتحيل الى النيابة العامة ملف بيع حليب يوزع مجاناً لديها
- مقالة في جريدة النهار لمدير عام وزارة الصحة العامة الدكتور وليد عمّار حول الحوكمة التشاركية للتضامن مع القطاع العام
- الدليل الوطتي لترشيد وصف الأدوية النفسية والعصبية ذات الأولوية للإختصاصيين في الصحة العامة
- "الصحة": سحب المتمم الغذائي AB Slim من الاسواق اللبنانية ومنع تداوله
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1867 تاريخ 1/10/2018
- حــاصبــانــي لـ"الاقتصاد والأعمال": الأزمـات تحـاصـر لبـنـان وتتطلّب قرارات صعبة والوضـــع الاقتصــادي لا يحتمل انتظار عائدات النفـــط والغــاز
- الحملة الوطنية للتوعية على الصحة النفسية 2017
- "الصحة": حولنا مخالفات مستشفى جزين الحكومي الى التفتيش منذ تموز واي مراجعة توجه اليه
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1805 تاريخ 26/9/2018
- الصحة النفسية: دعوة للشراكة مع المؤسسات العامة والأكاديميا ومنظمات المجتمع المدني
- حاصباني: داعياً إلى إقرار موازنة أدوية السرطان في أقرب جلسة للتشريع ومقاربتها بمسؤولية وطنية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1796 تاريخ 24/9/2018
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1738 تاريخ 18/9/2018
- حاصباني أطلق حملة التوعية على الصحة النفسية: كانت مهمشة عالميا وفي بلادنا لكن ذلك تغير فصارت حاجة وحقا
- حاصباني: وزارة العمل وصية على "الضمان" وعليه تحمل مسؤولياته امام مرضاه لا تحويلهم على "الصحة"
- حاصباني ناقش اقتراح قانون البطاقة الصحية في لجنة المال والموازن
- حاصباني عرض مشروع التمويل الدولي للصحة ولجنة الخارجية والمغتربين تقره
- The Collaborative Governance of Lebanon’s Health Sector
- مدير عام الصحة يترأس وفد لبنان الى المؤتمر الوزاري حول الطريق إلى تحقيق التغطية الصحية الشاملة في اقليم شرق المتوسط
- كتابان من حاصباني الى وزارة الطاقة والمياه ومحافظ عكار بعد التأكد من تلوث المياه في عين الذهب في عكار
- لقاء تدريبي حول تحديد و ترميز أسباب الوفيات
- "الصحة" تجدد التحذير من ظاهرة التعرض لعضات كلاب وتدعو الجهات المعنية لتحمل مسؤوليتها والقيام بخطوات احترازية
- حاصباني: الرقابة على المستشفيات الحكومية تساهم في تفعيل ادائها
- حاصباني ناقش اقتراح قانون البطاقة الصحية في لجنة المال والموازن
- "الصحة" تجدد التحذير من خطر تناول وإصطياد سمكة النفيخة السامة Lagocephalus spadiceus
- "الصحة" تحذر من شراء عدسات لاصقة او محاليل معروضة عبر مواقع الكترونية وغير حائزة على ترخيصها
- حاصباني في افتتاح مركز للرعاية الصحية في جامعة بيروت العربية: مستمرون في تعزيز شبكة الرعاية الأولية لإسهامها في تخفيف الأعباء
- مكتب حاصباني للبستاني: من يزرع الشعبوية يحصد الفشل والحكومة لم تكن لتصريف الاعمال في العام 2017
- "الصحة": طرح وسائل التواصل الاجتماعي حالات وفيات بشكل مغلوط يشوه صورة لبنان الصحية والانسانية
- النشرة الإعلامية
- حاصباني: المرض لا ينتظر تشكيل حكومة
- بالصور الصحة تقفل مطعم وسوبرماركت ومسلخ وتسحب منتجًا من الأسواق
- حاصباني يطلع لجنة "الصحة" على واقع القطاع الصحي
- حاصباني: لا صحة ان أدوية منتهية الصلاحية لشركة "اروان" تسربت الى الاسواق
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1601 تاريخ 28/8/2018
- الوقاية من داء الكلب ومكافحته
- حاصباني: طالبنا نقل اعتماد بقيمة 10 مليار ليرة لاستكمال مستشفى دير القمر ولم يجدول في مجلس الوزراء
- "الصحة" تطلب من "الطاقة والمياه" تحديد مناطق التلوث على البحر واتخاذ الإجراءات وفق القانون ٧٧/٢٠١٨
- "الصحة": لا حبوب "أرز" مسرطن في لبنان كما تدعي وسائل إعلام سورية
- انتهاء تنفيذ واستلام الهبة اليابانية التي تفوق 4 مليون دولار اميركي لـ 14 مستشفى حكومي
- الأسمر وموظفو المستشفيات الحكومية يشكرون حاصباني على سلسلة الرتب والرواتب
- "الصحة" لم تتبلغ من الجمارك عن مداهمة مستودع ادوية في الدامور
- "الصحة" تندد بالاعتداء على مستشفيي "القديس جاورجيوس- الروم" و"يونيفرسل" وتطالب القضاء باصدار الاحكام المشددة"
- "الصحة" تستدعي الشركة المستوردة لدواء الحمى المالطية للاستفسار عن حقيقة عدم توفره في الاسواق
- الاشتراك في القائمة البريدية الالكترونية
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1567 تاريخ 10/8/2018
- الاشتراك في القائمة البريدية الالكترونية
- اجراء مسح شامل للمستشفيات الحكومية بالتعاون بين وزارة الصحة العامة والتفتيش المركزي
- حاصباني يجمد تسويق مستحضر AB Slim
- وزارة الصحة كانت محاربة بسبب مواقف وزيرها فتم إقصاء بعض الملفات عن طاولة مجلس الوزراء
- ترصد الحوادث الكيمائية
- النظام التقليدي للابلاغ عن الامراض الانتقالية
- حاصباني أطلق الحملة الوطنية للكشف المبكر عن ضعف السمع لدى حديثي الولادة
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1378 تاريخ 17/7/2018
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1452 تاريخ 31/7/2018
- زيارة الوزير حاصباني لبكركي
- صدور قرار وزير رقم 1424 تاريخ 27/7/2018 يتعلق بالالتزام بتطبيق الباركود 2D Matrixعلى الأدوية
- الصحة": لا صحة لانقطاع حقن "الكزاز" من الاسواق اللبنانية"
- حاصباني أعلن عن نجاح أول عملية زرع رحم في لبنان والشرق الأوسط في مستشفى "بلفو"
- حاصباني مختتما زيارته الى نيويورك بلقاءات مع مسؤولين امميين وسفراء
- "الصحة" تستنكر الاعتداء على رئيس قسم الطوارئ في مستشفى "اوتيل ديو" وتطالب بتحرك النيابة العامة
- حاصباني عرض التقرير الاول للبنان عن التنمية المستدامة في الامم المتحدة
- التقریر الوطني عن وضع المخدرات في لبنان - ٢٠١٧
- حاصباني يلقي كلمة "الإسكوا" في الامم المتحدة وتأكيد اهمية الإدارة المستدامة للموارد الطبيعي
- لبنان من أكثر الدول التي حققت تقدّماً في مجال الرعاية الصحيّة في العالم
- المستحضرات الصيدلانية التي تمّ سحبها من الأسواق اللبنانية بناءً على قرار الوزير رقم 1/1376 تاريخ 16/7/2018
- "الصحة": السموم في حليب الرضاعة في لبنان ضمن المعدلات منظمة الصحة العالمية
- منشورات المرصد الوطني للمخدرات والإدمان
- حاصباني يترأس وفد لبناني رفيع المستوى الى المنتدى السياسي في الامم المتحدة
- جمعية ع سطوح بيروت عرضت كيفية توزيع مساعدات تيليتون #كرمال_كلنا_نعيد حاصباني: لمزيد من النشاطات لدعم المنظومة الصحية الإجتماعية
- حاصباني يبحث مع نقابة اصحاب المختبرات الطبية شؤون القطاع
- الحملة الوطنية للتوعية ضد المخدرات 2018
- وزير الصحة العامة بحث مع وفد من الشمال الآثار الصحية الناجمة عن إهمال معالجة التلوث
- إعلان عن بدء حملة تلقيح الحجاج للعام 2018
- حاصباني رعى مباراة لطلاب متفوقين: سأبقى رأس حربة في تشجيع الطاقات الشابة
- الصحة: لا انقطاع للادوية المستعصية والسرطانية وتسليمها مستمر في الكرنتينا
- دورة تدريبية على السجل اللبناني الجديد للتجارب السريرية
- حاصباني أطلق حملة "لبنان بلا مخدرات وبلا إدمان"
- حاصباني وعدوان وضعا حجر الاساس لمركز الدامور الصحي واكدا أهميته لتأمين المستلزمات الصحية للمنطقة
- المرصد الوطني للمخدرات والإدمان
- حاصباني في تدشين جناح متطور في مركز العلاج بالأشعة في مستشفى جبل لبنان
- عودة اثنى على مقاربة حاصباني غير المسيسة والعادلة والعلمية لتوزيع السقوف للمستشفيات
- حاصباني ترأس في السراي اجتماع" اللجنة الوطنية للتنمية المستدامة"
- حاصباني من رميش: نطالب بعودة النازحين السوريين وحل مشكلة المبعدين اللبنانيين وعودتهم من الاراضي المحتلة
- الجسر زار حاصباني: لرفع السقف المالي لمستشفيات طرابلس وتشغيل المسلخ وفقا للنظام الخاص به
- إنذار من "الصحة" للحضانة التي رفضت استقبال سوداني وتنسيق مع "الشؤون الاجتماعية" للتوعية ضد العنصرية
- حاصباني وخليل وقعا مرسوم سلفة خزينة بقيمة عشرة مليارات ل.ل. لمستشفى رفيق الحريري الجامعي
- حاصباني خلال إطلاق الاتحاد الأوروبي مشروعين للرعاية الصحية يشكلان خط دفاع اول للصحة العامة ولمنع انتشار الأوبئة
- الوزير حاصباني يحظى بدعم السينودس الماروني
- وزير الصحة يرد في مؤتمر صحافي على الإفتراء الذي تناول تسعير الأدوية في لبنان
- حاصباني: وزعت السقوف على المستشفيات وفق معادلة عادلة والمشكلة الاساس عدم دفع عقود المصالحة منذ العام 2000
- الصحة" تؤكد الاهتمام بمستشفيات طرابلس وزيادة اجمالي السقف المالي للعام 2018
- مرسوم سلسلة الرتب لموظفي المستشفيات الحكومية سيصدر في الايام المقبلة
- إمتحانات كفاءة لطلاب إجازة ممارسة مهنة فني مخبري مجاز
- يوم مفتوح في أوتيل ديو للتوعية على مضار التدخين
- مشاركة وزارة الصحة العامة في الدورة 71 لجمعية الصحة العالمية
- اللجنة الوطنية للأمراض الانتقالية في"الصحة": جميع التقارير والتحاليل تؤكد لا حالة وبائية في كفرعبيدا
- وزارة الصحة تتابع ميدانيا الوضع في كفرعبيدا وتؤكد الا وباء متفش
- مستشفى القديس جاورجيوس الجامعي افتتح مركز التصوير النووي الجديد
- حاصباني في تكريم الفقيد البروفسورخالد المهتار
- حاصباني أطلق برنامج تعاون مع أوتيل ديو دو فرانس في مجال العلاج الشعاعي
- حاصباني عرض مع عودة ملف جامعة القديس جاورجيوس وضرورة إقراره
- حاصباني افتتح المؤتمر الإقليمي عن الحد من الكسور الناتجة من هشاشة العظام
- حاصباني يرعى مؤتمرا عن الأمراض الجلدية ويشدد على الاخلاقيات
- جمعية الصحّة العالمية الحادية والسبعون 21-26 أيار في جنيف
- حاصباني يبلغ وفد عاملي المستشفيات الحكومية قرار مجلس الوزراء اقرار السلسلة لهم والوفد يعتذر عن الاساءات
- ورشة عمل صحية توعوية للصائمين في وزارة الصحة ونصائح طبية لمرضى السكري وارتفاع ضغط الدم
- حاصباني بعد لقائه عوده: الترخيص لجامعة القديس جاورجيوس خطوة كبرى وستكون صرحا وقيمة مضافة كبيرة للتعليم
- نصائح صحيّة للصائمين
- الحملة الوطنية للتوعية للوقاية من التلاسيميا 2018
- حاصباني ودبوسي وقعا مذكرة تفاهم بين وزارة الصحة وغرفة طرابلس
- حاصباني ممثلا عون في افتتاح مؤتمر نقابة الممرضات والممرضين
- عمار ممثلا حاصباني خلال إطلاق الخطة الوطنية للتوعية على سرطان القولون والكشف المبكر عنه
- لجنة المتمّمات الغذائية
- حاصباني افتتح ملتقى الصحة في دورته الثانية وعرض إنجازات وزارة "الصحة" في 500 يوم
- حملة توعية في وزارة الصحة للوقاية من التلاسيميا
- "الصحة" تحصد جائزة التمييز والبراعة في الرعاية الصحية الاولية لعام ٢٠١٨
- حاصباني رعى تدشين المنتج الوطني ذات التقنيات الحيوية في مصنع آروان جدرا: ذات جودة عالمية ويخفف الاعباء عن الوزارة والمريض
- "الصحة" تتابع حالات الجرب في صفوف الطلاب السوريين في مدرسة عبرا الرسمية
- ورشة عمل لـ"الصحة" بالتعاون مع الاتحاد الأوروبي لتعزيز الصناعات الدوائية الوطنية
- في الأسبوع العالمي للتحصين 2018 وزارة الصحة تؤكد: كلنا مسؤولون عن حماية أطفالنا باللقاح
- إعلان تلزيم المناقصة العامة لتأمين أدوية ومستحضرات بحكم الدواء لزوم وزارة الصحة العامة
- حاصباني يطالب مجلس الوزراء بإقرار آلية توزيع السقوف المالية على المستشفيات
- "الصحة" تحذّر من خطر الموت جراء الفطر والأعشاب البرية والأسماك السامة
- حاصباني خلال إطلاق مؤتمر الصيدلي ال7 في جامعة القديس يوسف: مهنة نبيلة ورسالة سامية تجسد قيما إنسانية واجتماعية راقية
- مشروع التأمين اللامركزي نحو التغطية الصحية الشاملة
- حلو ممثلا حاصباني في اليوم العالمي لمكافحة السل: نلتزم بوضع نهاية للوباء بحلول 2030
- الأمراض غير الإنتقالية
- حاصباني يطالب باقرار جداول السلسلة المتعلقة بموظفي المستشفيات الحكومية في مجلس الوزراء سريعاً
- حملات تلقيح وتوعية لوزارة الصحة لمكافحة الحصبة
- "الصحة" تحذر من تفشي مرض الحصبة في لبنان وتؤكد تأمين اللقاحات مجاناً
- طلب كميات اضافية من اللقاحات كخطوة احترازية. حاصباني: قمنا بالتعاون مع "اليونيسف" بالحملات اللازمة لمحاصرة وباء الحصبة
- مطلقا "السجل الوطني للهيموفيليا".حاصباني: ساعمل والجهة الضامنة لتحسين التقديمات العلاجية
- "الصحة" تحذر مجدداً من ارتفاع عدد المتعرضين لعضات كلاب ومن النقص الحاد العالمي للقاحات
- كلفة أدوية السرطان في لبنان بين عامي 2014-2016
- افتتاح "مرصد دعم السياسات الصحية": شراكة ما بين وزارة الصحة العامة ومنظمة الصحة العالمية والجامعة الأميريكية في بيروت الاثنين 16 نيسان 2018 (الدعوة خاصّة)
- يوم الصحة العالمي 2018
- وزير الصحة يطلق الدورة الثانية من ملتقى Future Health بمشاركة "ايدال" و "ليبان بوست"
- حاصباني: لا يمكن ان نسمح بتسجيل او استيراد مواد تشكل ضررا بصحة اللبنانيين
- وزارة الصحة العامة كرمت الدكتور مايكل وودمان
- اليوم العالمي لمكافحة السل 2018
- توقيع مذكرتي تفاهم بين "الصحة" و"الاميركية" و"اليسوعية" برعاية حاصباني
- لبنان يرشح رسميا د رنا الحجه لمنصب المدير الأقليمي لمكتب شرق المتوسط لمنظمه الصحه العالميه
- حاصباني تفقد التوائم الست ووالدتهم في مستشفى القديس جاورجيوس
- بودكاست عن الصحة النفسية في العالم
- فيلم وثائقي: "الصحة النفسية في لبنان: رؤية وانجازات"
- الحلقة 1 من سلسلة محاضرات "اسأل خبير السياسات" عبر الانترنت مع مدير البرنامج الوطني للصحة النفسية
- حاصباني أطلق العمل بالمجلس الصحي الأعلى
- الصحة" تنشر مؤشر الاسعار للادوية وتضمن تخفيض الاسعار
- صدور تعميم مدير عام رقم 22 تاريخ 2018/3/9 يتعلق بتنظيم الدراسات والأبحاث في مجال الصحة النفسية والدعم النفسي الاجتماعي
- مؤتمر صحافي لنائب رئيس مجلس الوزراء وزير الصحة غسان حاصباني بشأن ظاهرة الكلاب الشاردة وتهديدها سلامة وصحة الموطنين
- حفل دعما لأطفال مرضى السرطان في وزارة الصحة ومعرض صور و مشاركة "voice kids"
- تسليم مستشفى الحريري معدات طبية يابانية والسفير الياباني أكد استمرار الدعم
- حاصباني التقى وفد نقابة الصيادلة وتشديد على اهمية الاسراع في تطبيق سلة الاصلاحات
- "الصحة": تخفيض في اسعار الادوية يصل الى 70 في المئة وتصحيح في جعالة الصيادلة
- مكتب حاصباني: "المجلس الصحي الاعلى" ابصر النور منذ تشرين الاول وسعيد متأخر اربعة اشهر
- وزارة الصحة تتمنى على البلديات الاسراع بمعالجة ظاهرة الكلاب الشاردة بشكل طارئ
- حاصباني أطلق الحملة الوطنية للوقاية من أمراض القلب والشرايين: السبب الأول للوفيات في لبنان والوقاية بالرعاية الصحية الأولية
- السعار او داء الكلب / Rabies
- إطلاق الحملة الوطنية للتوعية على موت القلب المفاجىء لدى الشباب
- الحملة الوطنية للتلقيح 2017
- الحملة الوطنية لمواجهة مرض السكري 2017
- الحملة الوطنية للتوعية على التشوهات الخلقية الفموية في لبنان 2018
- وزير الصحة يناقش ووزير المال تطبيق السلسلة على موظفي المستشفيات الحكومية وتقدم على هذا الصعيد
- ممثلو موظفي المستشفيات الحكومية اجتمعوا مع مدير عام الصحّة د. وليد عمار ومسؤولين في وزارة الصحة
- تعليق اعتصام موظفي المستشفيات الحكومية بعد اجتماع إيجابي مع وزير الصحة. حاصباني: نعمل على وضع الاطر الصحيحة لتطبيق السلسلة
- بيان صحفي يتعلّق بالتطبيق الخليوي "بلّغ للصحّة"
- حاصباني: نواصل مساعينا لاستكمال تنفيذ مشروع انشاء مستشفى دير القمر الحكومي ولعدم زج "الصحة" بـ"البازارات الانتخابية"
- أطلق حاصباني البروتوكولات الطبية للأمراض السرطانية
- حاصباني في ورشة الفحوصات الجينية وصحة الإنسان :البلد من دون حكم القانون لا يمكن أن يستمر
- أطلق حاصباني واليونيسف الحملة الوطنية لدعم الرضاعة الطبيعية
- وزارة الصحة تتابع مساعيها لتسري مفاعيل سلسلة الرتب والرواتب على موظفي المستشفيات الحكومية
- حاصباني من دبي: الشراكة بين العام والخاص في قطاع الاستشفاء تفتح آفاقا جديدة للتطوير والمريض المستفيد الأكبر
- حاصباني يعرض أرقامًا صادمة ويدق ناقوس الخطر: لوقف حرق النفايات
- الحملة الوطنية لتشجيع الرضاعة الطبيعية 2018
- الدكتور وليد عمار ينال وسام التاج الملكي البلجيكي- L'Orient Le Jour
- مواد للتثقيف, والتعليم و التواصل
- بيان صادر ردا على خبر " هروب المجانين من مستشفى المجانين"
- صدور مؤشر جديد لأسعار الأدوية
- التكنولوجيا الطبية
- حاصباني: لبنان في المرتبة الاولى عربياً ونشجع الاستثمار في القطاع الصحي
- إجتماعات مكثفة في "الصحة" مع العاملين في المستشفيات الحكومية لوضع معادلة عادلة وعلمية
- "وزارة الصحة" تحذّر: لضرورة التقيد بالارشادات الوقائية لمكافحة داء الكلب
- حاصباني محاضرا في "دافوس": الاستقرار وبناء المؤسسات هي الضمانات الاساسية للاستثمار في اعادة الإعمار
- اجتماع لبحث مبادئ حوكمة مهنة الصيدلة في لبنان
- وزارة الصحة أطلقت ورشة عمل للتعريف بالمعايير الأوروبية لصناعة الأدوية بالتعاون مع الاتحاد الاوروبي
- صدور قرار رقم:1/161 تاريخ 2018/1/24 متعلق بتعليق استيراد وتسويق مستحضر طبي من الاسواق اللبنانية
- الإستراتيجية المشتركة بين الوزارات لمكافحة المخدرات والإدمان في لبنان 2016-2021
- اطلاق "البرنامج الوطني للكشف المبكر عند الولادة لأمراض نقص المناعة الأولي"
- صدور مؤشر جديد لأسعار الأدوية
- صدور قرار رقم:1/124 تاريخ 19/1/2018 متعلق بسحب حليب و مستحضرات تغذية للا طفال
- حاصباني في افتتاح مركز الهيئة الوطنية لوهب وزرع الاعضاء
- حاصباني: بين مزايدة بالانسانية ومزايدة بالشفافية سأبقى متمسكاً بالمعايير الانسانية والوطنية والقانونية في آن
- حاصباني: أنجزنا نظاما متكاملا للصحة لا يبقي أي مواطن خارج التغطية الشاملة
- صدور قرارين رقم:1/107 ورقم 110/1 تاريخ 2018/1/16 متعلقين بسحب مستحضرات طبيّة من الاسواق اللبنانية
- المبيدات الزراعية مدار بحث بين حاصباني وزعيتر في وزارة الصحة وإجراءات فورية
- ورشة عمل في "الصحة" للتفتيش الصيدلي حول "تنظيم تسويق منتجات تغذية الرضيع"
- "G-Vital Data Observatory “VDO” previously known as “MNMNS
- صدور مذكرة وزير رقم 4 تاريخ 11/1/2018 تتعلّق بتنفيذ مذكرة التفاهم الموقّعة مع إدارة الجمارك اللبنانية
- أطلق حاصباني الحملة الوطنية للتوعية على التشوهات الخلقية الفموية
- تكريم الدكتور غسان عيسى
- صدور قرار رقم:1/73 تاريخ 2018/1/10 متعلق بمنع استيراد و تداول مستحضر بحكم الدواء غير مسجل وسـحبه من الاسواق اللبنانية
- حاصباني من جبيل: المنطقة عانت نقصا كبيرا في الخدمات الصحية ونعمل اليوم جاهدين لتعزيز مراكزها الرعاية
- صدور مؤشر جديد لأسعار الأدوية رقم 18/2/35 تاريخ 9/1/2018
- صدور مؤشر جديد لأسعار الأدوية رقم 18/2/35 تاريخ 9/1/2018
- حاصباني: المطلوب الشراكة لا المحاصصة وجلب الصراعات الخارجية الى الساحة اللبنانية أمر مرفوض
- حاصباني: نقص بعض الادوية في آخر العام 2017 حُلّ مع فتح موازنة 2018 وموازنة الأدوية تحتاج إلى إعادة نظر جذرية للإرتفاع المضطرد في الطلب
- اجتماع تشاوري حول تقليل استهلاك ملح الطعام في لبنان
- صدور قرارين رقم:1/11 تاريخ 2/1/2018 و 1/22 تاريخ 3/1/2018 متعلقين بسحب ومنع تداول طبختين لمستحضر طبي و منع تداول حليب ومستحضرات تغذية الأطفال من الأسواق اللبنانية
- حاصباني: بناء الدولة القوية يرتكز على تطبيق قانون المحاسبة العامة
- وزارة الصحة عممت على المستشفيات بعدم رفض اي حالة طارئة وذكرت بالخط الساخن 1214
- عمار في العشاء السنوي لنقابة أصحاب المختبرات : وزارة الصحة جادة في تقديم الخدمة الممتازة للمرضى
- حاصباني: لبنان نبع للفكر والادمغة ونتمنى ان تصب فيه ولا تتركه
- حاصباني يسحب حليب اطفال شركة لاكتاليس Lactalis الفرنسية من الاسواق اللبنانية
- صدور دليل أصول التخزين والتوزيع الجيد للمتممات الغذائيّة والمنتوجات الطبيعية في لبنان
- كتاب من وزارة الصحة الى المستشفيات للطلب من شركات الامن التعاطي وفق اللياقات والاداب العامة
- شارك في مؤتمر وزراء الصحة في منظمة التعاون الإسلامي في جدة
- إعلان عن مباشرة تطبيق الباركود الثنائي الأبعاد على المستحضرات الصيدلانية 2D Data Matrix
- صدور مؤشر جديد لأسعار الأدوية رقم 17/2/47162 تاريخ 11/12/2017
- تعاون بين الصحة والتجمع النسائي الديموقراطي للتوعية من مخاطر تزويج الطفلات
- إقفال عيادة الدكتور داني طنوس في الدورة
- إقفال عيادة الدكتور داني طنوس في الدورة
- إقفال عيادة الدكتور داني طنوس في الدورة
- إقفال عيادة الدكتور داني طنوس في الدورة
- حاصباني إطلع على حيثيات وفاة حويلا في المستشفى اللبناني - الكندي: "الحكم للقضاء وعلينا الحفاظ على الانتظام العام"
- حاصباني: "لا تساهل مع أي موظف يثبت فساده"
- وزارة الصحة عن ملف مشلب: حاصباني طلب من النيابة العامة اجراء التحقيقات اللازمة وتحديد المسؤوليات ليبنى على الشيء مقتضاه
- حض القضاء على الاسراع في البت بالملفات واعلن عن إجراءات إضافية لتنظيم عمل المراكز الاستشفائية المتخصصة. حاصباني تناول قضية الصيدلانية وأكد أن وزارة الصحة رأس حربة في الحفاظ على سلامة المواطن
- بيان صحفي حول حالات التسمم في الشمال ووفاة طفل
- حاصباني: اخذنا خطوات عدة لضبط الفاتورة الاستشفائية وطالبنا بتمويل اضافية لتغطية الادوية المزمنة
- D-Epidemiology
- Acknowledgments
- B-Population Data and Vital Statistics
- I-National Health Accounts
- E-Vaccination and Campaigns
- C-MOPH Services Utilization Data
- A-Summary Tables
- Table of contents
- Preface
- H-Medication for Chronic Illnesses Program: the YMCA Records
- صدور قرار رقم:1/2314 تاريخ 2017/12/1 متعلق بسحب ومنع تداول حليب للألطفال من الاسواق اللبنانية
- صدور قرار رقم:1/2312 تاريخ 2017/12/1 متعلق بمنع تداول طبخة مزورة لمستحضر طبي من الاسواق اللبنانية
- حاصباني جال في جبة بشري: نؤمن بالشفافية ونعمل لتحسين أداء المؤسسات وتعزيز دور المستشفيات الحكومية والخاصة
- إجتماع تنسيقي بين وزارتي الصحة اللبنانية والفرنسية
- صدور مذكرة رقم 133 تتعلق بتعديل المذكرة رقم 13 والمتعلقة بتطبيق الشباك الموحد للمعاملات One Stop Shop
- صدور مؤشر جديد لأسعار الأدوية رقم 17/2/45324 تاريخ 29/11/2017
- حاصباني في استقبال فؤاد مقصود في المطار: لبنان مصدر أساسي للابداع
- حاصباني: لوضع سياسة تمنع إعطاء المضادات الحيوية دون وصفة طبية
- حاصباني يواصل زيارته جبيل: القطاع الصحي بألف خير رغم الإمكانات المتواضعة
- المعدات واللوازم الطبية
- حاصباني في جبيل: المرحلة دقيقة ولبنان على مفترق والتماسك أساسي لطالما ركزنا على سيادة الدولة واستقلالها وسنستمر في العمل بهذا الاتجاه
- رسائل إلى المحرر - مجلة لانسيت- حول الازمة السورية و اصلاح نظام الصحة النفسية في لبنان
- حاصباني التقى في موسكو مبعوث بوتين الى الشرق الاوسط ومجلس الجمعية الامبراطورية الارثوذكسية
- تقييم خدمات الصحة النفسية والدعم النفسي الاجتماعي للاجئين السوريين في لبنان.
- تقرير ال-WHO-AIMS عن نظام الصحة النفسية في لبنان ٢٠١٥
- حاصباني: نأمل أن نشهد بداية لنهاية أزمة النفايات بدل الحلول الموقتة والجزئية
- مبادَرَة iBloodlink تكرِّم وزیر الصحَّة. حاصباني: الوزارَة تَدعَم ثقافَة التبرَّع بالدم
- حاصباني بعد لقائه المطران هيلاريون في روسيا: دعم الكنيسة للاستقرار الاجتماعي مهم والحياد ضروري للبنان
- تجربة المنطقة الخاصة
- في اليوم العالمي للسكري اضاءة مبنى وزارة الصحة بالازرق برعاية حاصباني
- حملة إجراء فحوص مجانية في مبنى وزارة الصحة في اليوم العالمي للسكري حاصباني: التوعية على المرض مهمة جدا للسيطرة على مضاعفاته
- الدكتور جوزيف الحلو يتسلّم جائزة تكريمية
- حاصباني أطلق الحملة الوطنية لمواجهة مرض السكري
- حاصباني: أطلق الحملة الصحية للكشف المبكر عن سرطان البروستات
- صدور قرار رقم:1/2155 تاريخ 2017/11/9 متعلق بسحب ومنع تداول مستحضرات طبية من الاسواق اللبنانية
- افتتح المؤتمر السنوي السادس للعقول الحرة
- حاصباني جال على عدد من المرافق الصحية في الرياض
- حاصباني في الرياض تلبية لدعوة نظيره الربيعة
- asd
- حاصباني بعد منحه “قلادة الجدارة”: الكشاف نظيف الفكر والقول والعمل
- الأنظمة و القوانين
- وزيرا الصحة والشؤون الاجتماعية يطلقان الخطة المشتركة بين الوزارتين
- حاصباني دشن المركز الجديد لنقابة أطباء الأسنان في طرابلس: نعول على مهنيتكم العالية لنستمر في تقديم أفضل الخدمات الصحية
- حاصباني زار غرفة طرابلس: بوجود قانون الشراكة بين القطاعين العام والخاص أصبحت الفرص أكثر تحققا
- مستشفى طرابلس تسلم هبة من السفارة السعودية حاصباني: لبناء مجتمع واقتصاد متين ووطن سليم يبدأ بصحة سليمة
- عربيد ممثلا حاصباني في مؤتمر الهندسة الطبية والاكلينكية: لوضع ضوابط وشروط واضحة للاستثمار في مجالات الصحة
- المكتب الاعلامي لحاصباني: حريصون على تطبيق القوانين ونأسف لإستغلال بعضهم تمويل يَصْب في خدمة صحة المواطن لخلق توترات سياسية
- إعلام
- حاصباني: الفحوصات شملت ستمئة سيدة حتى الآن والسعي لتكثيف الحملة في الأشهر المقبلة للكشف المبكر عن المرض
- حاصباني خلال إطلاق مشروع تطوير المركز الصحي في دير الأحمر: نسعى لتسخير التكنولوجيا في خدمة الاستشفاء
- توجيهات جديدة لتحسين التصوير الشعاعي للثدي في المستشفيات الحكومية ("L'Orient Le Jour")
- إستراتيجية "الصحة 2025" ستضع المريض في صميم أهدافه ("L'Orient Le Jour")
- حاصباني: جهود الوزارة وعمل الـ TPA أدّيا الى خفض تجاوز السقف المالي في المستشفيات الخاصة 53%
- حاصباني أوعز الى المستشفيات لاستقبال مصابي زقاق البلاط
- مشاركة وزارة الصحة العامة في المنتدى العالمي الخامس عشر "Global Forum for Temperature Controlled Life Science Supply Chains"
- حاصباني ممثلا رئيس الجمهورية: نعمل على تعزيز قدرات القطاع العام الاستشفائي وحققنا تحسنا كبيرا
- صدور مؤشر جديد لأسعار الأدوية رقم 17/2/38570 تاريخ 2017/10/16
- إطلاق الحملة الوطنية للتوعية ضد سرطان الثدي 2017 برعاية وحضور اللبنانية الاولى
- وضع استراتيجية مشتركة بين الوزارات لمكافحة المخدرات و الادمان في لبنان: العملية والمحتوى والدروس المستفادة
- حاصباني افتتح قسم الرعاية الصحية للطوارئ في المطار: في خدمة المسافرين والزائرين 24 ساعة متواصلة
- لبنان يشكل رقماً قياسياً لأكبر شارة توعية من نوعها في العالم بإشراف الأكاديمية العالمية للأرقام
- صدور قرار رقم:1/1877 تاريخ 2017/10/9 متعلق بسحب أرقام معينة من مستلزم طبي من الأسواق اللبنانية ومنع تداولها
- حاصباني امام جمعية "بيروت ماراتون": فلنركض جميعا ضد المرض
- صدور مؤشر جديد لأسعار الأدوية رقم 17/2/36964 تاريخ 5/10/2017
- لبنان: إصلاح نظام الصحة النفسية والأزمة السورية
- تقييمات
- حاصباني يوجه إنذارات لثلاث مستشفيات ويحيل ملفات الى النيابة العامة ونقابات المستشفيات والاطباء والممرضين والممرضات
- برنامج تشخيص وعلاج سوء التغذية الحاد
- النشرة الإحصائية 2006
- النشرة الإحصائية 2007
- النشرة الإحصائية 2008
- النشرة الإحصائية 2009
- النشرة الإحصائية 2010
- النشرة الإحصائية 2011
- النشرة الإحصائية 2012
- النشرة الإحصائية 2013
- النشرة الإحصائية 2014
- وزارة الصحة توضح ما يشاع عن انتشار "حبة حلب" في عكار
- وزارة الصحة تسعى لتسجيل رقم قياسي لأكبر شارة للتوعية ضد سرطان الثدي في العالم
- الحملة الوطنية للتوعية ضد سرطان الثدي 2017
- حاصباني: القطاع الصحي سيكون في قلب الثورة الصناعية
- النشرة الإحصائية 2015
- حاصباني: “جلسات المناطق” ستنطلق.. أكبر عملية تنظيم في تاريخ لبنان
- المنشورات
- برنامج دمج خدمات الأمراض غير الإنتقالية ضمن الرعاية الصحية الأولية
- إنجازات البرنامج
- اجتماع لجنة اعتماد اللجان الاخلاقية للتجارب السريرية
- حاصباني أعلن نموذجاً للتغطية الصحية الشاملة: يستفيد منه اللبنانيون خصوصاً من ليس لديه غطاء صحي آخر
- حاصباني جال في بلدات جزينية: لحوار مفتوح بين الحكومة ومسؤولي المناطق بغض النظر عن الانتماءات والتوجهات
- حاصباني بحث مع أغابوفا التحديات التي يعيشها لبنان والمنطقة وملف النزوح السوري
- اللبنانية الاولى وضعت ووزير الصحة اللمسات الاخيرة على اطلاق الحملة الوطنية للتوعية ضد سرطان الثدي
- حاصباني رعى المنتدى الثالث للابحاث في الامراض السرطانية في جامعة القديس يوسف
- حاصباني يبحث مع سفير قطر تعزيز التعاون في القطاعين الصحي والدوائي
- زيارة مفاجئة لحاصباني الى مستشفى مرجعيون الحكومي
- حاصباني من مرجعبون: هذه المنطقة من صميم تاريخ لبنان ويجب ألا تبقى بعيدة من أنظار الدولة... لذا نحن هنا
- تحويل المحنة إلى فرصة: الأزمة السورية وإصلاح الصحة النفسية في لبنان
- مسح الأنشطة في مجال الصحة النفسية والدعم النفسي الإجتماعي في لبنان
- حاصباني من روسيا: مصلحة لبنان تقضي تحييده عن التجاذبات وبناء جسور اقتصادية
- F-Diseases’ Surveillance Data
- D-Epidemiology
- H-Medication for Chronic Illnesses Program: the YMCA Records
- Acknowledgments
- I-National Health Accounts
- (G-Maternal Neonatal Mortality Notification System (MNMNS
- E-Vaccination and Campaigns
- C-MOPH Services Utilization Data
- المقالات العلمية
- B-Population Data
- ملخصات السياسات العامة
- A-Summary Tables
- Table of contents
- Minister's Foreword
- تقارير
- Table of contents
- عمليات مسح الخدمات
- عمليات مسح الخدمات
- صدور قرار رقم:1/1685 تاريخ 2017/9/7 متعلق بمنع مستحضر طبي من الأسواق اللبنانية
- التحالفات لا تلغي القناعات وتبيح تخطي القانون... حاصباني: نجاح أو فشل العهد يرتبط باجراء الانتخابات أو عدمه
- وزارة الصحة توجه انذارات الى 13 مستشفى لتشغيلها غير لبنانيين
- صدور مؤشر جديد لأسعار الأدوية رقم 17/2/32840 تاريخ 31/8/2017
- الترصد الوبائي
- البرنامج الوطني للصحة النفسية
- حاصباني أعلن نتائج اجتماعات لجنة تنسيق الخدمات في المحافظات: بدء جلسات مجلس الوزراء في المحافظات في 28 أيلول
- حاصباني أعلن عن انعقاد ملتقى بيروت للصناعات الصحية في آذار: لتنفيذ توصيات الدورة الاولى لنضع لبنان على خارطة الصحة في الشرق الاوسط
- وزارة الصحة تابعت موضوع التسمم الجماعي خلال عرس في البقاع واغلاق ملحمتين احترازيا
- حاصباني تفقد مركز الرعاية الصحية في برقا: بناء الدولة لا يمكن أن يحصل والفساد مستشر فيها ونفق بشري دير الأحمر على طاولة مجلس الوزراء قريبا
- إطلاق السجل الصحي الجديد
- بحث الوزير أبو فاعور أزمة الأونروا مع وفد فلسطيني
- مؤتمر صحفي للوزير ابو فاعور مع رئيسة بعثة الإتحاد الأوروبي
- وزارة الصحّة تطلق المعايير التوجيهية الجديدة الخاصة بالصورة الشعاعية للثدي
- حاصباني للوطنية من دبي:" نسعى الى تحقيق الحكومة الرقمية والمجتمع الرقمي والصحة ستطلق قريبا الشباك الموحد للخدمات"
- حاصباني لمدير هيئة الصحة في الامارات:"لتعزيز التعاون وتبادل الخبرات الصحية بين البلدين"
- تدشين المبنى الجديد لمستشفى الجعيتاوي برعاية البطريرك الراعي
- معايير الاعتماد لأقسام الطب النفسي للمرضى الداخليين في المستشفيات
- حاصباني اختتم جولته في زحلة بزيارة المركز الطبي لآل ياسين في تعنايل
- حاصباني في تخريج طلاب الحكمة هاي سكول: كونوا مستعدين للمستقبل وتحلوا بالثقة وكافحوا لقضية تؤمنون بها
- حاصباني في اطلاق المعهد العالي للصحة في اليسوعية: ما زلنا بعيدين عن تحقيق العدالة الصحية
- إستقبل وفدا من موظفي مستشفى البوار حاصباني: حرصًا على استمرارية المرفق العام وقعت على جداول الرواتب
- حاصباني زار رأس بعلبك والقاع: الجيش ليس بحاجة للتنسيق مع أحد واستطاع وحده تحقيق إنجازات نوعية
- حاصباني تفقد مستشفى المحبة في دير الأحمر: منطقة البقاع الشمالي من أولويات الدولة
- استقبال حاشد لحاصباني في دير الاحمر
- حاصباني افتتح مركز توزيع الدواء في مستشفى بعلبك: بابنا مفتوح للجميع المقداد: لاستحداث مركز تأهيل للمدمنين على المخدرات لتخليص شبابنا من هذه الآفة
- حاصباني زار بعلبك: يدا بيد لتلبية الحاجة ضمن الامكانات المتوفرة. زعيتر: سنبحث في احتياجات المنطقة في جلسة مجلس الوزراء التي ستعقد في بعلبك
- المؤتمر السنوي الخامس للجمعية اللبنانية للجودة والسلامة الصحية
- صدور مؤشر جديد لأسعار الأدوية رقم 17/2/30899 تاريخ 22/8/2017
- مشاركة وزارة الصحة العامة في المنتدى العالمي الخامس عشر "Global Forum for Temperature Controlled Life Science Supply Chains"
- صدور قرار رقم:1/1562 تاريخ 2017/8/18 متعلق بسحب ومنع طبخات بسبب عدم ذكر القيود المفروضة على الغلاف
- حاصباني تفقد التلقيح في نقطة المصنع الحدودية: في جعبتنا خط دفاع صحي أساسي
- سلم تقارير مسح كندي لمراكز رعاية صحية أولية. حاصباني: لن نوفر جهدا لدعم مراكز الرعاية الأولية كمدخل لتأمين الرعاية الشاملة
- حاصباني: الادمان يدمر الانسان والاوطان وسنعمل على تعزيز دعم المستشفيات الحكومية
- حاصباني زار عوده: للنهوض بالمؤسسات التربوية التابعة للدولة
- حاصباني: لبنان اليوم محصن جدا بوجه انتشار الاوبئة
- حاصباني اطلع من رئيس اتحاد المستشفيات العربية على التحضيرات للملتقى الصحي الاقتصادي العربي في 7 تموز
- بعد نجاح اول عملية زرع قلب لطفل في لبنان. حاصباني يتفقد المريض: لو لم يكن هناك طفل واهب لما استطاعتنا انقاذ طفل آخر
- حاصباني في ورشة الاستراتيجية الاستشفائية: نعمل لاعادة تأهيل أقسام الطوارئ وتجهيزها وتوفير التدريب وانشاء خلية للطوارئ
- حاصباني تحضيرا لملتقى بيروت الدولي للصناعة الصحية: نعمل لتغطية 1,8 مليون لبناني من دون تخطي الهيئات الضامنة
- حاصباني في احتفال جمعية حياة حرة بلا تدخين: التدخين انتحار وموت بطيء للمدخن ومن حوله ووسيلة مدمرة
- تطوير الإختصاصات الطبية والصحة العامة وامتحانات الكولوكيوم في لبنان
- إجتماع للجنة تطبيق مشروع باركود الأدوية والوصفة الطبية الموحدة
- الجمعية العالمية للجهاز الحركي I.M.S.احتفلت بذكرى تأسيسها برعاية عون .حاصباني:أولوياتي دعم المؤتمرات الطبية واخلاقية المهنة
- فريق من وزارة الصحة في وادي خالد: لا "حبة حلب" بل امراض جلدية جراء قلة النظافة
- حاصباني يستقبل وفدا من الجمعيات الارثوذكسية
- صدور مؤشر جديد لأسعار الأدوية رقم 17/2/28755 تاريخ 2/8/2017
- إفتتاح قسم الخدمات التشخيصية في مستشفى جمعية المقاصد الخيرية الاسلامية
- هبة سعودية لجمعية "المقاصد" الخيرية برعاية حاصباني
- صدور مؤشر جديد لأسعار الأدوية رقم 17/2/26706 تاريخ 28/7/2017
- حاصباني اختتم جولته في البقاع الغربي بمستشفى راشيا: واقع النزوح دفعنا الى وضع استراتيجية للبنان وللصحة فيه
- إحالة مدير مستشفى خربة قنافار الحكومي إلى النيابة العامة بسبب ارتكابه مخالفات طبية قد تشكل جرما وتشكيل لجنة جديدة لإدارة المستشفى
- حاصباني زار عميق وخربة قنافار ومشغرة: منطقة البقاع الغربي في صميم سياسات الحكومة ولا بد من دعمها لابقاء الناس في ارضهم
- صدور قرارين رقم:1/1305 و رقم: 1/1306 تاريخ 2017/7/15 متعلقين بسحب ومنع تداول مستحضرات طبية من الاسواق اللبنانية
- حاصباني بدأ جولته البقاعية بزيارة الأزهر: سأستمع إلى هموم الناس والمؤسسات على الأرض
- صدور اللائحة 110 للعینات المطابقة وغیر المطابقة المتخذة من المؤسسات الغذائیة
- حاصباني تسلم عينة من المساعدة السعودية للقطاع الصحي وافتتح وحدة غسيل الكلى في مستشفى الحريري: استمرار الدعم يعزز القدرات الإجتماعية والإنسانية
- نبذة عن البرنامج
- حاصباني أطلق إستراتيجية 2025 في ملتقى بيروت للصناعة الصحية: نحو نقلة نوعية للقطاع الصحي في لبنان
- إطلاق رحلة مايكل حداد إلى القطب الشمالي لرفع الوعي حيال المشاكل المناخية
- حاصباني عرض تفاصيل استراتيجية القطاع الصحي "صحة 2025": "تحقق نقلة نوعية بتأمين التغطية الصحية الشاملة والمحافظة على كرامة المواطن"
- في حضور أكثر من 500 مشارك نائب رئيس مجلس الوزراء وزير الصحة العامة يفتتح ملتقى بيروت الدولي للصناعة الصحية ويطلق التغطية الصحية الشاملة لكل مواطن حاصباني: لبنان يمتلك القدرات الكافية لجذب الاستثمارات للقطاع الصحي
- حزمة بقيمة 150 مليون دولار لتعزيز خدمات الرعاية الصحية في لبنان تبصر النور
- حاصباني وضع ونظيره المصري النسخة النهائية لاتفاقية تعاون في اطار الصحة والدواء
- ترصد اسباب الوفيات في المستشقيات
- حاصباني يرعى "ملتقى بيروت الدولي للصناعة الصحية" الاثنين ويطلق استراتيجية القطاع الصحي في لبنان
- تسلم من انطوانيت شاهين كتابها "جرمي البراءة". حاصباني: إن كان للباطل جولة فللحق الف جولة
- مثل رئيس الجمهورية في الملتقى الصحي الاقتصادي لاتحاد المستشفيات العربية. حاصباني: نعمل على تبني سياسات تلبي حاجة المواطنين وتضبط الإنفاق الصحي
- نقيب الأطباء تسلم التقرير الأولي المتعلق بوفاة قصاب وأبلغه إلى حاصباني
- صدور مؤشر جديد لأسعار الأدوية رقم 17/2/24320 تاريخ 6/7/2017
- مساعدات عينية سعودية لمراكز الرعاية الصحية الاولية والمستشفيات الحكومية وإنشاء مركز صحي في بيروت. حاصباني: خطوة تترجم العلاقات المميزة مع السعودية وحرصها على الوقوف دوماً الى جانب لبنان
- حاصباني يحيل مجلس إدارة مستشفى البوار الحكومي الى هيئة التفتيش المركزي
- حاصباني يصدر قرارا يقضي باستمرار مجلس إدارة مستشفى البوار لحين تشكيل مجلس إدارة جديد من قبل مجلس الوزراء
- بيان اعلامي بتاريخ 19/06/2017 يتعلق بتشخيص إصابة بفيروس الكورونا المستجد MERS Coronavirus
- بيان صحفي صادر عن المكتب الإعلامي لوزير الصحة حول قضية الإعتداء على مستشفى بحنس
- حاصباني رعى إطلاق تطبيق iBloodlink: خطة وطنية للتبرع وأبواب الوزارة مفتوحة أمام المبدعين
- حاصباني زار فرنجية: منفتحون على التعاون لما فيه خير البلد
- حاصباني مكرما من معوض في إهدن: مشاركتنا في هذا العهد إيمان ببناء المؤسسات من داخلها لا على هامشها
- الأمراض المنقولة بواسطة النواقل
- أكد دعم المستشفيات الحكومية من خلال الإستثمار في بناها التحتية حاصباني في حفل تسلم هبة من الوكالة الإيطالية لمستشفى الحريري: نعتز بهذا الصرح الإنساني الذي يخدم جميع القاطنين على الأراضي اللبنانية
- حزمة بقيمة 150 مليون دولار لتعزيز خدمات الرعاية الصحية في لبنان تبصر النور
- حزمة بقيمة 150 مليون دولار لتعزيز خدمات الرعاية الصحية في لبنان تبصر النور
- معايير توظيف العاملين في مجال الصحة النفسية في لبنان
- المبادئ التوجيهية والمعايير
- ما يجب أن يعرفه الآباء عن أولادهم
- مشاركة وزارة الصحة العامة في الدورة 70 لجمعية الصحة العالمية
- وضع حجر الأساس لمشروع توسعة مستشفى دار الشفاء في أبي سمراء
- حاصباني يشجّع على وهب الاعضاء ويحّذر في آن من مخاطر التداول بإسم الواهب والموهوب
- "الصحة" تقفل "مركز العيادات التخصصية" في بحنين وتضبط 600 صنف دواء سوري مهرب
- حاصباني: وضعنا آلية علمية للسقوف المالية للمستشفيات وبعضهم يريدها صناديق إنتخابية
- حاصباني: لنبقِ القطاع الصحي والسقوف المالية بعيداً عن المزايدات الرخيصة والتسييس
- حاصباني اختتم اجتماعات تنسيق الخدمات: سنضع جداول بالمشاريع الكبرى والأساسية
- صدور مؤشر جديد لأسعار الأدوية رقم 17/2/20709 تاريخ 16/6/2017
- اجراء امتحانات الكفاءة لطلاب إجازة ممارسة مهنة فني مخبري مجاز
- حاصباني: ثمة محاولة لتصويب مسار الرأسمالية فتصبح نظاماً اقتصادياً حراً مع مسؤولية اجتماعية
- وزارة الصحة تقفل عيادة في منزل طبيبين غير لبنانيين في الشويفات كما تحيل صيدليين الى التفتيش
- حاصباني يتابع قضية وفاة فرح قصاب ويصدر قرارين وكتابين للنيابة العامة ونقابة الاطباء
- نتائج تصنيف المستشفيات 2014
- حاصباني أصدر قراراً بتنظيم العمليات الجراحية في المستشفيات المتخصصة وذكّر مراكز التجميل بالمهلة القانونية المعطاة حتى آب لتسوية أوضاعها
- وزارة الصحة تقفل بالشمع الأحمر مركز لأخصائية تغذية سورية في الحمرا
- وزارة الصحة تحقق بوفاة شابة نقلت الى مستشفى "سيدة لبنان" من مستشفى تجميل
- من اجل صحتك... امتنع عن التدخين الآن!
- كتاب للدكتور وليد عمار حول الصحة تتخطى السياسة-2009
- أعلن عن تقديم اليابان تجهيزات طبية لمستشفيات حكومية حاصباني: نعمل على تطوير أداء هذه المستشفيات وبناها التحتية
- حاصباني اختتم جولته الجنوبية بزيارة جمعية مدرار ومستشفى نبيه بري في النبطية: نفتخر بقدرات قطاعنا الصحي العام لبنانيا وعربيا
- حاصباني أمضى نهارا صيداويا وزار برفقة السنيورة وبهية الحريري المستشفيين الحكومي والتركي: نقترب من حلول عملية لقانون الانتخاب
- صدور مؤشر جديد لأسعار الأدوية رقم 17/2/18843 تاريخ 24/5/2017
- عاد إلى مقاعد مدرسته وشدد على أهمية الإقدام بثقة وشجاعة حاصباني محاورًا التلامذة في مدرسة "البشارة" الأرثوذكسية "لا تخافوا من الفشل فهو سر النجاح"
- مكتب وزير الصحة: حذار التداول إعلامياً بحالات مرضية من دون التدقيق بصحة المعلومات
- صدور اللائحة 109 للعینات المطابقة وغیر المطابقة المتخذة من المؤسسات الغذائیة
- شارك في المنتدى الاقتصادي العالمي في البحر الميت حاصباني: الانسب هو نموذج الحكم المبني على الحرية الاقتصادية المتلازمة مع المسؤولية الاجتماعية
- وفد كندي من "المؤسسة الدولية للإعتماد" يجول على مراكز الرعاية الصحية الأولية في لبنان
- حافظ على صحتك هذا الصيف
- منتدى الصناعات الصحية 2017
- معلناً عن عقد "ملتقى بيروت الدولي الاول للصناعة الصحية" في تموز حاصباني: سيعزز موقع لبنان كوجهة للسياحة الاستشفائية ويشجع الاستثمار في هذا القطاع
- حاصباني: سنطلق تطبيقاً جديداً يسهل دخول المواطنين إلى المستشفى
- حاصباني تفقد مصانع أدوية في جدرا والشويفات والجمهور: أثبتت نجاحها ونسعى لتسجيل الدواء اللبناني في الأسواق الخارجية
- صدور مؤشر جديد لأسعار الأدوية رقم 17/2/16754 تاريخ 16/5/2017
- مشاركا في فعاليات الاسبوع العربي للتنمية المستدامة في القاهرة حاصباني: التغطية الصحية الشاملة عنصر حاسم في تحقيق التنمية المستدامة والحد من الفقر
- البخاري يقدم درع وزارة الخارجية السعودية لحاصباني
- أطلق المشروع الوطني لبناء القدرات التمريضية ومارس مهنة التمريض لساعة
- حاصباني بحث ونظيره المصري إعلان نوايا للتعاون بشأن الدواء بين مصر ولبنان
- صدور قرار رقم:1/787 تاريخ 2017/5/13 متعلق بسحب ومنع تداول طبخة مستحضر طبي من الاسواق اللبنانية
- صدور قرار رقم:1/733 تاريخ 2017/5/4 متعلق بسحب ومنع تداول مستحضرات طبية من الاسواق اللبنانية
- إفتتح منتدى السياحة العلاجية بحضور وزير السياحة.حاصباني لتصحيح النظرة الخاطئة عن القطاع الإستشفائي وتأكيد جودة الخدمات
- حاصباني ترأس ورشة عمل لتعزيز الشراكة بين وزارة الصحة والإعلام والتعريف بأهمية مراكز الرعاية الصحية الأولية
- حاصباني في غداء منسقية القوات في زحلة: السلاح المتفلت لا يقتل فقط المواطنين بل صورة لبنان
- حاصباني التقى كتلة نواب زحلة: حرصاء على تماسك مجلس الوزراء وما حصل في ملف الكهرباء لا علاقة له بالسياسة نعمل لاستراتيجية صحية شاملة
- صدور اللائحة 108 للعینات المطابقة وغیر المطابقة المتخذة من المؤسسات الغذائیة
- حاصباني ترأس لجنة التنسيق بين الهيئات الضامنة العامة للمرة الأولى منذ عشر سنوات
- صدور قرار رقم:1/690 تاريخ 2017/5/2 متعلق بسحب ومنع تداول مستحضرات طبية
- صدور تعميم مدير عام رقم 34 تاريخ 4 أيار 2017 يتعلّق بضرورة الإلتزام بميثاق المعايير الأخلاقية لترويج الأدوية في لبنان
- صدور معايير لعلاج مرضى الوزارة بهرمون Erythropoietin
- الأمراض غير الإنتقالية- خطة الوقاية والمكافحة، لبنان 2016-2020
- حاصباني زار الحريري في السراي متابعاً ملف الكهرباء: لدينا بدائل يمكن إدراجها في دفتر الشروط
- حاصباني يواصل لقاءاته في البنك الدولي وينجح بتأمين تمويل بقيمة 150 مليون دولار للقطاع الصحي اللبناني
- جولة هي الاولى لوزير صحة لبناني على مصانع الادوية. حاصباني: نحن ضامنون لجودة الدواء اللبناني
- حاصباني يبدأ جولته على مصانع الدواء: نعمل لرفع مستوى الصناعة وأدائها للوصول الى الأسواق العالمية
- محاضرة د. فاديا الياس في NIH/NCI – واشنطن USA
- حاصباني: سجلوا ابناءكم وحافظوا على جنسيتكم فلبنان بحاجة لطاقاتكم
- حاصباني من واشنطن: هناك دينامية جديدة لدى الادارة الاميركية ولمست إيجابية كبيرة اتجاه لبنان
- حاصباني يبدأ إجتماعاته في البنك الدولي في واشنطن
- إصدار جديد لدليل الممارسات المخبرية الجيدة لمختبرات مراقبة الجودة الدوائية في لبنان (GLP)
- فريق وزارة الصحة ينهي تحقيقاته بوفاة سوري وإصابة قريبيه بعوارض صحية
- المركز الاعلامي
- وزير الصحة قام بجولة على مراكز الرعاية الصحية الأولية في بيروت
- الحملة الوطنية للصحة النفسية ٢٠١٧
- جولة لوزير الصحة على مراكز الرعاية الصحية الاولية ومستشفيات في بيروت
- حفل إطلاق الحملة الوطنية للصحة النفسية ٢٠١٧ بمناسبة "يوم الصحة العالمي"
- معايير الاعتماد
- الحملات الوطنية للصحة النفسية
- حاصباني لـ"النهار": ننظر جدياً في تنظيم الجهات الضامنة وتوحيد معايير تقديماتها
- محاوراً طلاب المعهد الانطوني، حاصباني : سلامة الغذاء دورة متكاملة وفي صلب عمل الوزارة
- حاصباني ترأس اجتماعا في السراي لبحث مشاريع خدماتية لمحافظة بعلبك الهرمل
- حاصباني ترأس اجتماع اللجنة الفنية لتنسيق خدمات كسروان
- حاصباني من بكركي: لوضع قانون الانتخاب في أقرب فرصة على طاولة مجلس الوزراء
- اقفال مسلخ "سلام خمسة" في الشويفات بالشمع الأحمر بطلب من وزارة الصحة
- بيان صحفي صادر عن وزير الصحة العامة يتعلّق بحالة تسمم في مدرسة الحكمة هاي سكول
- افتتح الوزير حاصباني مؤتمر Lebanon HR Summit الذي تنظمه "كاريرز" بمشاركة 21 خبيراً لبنانياً ودولياً
- صدور قرار مدير عام رقم 344 تاريخ 29 آذار 2017 يتعلق بتطوير وتحديث دلائل ارشادية لتحضير الملف الفني لتسجيل الأدوية
- فريق عمل الصحة النفسية والدعم النفسي الإجتماعي
- مؤتمر صحافي لحاصباني دعماً للتوعية الوطنية لداء الصرع Epilepsy
- كتاب من حاصباني الى وزير الزراعة حول التشدد في إستيراد اللحوم البرازيلية
- بيان صحفي يتعلٌق بالمواطنة عواطف غنوم
- إطلاق الخطة الاستراتيجية للقضاء على السل في لبنان
- حاصباني في حديث للـ”NBN”:نفقات وزارة الصحة تقارب الـ600 مليار
- حاصباني حضر عملية لعلاج داء الصرع بتركيب جهاز متطور
- الدليل الوطني الإرشادي للوقاية، العلاج والقضاء على السل في لبنان- 2017
- أنشطة "الطعم قبل كل شي" في طرابلس
- كلمة الوزير حاصباني خلال زيارته لطرابلس
- موضحاً ملف مريضة "الضمان" التي ظهرت من رياض الصلح عبر"الجديد" حاصباني: توحيد الصناديق الضامنة خطوة إصلاحية
- اليوم الوطني للحماية من أمراض الكلى 2016
- الحملة الوطنية للوقاية من داء السمنة وأمراض الكلى 2017
- الحملة الوطنية للكشف المبكر عن أمراض القلب والشرايين 2016
- الحملة الوطنية للحد من التشوهات الخلقية عند الأطفال 2017
- حاصباني أطلق الحملة الوطنية للوقاية من أمراض الكلى والبدانة ودعا إلى زيادة الضريبة على الدخان
- رنده حمادة، رئيسة دائرة الرعاية الصحية الأولية، سفيرة الصحة في العالم العربي
- وزير الصحة غسان حاصباني: سنعيد موقع لبنان كمنصّة صحية للإستشفاء في المنطقة العربية
- الوزير حاصباني عبر "الجديد": لا جدوى للموازنة من دون إصلاحات
- توقيع اتفاقية شراكة بين المعالجين الفيزيائيين في لبنان وفرنسا برعاية وزير الصحة
- حاصباني في حفل جمع التبرعــات لمـركز نعمه وتريز طعمه للتصلب اللويحي:"نعمل على ديمومة مالية تحول دون انقطاع أدوية الأمراض المزمنة"
- B-Population Data
- حاصباني:" 53% من اللبنانيين يعالجون على نفقة وزارة الصحة ونعمل على تطوير نظام دخول المستشفيات"
- حاصباني بحث مع "الأونروا" في الأوضاع الصحية للفلسطينيين ودعاها إلى تأمين استمرارية عملها كي لا تتحمل الخزينة اللبنانية أعباء إضافية
- اطلاق الحملة الوطنية للحد من التشوهات الخلقية عند الأطفال
- حاصباني من القاهرة: "لتوحيد معايير تبادل الادوية بين الدول العربية"
- نتائج حملات التلقيح (2014-2016)
- مواعيد الاجتماعات
- إطلاق حملة"الطعم قبل كل شي" برعاية رئيس الحكومة وحاصباني يؤكد:" المرض لا يفرق بين جنسية وأخرى"
- استراتيجية الاستجابة الصحية
- 4حاصباني بحث مع "الأونروا" في الأوضاع الصحية للفلسطينيين ودعاها إلى تأمين استمرارية عملها كي لا تتحمل الخزينة اللبنانية أعباء إضافية
- جوائز حصدتها الوزارة
- 1 حاصباني بحث مع "الأونروا" في الأوضاع الصحية للفلسطينيين ودعاها إلى تأمين استمرارية عملها كي لا تتحمل الخزينة اللبنانية أعباء إضافية
- مسودة الخطة الاستراتيجية لوزارة الصحة العامة 2016-2020
- آخر الأخبار المتعلّقة بفيروس AH1N1
- إطلاق الحملة الوطنية لتشجيع الرضاعة الطبيعية 2016
- حاصباني في عشاء للتوعية على الهيموفيليا:"نعمل على زيادة الوعي لدعم الكشف المبكر وتشجيع الالتزام بالعلاج"
- الأولوية لدى الدولة اللبنانية للبنانيين. حاصباني: فلتتحمل "الانروا" مسؤولياتها
- بيان صحفي يتعلق بتفاصيل عن الشباك الموحد للمعاملات الإدارية في وزارة الصحة
- حاصباني أعلن السماح للصيادلة باستبدال الجينيريك المستورد بجينيريك محلي
- بيان صحفي حول تسليم شهادات أصول التخزين والتوزيع الجيّد للمستحضرات الصيدلانية (GSDP)
- لأول مرة يتفقد وزير الصحة مستشفيات الكورة
- حاصباني: "إن لم نضبط الخطاب لتجنيب لبنان السلبية فلن نتمكن من النهوض بالإقتصاد"
- زيارة نائب رئيس الحكومة وزير الصحة حاصباني الى البلمند
- إطلاق النسخة الجديدة لدليل أصول التخزين والتوزيع الجيد للمستحضرات الصيدلانية في لبنان
- توقيع بروتوكول تعاون مع وزيرة الصحة الفرنسية في المجال الصحي
- الحملة الوطنية للتوعية عن العيوب الخلقية "الشفة الأرنبية" 2016
- حاصباني يعاين مع القطامي "الصيدلية الذكية" في مستشفى محمد بن راشد في دبي
- حاصباني:" لبنان يقدم خدمات سياحية واستشفائية عالية الجودة"
- حاصباني بعد لقائه عودة: "لا تباينات كبيرة في المبادئ والتطلعات بشأن قانون الانتخاب"
- حاصباني: نسعى لبناء دولة حديثة للمستقبل… وسنطلق الشباك الموحد للمعاملات في الأسبوع المقبل
- إلتقى حاصباني وزيرة الدولة لشؤون التنمية الإدارية ووفداً من نقابة المطاعم
- النظام الصحي في لبنان يواجه التحديات ويستمر بالتطور
- لقاءات وزير الصحة غسان حاصباني في وزارة الصحة
- لبنان يتقدّم على الدول العربية والأجنبية في الرعاية الصحية.... ماذا عن التفاصيل؟
- حاصباني شارك في معرض الصحة العربي في دبي
- الحملة الوطنية لمكافحة التدرن الرئوي 2016
- الحملة الوطنية لوهب وزرع الأعضاء والأنسجة 2016
- وفد من وزارة الصحة شارك في الدورة 45 لمجلس وزراء الصحة العرب في القاهرة
- الأمراض المعدية
- لقاء مع وزير الصحة يتعلّق بوضع مستشفى "البوار" الحكومي
- إطلاق لحملة الوطنية للتوعية عن العيوب الخلقية "الشفة الأرنبية"
- لقاء بين الوزير غسان حاصباني و محافظ بيروت القاضي زياد شبيب
- اطلاق الطابع البريدي الخاص بشلل الأطفال
- بيان صحفي صادر عن المكتب الإعلامي لوزير الصحة
- الحملة الوطنية للتوعية عن الهيموفيليا لعام 2017
- إطلاق الحــمــلة الوطنية للتوعية عن الــهيــمــوفــيــلــيــا لعام2017
- وزير الصحة جال على جرحى الإعتداء الإرهابي في اسطنبول
- بيان صحفي حول قضية الطفلة مينيسا حسن
- مقابلة الوزير غسان حاصباني مع برنامج "بين السطور" عبر إذاعة "لبنان الحر"
- بيان صحفي حول قضية الطفل محمد بركات
- حاصباني بعد لقاء نقابة المستشفيات الخاصة والصليب الاحمر: اولوية وزارة الصحة عدم رفض مريض على باب مستشفى
- العبء المادي لأدوية مرضى السرطان في لبنان
- مرونة النظام الصحي في لبنان وأزمة اللاجئين السوريين
- مرونة النظام الصحي في لبنان وأزمة اللاجئين السوريين
- التسليم والتسلم في وزارة الصحة العامة
- مناقصة لمشروع التغطية الصحية الشاملة لتزويد مراكز الرعاية الصحية الأولية بمعدات إلكترونية
- مذكّرة تفاهم بين وزارة الصحّة ومنظّمة أطباء بلا حدود لتولّي مهام إعادة تأهيل وإدارة مستشفى بر الياس
- أبو فاعور رعى حفل اضاءة شجرة الميلاد في بيت لهيا
- بيان صحفي بمناسبة اليوم العالمي لمكافحة السيدا 2016
- بيان صحفي بمناسبة اطلاق التقرير الوطني لوفيات الأمهات في لبنان- قصة نجاح
- الاختصاصات
- صور عن حلقات تدريبية للمرحلة الرابعة من برنامج الإعتماد (آذار 2015)
- صور عن حلقات تدريبية للمرحلة الرابعة من برنامج الإعتماد (أيار 2015)
- صور عن زيارات الإعتماد لمراكز الرعاية الصحية الأولية في المرحلة الرابعة
- إطلاق المشروع
- صور عن ورش عمل للمشروع
- مشاركة فريق عمل وزارة الصحة العامة في دورة تدريبية
- C-MOPH Services Utilization Data
- H-Performance Contracting
- Acknowledgments
- نظام آداب مهنة الصيدلة
- F-Diseases’ Surveillance Data
- الأسس و الإجراءات اللازمة لتسجيل مستحضرات ال Biosimilars
- المستحضرات الصيدلانية
- I-National Health Accounts
- G-Maternal Neonatal Mortality Notification System (MNMNS)
- إجتماعات ومؤتمرات
- E-Vaccination and Campaigns
- D-Epidemiology
- B-Population Data
- A-Summary Tables
- Table of Contents
- Foreword
- نظام إعتماد المستشفيات في لبنان
- نتائج تصنيف المستشفيات 2006
- نتائج تصنيف المستشفيات 2005
- الدراسة الإستقصائية للمستشفيات الوطنية
- تسويق المستشفيات اللبنانية
- لمحة عامة
- مقدمة
- اعتماد المستشفيات
- حملات تعقب في مخيمات اللاجئين خلال آذار ونيسان 2015
- التحصين على النقاط الحدودية (2015)
- نشاطات ترفيهية في شحيم خلال الحملة والطنية ضد شلل الأطفال
- نشاطات ترفيهية في نادي الرياضي خلال الحملة الوطنية ضد شلل الأطفال
- نشاطات ترفيهية خلال الحملة الوطنية الثانية ضد شلل الأطفال (2014)
- التدريب على "سلسلة التبريد"
- نشاطات تثقيفية في تنورين (27 نيسان 2015)
- نشاطات تثقيفية في جبيل (28 نيسان 2015)
- نشاطات تثقيفية في عكار (29 نيسان 2015)
- نشاطات تحصين في جبيل (28 نيسان 2015)
- نشاطات تحصين في عكار (29 نيسان 2015)
- نشاطات الأسبوع العالمي للتحصين
- قرارات وتعاميم
- حملة تعقب للمتسربين من لقاح شلل الأطفال (كانون الثاني وشباط 2016)
- البرنامج الوطني للتحصين
- قرارات وتعاميم
- التدريب على كيفية إختبار السل وإدارة فاعلية اللقاحات
- تدريب الممرضات بالتعاون مع نقابة الممرضين والممرضات في لبنان
- تدريب على كيفية إستعمال أجهزة فحص الكوليسترول والتريغليسيريد
- تدريب على كيفية إستعمال أجهزة لفحص مخزون السكري
- إطلاق الحملة الوطنية للتوعية ضدّ سرطان الثدي لعام 2016
- إفتتاح أعمال المؤتمر الطبي الثالث عشر للجمعية اللبنانية لأطباء التورم الخبيث
- الإحتفال باليوم العالمي للصحة 2016
- إطلاق اليوم الوطني للحماية من أمراض الكلى
- إطلاق السجل الصحي الجديد
- إطلاق مشروع "الرعاية الأولية الشاملة نحو التغطية الصحية الشاملة" في السراي الكبير
- اليوم العالمي للصحة 2013
- إعلان نتائج تصنيف برنامج الجودة لدى المطاعم
- اليوم العالمي للإيدز 2015
- اليوم العالمي للعناية الملطفة
- مؤتمر عن برنامج "رعاية صحة المرأة ومولودها"
- إطلاق حملة التلقيح ضد شلل الأطفال لعام 2013
- إطلاق اليوم العالمي للسكري لعام 2013
- ورشة عمل في المعهد العالي للأعمال ESA لإنجازات إتفاق التعاون بين وزارة الصحة العامة في لبنان ووزارة الشؤون الإجتماعية والصحة الفرنسية
- افتتاح المنتدى العربي للصناعات الصحية برعاية فخامة رئيس الجمهورية
- إطلاق الحملة الوطنية للتوعية ضدّ سرطان الثدي لعام ٢٠١٥
- إطلاق الحملة الوطنية للتوعية حول سرطان الثدي لعام 2014
- إطلاق الحملة الوطنية للتوعية حول سرطان الثدي لعام 2013
- إطلاق الحملة الوطنية للتوعية حول سرطان الثدي لعام 2012
- الحملة الوطنية للتوعية حول سرطان الثدي للعام 2014
- الحملة الوطنية لتشجيع التبرع بالدم 2016
- الحملة الوطنية لتشجيع الرضاعة الطبيعية 2016
- الحملة الوطنية للتوعية ضدّ سرطان الثدي 2016
- نصائح صحيّة لموسم الصيف
- نصائح للوقاية من مخاطر أشعة الشمس
- نصائح للرضاعة الطبيعية
- أفضل نصائح تغذية للأولاد خلال السنة الدراسية
- دعوة لتقديم مقترحات البحوث: البحوث في المجالات ذات الأولوية للصحة العمومية 2016-2017
- تعلن وزارة الصحة العامة عن حاجتها للتعاقد مع اطباء مراقبين
- اجراء امتحانات الكفاءة لطلاب اجازة ممارسة مهنة فني مخبري مجاز
- تأجيل الامتحانات للحصول على إذن مزاولة المهنة لمراقب صحي
- اجراء مباراة لوظيفة مراقب صحي لدى وزارة الصحة
- توضيح من وزارة الصحة العامة حول AH1N1
- بيان صحفي حول انفلونزا H1N1
- بيان صحفي حول مرض الزيكا
- بيان صحفي حول حالة وفاة جراء الإصابة بمرض الملاريا
- بيان صحفي من وزارة الصحة حول حالة السحايا في عكار
- بيان صحفي حول إنتشار البعوض في بعض المناطق اللبنانية
- بيان صحفي حول رصد انفلونزا الطيور من نوع H5N1 في بلدة النبي شيت
- بيان صحفي حول وباء الصفيرة أ
- وزارة الصحة تابعت تقصي حالات "الصفيرة أ" في بعلبك
- وزارة الصحة تابعت تقصي حالات "الصفيرة أ" في بعلبك
- وزير الصحة رعى وضع حجر الاساس لقسم الصحة في البقاع الغربي
- وزارة الصحة العامة تعلن حالة الاستنفار
- بيان صحفي حول AH1N1
- تحذير صادر عن وزارة الصحة
- الليشمانيا
- وظائف شاغرة
- خطة وزارة الصحة العامة الاستراتيجية 2007-2012
- إصلاح النظام الصحي في لبنان
- التوجهات الإستراتيجية للنظام الصحي في لبنان
- وضع حجر الأساس للمبنى الجديد لمستشفى الكرنتينا الحكومي
- صدور قرار جديد رقم 1292 تاريخ 10/10/2016 يتعلق باستكمال جداول الادوية (OTC)
- مسودّة "الاستراتيجية المشتركة بين الوزارات لمكافحة المخدرات والادمان في لبنان 2016 - 2021" للمراجعة العامة
- لبنان في المرتبة 34 بنتيجة 6.8 على 7 في الصحة في تقرير صادر عن المنتدى الاقتصادي العالمي لسنة 2016-2017
- إطلاق دليل المغروسات الطبية
- منح جائزة مؤسسة الدكتور علي توفيق شوشة الى مدير عام الصحة د.وليد عمّار
- منح جائزة مؤسسة الدكتور علي توفيق شوشة الى مدير عام الصحة د.وليد عمّار
- إحالة عفيف حمود الى النيابة العامة التمييزية
- مشاركة فريق عمل وزارة الصحة العامة في دورة تدريبية
- أبو فاعور رعى تقديم منحة يابانية لتحسين رعاية الأمراض المزمنة
- يوتيوب
- برنامج عالم الصباح "التغطية الإستشفائية الشاملة لعمر 64 وما فوق" - د. وليد عمار
- إفتتاح قسم الأمراض النسائية والتوليد في مستشفى بعبدا الحكومي
- افتتاح دائرة العلاج بالأشعة لمرضى السرطان مجانا لمرضى وزارة الصحة
- افتتاح دائرة العلاج بالأشعة لمرضى السرطان مجانا لمرضى وزارة الصحة
- افتتاح دائرة العلاج بالأشعة لمرضى السرطان مجانا لمرضى وزارة الصحة
- افتتاح دائرة العلاج بالأشعة لمرضى السرطان مجانا لمرضى وزارة الصحة
- مسودّة "الاستراتيجية المشتركة بين الوزارات لمكافحة المخدرات والادمان في لبنان 2016 - 2021" للمراجعة العامة
- مسودّة "الاستراتيجية المشتركة بين الوزارات لمكافحة المخدرات والادمان في لبنان 2016 - 2021" للمراجعة العامة
- إجتماع بين أبو فاعور والمستشفيات الخاصة حول التغطية الإستشفائية للمسنين
- إعلان نتائج تصنيف الجودة للمطاعم في كسروان
- تقرير يلقي الضوء على تأثير الأزمة السورية على المستشفيات الحكومية
- صدور نسخة جديدة للاستبيان الخاص بالمستودعات التي ترغب بالحصول على شهادة GSDP
- ابو فاعور شكر قزي والضمان على إقرار التغطية الشاملة 100 % على أدوية الامراض المستعصية
- إقفال مركز "بيروت بيوتي كلينك"
- إحالة 5 نوادي رياضية الى النيابة العامة الاستئنافية في جبل لبنان
- أبو فاعور يعلن بدء تعاونية موظفي الدولة التغطية الشاملة على أدوية الأمراض المستعصية والسرطانية
- ابو فاعور أحال شكوى ضد مستوصف الى وزارة الشؤون الاجتماعية
- إقفال مركز العيادات التخصصية في عكار
- إعلان عن بدء التغطية الإستشفائية الكاملة للمسنين الشهر المقبل
- دورة تدريبية لتقني الاشعة والممرضات في إطار الحملة الوطنية للتوعية ضد سرطان الثدي
- وزارة الصحة احالت الى النيابة العامة منتحل صفة مراقب صحي
- ابو فاعور تفقد مبنى الجامعة اللبنانية في راشيا
- نصائح صحيّة
- نصائح صحيّة لموسم الصيف
- شهادة تقدير لوزارة الصحة في مؤتمر سلامة الغذاء في سلطنة عمان
- إطلاق الحملة الوطنية للكشف المبكر عن أمراض القلب والشرايين
- إطلاق ميثاق المعايير الاخلاقية لترويج الادوية في لبنان في السراي الحكومي
- أفضل نصائح تغذية للأولاد خلال السنة الدراسية
- حظر بيع بعض منتجات الصيدلة دون وصفة طبية
- قامت وزارة الصحة العامة بتخفيض أسعار ستين دواء جينيريك
- سحب كواشف مخبرية من الاسواق اللبنانية
- أطلقت وزارة الصحة العامة بالتعاون مع منظمة اليونيسف وجمعية بيوند Beyond حملتها الصحية التي سوف تطول في الايام القادمة 1200 مخيم للنازحين
- اصدار جديد للدليل الوطني للأدوية- النسخة الخامسة
- أعلن وزير الصحة العامة وائل أبو فاعور سحب المستحضرات المصنعة لدى مصنع شركة لافاندر ش.م.م
- أحالت وزارة الصحة العامة شركة "مكتافارم"على النيابة العامة التمييزية
- فتح وزير الصحة العامة وائل ابو فاعور، تحقيقاً في قضية وفاة الطفل إيليو سلّوم في عجلتون
- أحال وزير الصحة العامة وائل أبو فاعور الى النيابة العامة التمييزية، مستشفى Belle vue Medical Center في المنصورية وشركة Avent
- منع بيع المستحضر الطبي Ethyl Chloride الا بموجب وصفة طبية
- بيان صحفي حول مواكبة وزارة الصحة لتداعيات العاصفة الرملية
- إقفال صيدلية "كي أند أي مشموشي -" في ضبية
- وزارة الصحة تعمم آلية شكاوى المواطنين وطرق متابعتها
- سحب جميع المستحضرات والمستلزمات الطبية المصنعة من قبل شركة Silimed – البرازيل
- إقفال عيادة "Health Clinics" في الاشرفية
- صدور قرار وزير رقم 224 تاريخ 19/2/2016 يتعلّق بسحب مستحضر طبي من الأسواق اللبنانية
- طلب الوزير ابو فاعور من الوزير الحاج حسن اتخاذ الاجراءات اللازمة لضمان سلامة انتاج الملح
- ابو فاعور قرر إقفال حضانة "MaM’S Hug" بعد الكشف الذي أجرته دائرة الام والولد على إثر حادثة تعنيف طفل
- ابو فاعور طلب إقفال حضانتي "الجودي" في الحدث و"La Pepiniere" في كليمنصو
- إقفال حضانة " Petit Monde "
- إحالة ملف منظمة "Foodwatch" حول مواد مسرطنة في شوكولا "كيندر" الى وزارة الإقتصاد والتجارة
- مؤتمر صحفي للوزير ابو فاعور في اليوم العالمي لالتهاب الكبد الفيروسي
- اقفال عيادة الدكتور عماد الزهيري في الشياح
- مشروع دعم النظام الصحي اللبناني
- اعتماد مستشفيات الإقامة القصيرة
- مشاركة وزارة الصحة العامة في الدورة 68 لجمعية الصحة العالمية
- الوزير ابو فاعور أوعز الى موظفي لجان الأدوية عدم إستقبال أي ملف دواء إلا من صاحب العلاقة أو أحد أقاربه
- أبو فاعور: إعطاء الأفضلية للمصانع المحلية يسهم في تخفيض سعر الدواء
- إقفال 6 دور حضانة غير مرخصة
- وزارة الصحة وجهت إنذارا الى شركة الريم لتعبئة المياه في انطلياس
- إقفال صيدليتين وإحالة ملف صيدلية وهمية الى النيابة العامة التمييزية
- إقفال مستودع " فيمالكو" والطلب من وزير الداخلية إقفال مؤسسة "Dental Word"
- الوزير ابو فاعور يعلن الاقفال الفوري لأي مؤسسة تخالف الشروط الصحية
- الوزير ابو فاعور طلب من وزيري الدفاع والداخلية ضبط الشاحنات المحملة بمصارين الدجاج لإطعام الأسماك في العاصي
- وزارة الصحة العامة فتحت تحقيقا بحالات التسمم في اقليم الخروب
- لقاء بين الوزير ابو فاعور ورئيس جمعية الطفل المصاب بالكلى البروفسور شبل موراني
- منع معقبي المعاملات من الدخول الى مبنى وزارة الصحة
- وزارة الصحة حولت مستحقات المستشفيات الحكومية وطلبت منها دفع مستحقات جميع العاملين دون استثناء
- مؤتمر صحفي للوزير أبو فاعور بعد لقائه مع المستشفيات الحكومية
- وقع وزير الصحة وسفير الإمارات العربية العقود الخاصة بمستشفى شبعا
- منع المدعو رضى هاشم من دخول الوزارة لإبتزازه المواطنين
- تعيين موعد لإجراء إمتحانات كفاءة لطالبي إجازة ممارسة مهنة مراقب صحي
- الوزير أبو فاعور: على مجلس الوزراء اتخاذ إجراءات بحق المتورطين في الفضائح
- الوزير ابو فاعور قرر سحب اجازة مزاولة مهنة الطب من الطبيب العلم واقفال عيادته
- شهيب وابو فاعور وحكيم تابعوا ملف القمح: للتشدد في الاجراءات وتشكيل فريق عمل مشترك
- أبو فاعور أعلن وملكة جمال لبنان عن تقديمات صحية بعيدي الأم والطفل
- كشف تزوير في مستشفى العاصي وإحالة الملفات الى الجهات الضامنة
- اتفاق مع وزارة العمل يقضي بتوسيع التغطية 100 % لأدوية الأمراض المستعصية
- اتفاق جديد مع الجامعة اللبنانية لإنشاء المركز الوطني لجودة الدواء
- إفتتح وزير الصحة العامة وائل أبو فاعور مركز الرعاية الصحية الأولية في مستشفى رفيق الحريري
- إقفال دار حضانة الاطفال Kids Care في طرابلس
- اجتماع بين وزير الصحة العامة وائل ابو فاعور و نقيب الاطباء البروفسور أنطوان البستاني
- تقرير لجنة الطوارئ الوطنية المستحدثة لتقييم المخاطر الصحية لأزمة النفايات واقتراح الحلول
- لجنة طوارئ لتقييم المخاطر الصحية للنفايات
- قرر وزير الصحة العامة وائل ابو فاعور توقيف العقد مع مستشفى قلب يسوع
- قرر وزير الصحة العامة وائل ابو فاعور إعادة فتح مستشفى يونيفرسال
- صدور قرار وزير يتعلّق بالآلية المعتمدة لتطبيق دليل التخزين والتوزيع الجيد للمستحضرات الصيدلانية بهدف إصدار شهادات التقييم والتدقيق والمطابقة للمؤسسات الصيدلانية،
- إنذار من وزارة الصحة العامة لشركة تجمع التوزيع الوطني
- ابو فاعور طلب وقف العمل الفوري في الطوابق العلوية في مؤسسة سميح مصطفى الناطور
- ابو فاعور أحال الطبيب ش.صباغ الى نقابة الاطباء وأنذر أوتيل ديو
- مؤتمر صحفي لمعالي وزير الصحة العامة وائل ابو فاعور في 30-9-2015
- محاضرة لمدير عام الصحة د.وليد عمار في جامعة هارفرد
- زيارة الوزير أبو فاعور إلى القاضي علي إبراهيم
- أحال وزير الصحة العامة وائل ابو فاعور الى النيابة العامة المالية 9 أطباء مراقبين
- إجتماع في وزارة الصحة حول الوصفة الطبية الموحدة
- اجتماع مع معالي وزير الصحة العامة حول مستشفى البترون
- إجتماع بين وزير الصحة العامة و لجنة الأخطاء الطبية
- قرر وزير الصحة العامة وائل أبو فاعور اقفال صيدلية سهام عيتاني الكائنة في بيروت
- الوزير ابو فاعور يوقف عقد الاستشفاء مع مستشفى السلام في طرابلس
- اجتماع في وزارة الصـحة تابع تداعيات العاصــفة الرملية
- ابو فاعور ونقيب الصيادلة ناقشا التحضيرات النهائية لبدء العمل بالوصفة الطبية الموحدة
- طلب توظيف
- إعتماد دلائل ارشادية لتحضير الملف الفني لتسجيل الأدوية
- إقفال مستشفى "يونيفارسال" مؤقتاً
- مؤتمرصحافي للوزير ابو فاعور
- وزارة الصحة تذكّر المواطنين والاطباء والصيادلة بموعد البدء بتطبيق الوصفة الطبية الموحدة في العاشر من آب الجاري
- وزارة الصحة فتحت تحقيقاً مع إدارة مستشفى صيدا الحكومي حول وجود جثة في أحد المراحيض
- قرر وزير الصحة العامة وائل ابو فاعور استرداد إجازة معاطاة مهنة الطب من طبيبين
- المؤتمر الصحفي للوزير ابو فاعور في 27/7/2015
- بيان صحفي في 15/9/2015 حول أزمة القمامة
- أعلنت وزارة الصحة العامة إسترداد مبالغ مالية لفواتير مزورة
- احالة ملف حادث التسمم في الليلكي الى النيابة العامة التمييزية
- المعايير الادارية والصحية لسلامة وحماية الطفل في دار الحضانة
- أطلقت وزارة الصحة العامة النسخة المعدلة لادلة العمل العيادي لخدمات الصحة الانجابية
- اقفال دار الوفاء الطبي في دوحة عرمون
- تمديد مهلة تقديم طلبات الإستحصال على تصاريح صحية مؤقتة لمحطات معالجة مياه الشرب
- قرار جديد من معاليه لمنع استعمال مياه "عين بتغرين"
- إقفال مستوصف وإصدار تحذير إلى الشخص الذي يبيع الأدوية بصورة غير قانونية
- مؤتمر صحفي لمعالي وزير الصحة العامة وائل ابو فاعور في 19-5-2015
- توطين رواتب موظفي المستشفيات الحكومية
- إحالة المسؤولين عن مستودع يحتوي على مواد كيميائية و مواد طبية مشبوهة إلى النيابة العامة التمييزية
- تحذير من وزارة الصحة العامة لمؤسسات تعبئة المياه
- وزارة الصحة العامة تحيل مواطناً الى النيابة العامة الاستئنافية في الشمال
- آخر الأخبار المتعلّقة بحالات السلّ في لبنان
- أصدر وزير الصحة العامة وائل ابو فاعور قراراً بإعتماد النموذج النهائي للوصفة الطبية الموحدة
- الإقفال الفوري لدور الحضانة غير المرخصة
- إطلاق حملة التلقيح ضد التهاب الكبد الفيروسي"ب"
- إقفال دار الحضانة "ديما"
- إقفال مركز تجميل غير مرخص بالشمع الأحمر في الشمال
- تخفيض السقف المالي الذي كان معتمداً في العقود الموقعة مع المستشفيات الخاصة في عكار وتحويلها الى مستشفى عبدالله الراسي الحكومي في حلبا.
- أعادت وزارة الصحة العامة العمل بالعقد مع مستشفى اوتيل ديو
- زيادة عدد الاطباء العاملين في اللجنة الطبية الرسمية في بيروت
- وزير الصحة العامة وائل أبو فاعور بفتح تحقيقٍ فوري في قضية وفاة الطفل عبد الرؤوف منير الحولي
- إقفال مستشفى المنية لمدة شهرين من تاريخه
- رُزِقَ وزير الصحة العامة وائل ابو فاعور بتوأم ذكور وهم بصحة جيدة
- الوزير ابو فاعور يوقف عقد الاستشفاء مع مستشفى اوتيل ديو
- اجتماع في وزارة الصحة العامة يتعلّق بالوصفة الطبية الموحدة
- ابو فاعور يدعو نقابة الأطباء الى السير بإجراءات طباعة وتوزيع الوصفة الطبية دون اي إبطاء
- الوزير وائل ابو فاعور يحيل ملف الأخطاء الطبية الى النيابة العامة التمييزية
- احالة الملف المتعلّق بالمريض الياس الترس الى النيابة العامة التمييزية
- منع التقدم بطلبات استثنائية لاستيراد أدوية ومتممات غذائية ومشروب الطاقة غير مسجلة في وزارة الصحة العامة وفقاً للأصول.
- وزارة الصحة تتابع قضية الطفلة امل سكاف
- الدكتور وليد عمار، مديرعام الصحة يشارك في الدورة 136 للمجلس التنفيذي لمنظمة الصحة العالمية
- بيان صحفي: بعثة منظمة الصحة العالمية الى لبنان لتقييم تدابير التأهب والاستعداد لمرض فيروس الإيبولا
- وزير الصحة العامة وائل أبو فاعور بفتح تحقيقٍ فوري في قضية وفاة السيدة لويزات منصور،
- مؤتمر صحفي لمعالي وزير الصحة الأستاذ وائل ابو فاعور حول سلامة القمح
- اليوم العالمي للصحة 2016
- البيانات الوبائية
- صدور قرار مدير عام رقم 2/972 تاريخ 22/8/2016 يتعلق بتشخيص وعلاج ترقق العظام
- السجل الوطني للسرطان
- صدور قرار مدير عام رقم 2/972 تاريخ 22/8/2016 يتعلق ببتشخيص وعلاج ترقق العظام
- تقييم وعلاج ترقق العظام
- إحالة مطعم "Bay Rock " الى النيابة العامة الإستئنافية
- مؤتمر صحفي لوزير الصحة العامة وائل ابو فاعور حول تحسن ظروف تخزين القمح
- إطلاق التغطية الإستشفائية الشاملة للمسنين في لبنان برعاية رئيس الحكومة
- لقاء بين الوزير ابو فاعور و وفد من مزارعي القمح في البقاع
- صور من مخيمات في عرسال (27 نيسان 2015)
- صور من مخيمات بريتال (24 آذار 2015)
- صور من مخيم في الهرمل (24 آذار 2015)
- صور من عكار- مخيمات حلبا وحيصا (23 آذار 2015)
- صور من مخيمات بعلبك وطيبة بعلبك (23 آذار 2015)
- صور من بقاع الغربي- مخيمات جب جنين، قامض اللوز،غزة (23 آذار 2015)
- صور من مخيمات قب الياس (23 آذار 2015)
- صور من مخيمات في الجنوب (23 آذار 2015)
- كتاب للدكتور وليد عمار حول النظام الصحي والإصلاح في لبنان-2003
- إحالة بعض البلديات والمؤسسات الى القاضيين حمود وابراهيم
- المعايير الأخلاقية
- بيان صحفي حول دولة موريتانيا
Let us help you
Read about the latest topics.
Read about the latest topics.
مشروع التأمين اللامركزي نحو التغطية الصحية الشاملة
مشروع التأمين اللامركزي نحو التغطية الصحية الشاملة[1]
الدكتور وليد عمّار[2]
التوجه الإستراتيجي لقطاع الصحة
لقد بينت الحسابات الوطنية للصحة للعام 1998 بان نسبة الانفاق الصحي العام كانت حوالي 12.3% من اجمالي الناتج المحلي، وان 60% من هذا الانفاق كان يدفع مباشرة من المواطنين (Out-of-Pocket). مما لا شك فيه بأن تركيز التمويل على العلاج وضعف الوقاية والرعاية الصحية الأولية آنذاك ساهما في زيادة استهلاك العلاجات المكلفة. إن نجاح الوزارة في خفض الإنفاق ليصبح 8.5% من الناتج المحلي وخفض نسبة المساهمة المباشرة للأسر إلى 44% من اجمالي الإنفاق يؤكد على صوابية استراتيجيتها المرتكزة على الرعاية الصحية الأولية، خاصة وان ترشيد الإنفاق قد ترافق مع زيادة في حجم وجودة الخدمات ومع تحسن ملحوظ للمؤشرات الصحية. إلاّ ان مساهمة الأسر ما زالت مرتفعة وتستوجب المثابرة في الإستراتيجية المتبعة وتحقيق تغطية صحية شاملة. وبما ان الوزارة تغطي الإستشفاء والعلاجات المكلفة دون الخدمات الخارجية لذلك لابد من تطوير خدمات الرعاية الصحية الأولية وضمان جودتها لتشكل بديلاً مقبولاً للخدمات التي يقدمها القطاع الخاص من معاينات وأدوية وفحوصات. مما يستوجب توسيع وتعزيز شبكة المراكز وإعتماد نظام تأمين يسهل إيصال الخدمات إلى جميع المواطنين خاصة الفئات المستضعفة.
موقع الرعاية الصحية الأولية في النظام الصحي
تؤمن خدمات الرعاية الصحية الأولية مردوداً صحياً كبيرأ بالمقارنة مع الموارد المتواضعة التي تحتاجها. إن العلاقة التعاقدية مع مؤسسات المجتمع المدني ساهمت إلى حد كبير في ترشيد الإنفاق الصحي عبر تخصيص قدراً اكبر من الأموال للرعاية الصحية الأولية من جهة وترشيد خدمات القطاع الأهلي من جهة أخرى. بنيت هذه العلاقة على التزام المراكز بتقديم سلة كاملة من الخدمات وفقاً لتعريف منظمة الصحة العالمية، بعد ان كانت تقدم فقط الخدمات العلاجية والأدوية. بينما تتعهد الوزارة بتقديم الدعم التقني من صياغة بروتوكولات وتدريب العاملين وتأمين اللقاحات والأدوية الأساسية عبر اليونيسف وأدوية الأمراض المزمنة عبر جمعية الشبان المسيحية. ان ما يميز هذه العلاقة هو عدم شراء الخدمات ودفع الأموال للجمعيات والإكتفاء بالتقديمات العينية. علماً ان المركز يلتزم بتحسين المستوى الصحي للمواطنين في نطاقه الجغرافي عبر تقديم الرزمة الشاملة لخدمات الرعاية الصحية الأولية. أي ان العقد لا يحفّز الإستهلاك، بل يحفّز المداخلات المجتمعية الضرورية والهادفة. لقد شكلت هذه العلاقة البديل المناسب للمساهمات المالية التقليدية التي تقدمها عدة وزارات للجمعيات الأهلية دون ان تكون الدولة قادرة على التحكم بالإنفاق او حتى تقييم نتائجه. ان ما تقدمه وزارة الصحة للمراكز الصحية من تدريب وأدوية اساسية ولوازم طبية وتعزيز قدرات ضمان الجودة هو هادف بطبيعته ولايمكن توظيفه إلاّ للغاية المحددة له. كما ان ادخال البلدية كطرف ثالث في العقد أمّن مشاركة فاعلة للمجتمع المحلي في توجيه وإدارة وتقييم خدمات الرعاية.
ان تعزيز شبكة مراكز الرعاية الصحية الأولية، وربطها بالمستشفيات الحكومية وفق نظام احالة، يعتبر ركيزة أساسية للإستراتيجية الوطنية. تشمل هذه الشبكة تدريجياً كا مل المناطق اللبناية مستعينة من اجل ذلك بنظام المعلومات الجغرافي GIS الذي يبين مجموعات القرى التي مازالت بحاجة للتغطية. تستوجب التغطية الشاملة بدايةً اعتماد نظام تأمين يكون بمتناول جميع المواطنين يعزز ارتباطهم بنظام الرعاية الصحية الأولية ويؤمن لهم الخدمات الوقائية والكشف المبكر للأمراض للبدء بعلاجها قبل تفاقمها مما ينعكس ايجاباً صحياً ومالياً على الأسر والصحة العامة وانفاق الدولة.
مشروع التأمين اللامركزي للعلاجات الأساسية للمواطنين غير المضمونين: خطوة أساسية نحوى التغطية الصحية الشاملة
يقوم مشروع التأمين اللامركزي لتغطية العلاجات الأساسية على الأسس التالية:
- يُحَدد نطاق جغرافي لكل مركز صحي ضمن الشبكة الوطنية للرعاية الصحية الأولية ويُربط كل مركز بمستشفى حكومي ضمن نظام إحالة. يتم توسيع الشبكة لتشمل جميع القرى والمدن وأحيائها كافة. يستهدف البرنامج المواطنين غير االمشمولين بتغطية صحية رسمية.
- تُشكل لجنة للإشراف على برنامج التأمين المحلي يتمثل فيها المركز الصحي وطبابة القضاء ومجلس ادارة المستشفى الحكومي في القضاء والبلدية او البلديات المعنية. تقوم اللجنة بالنشاطات اللازمة لاستقطاب المواطنين خاصة الفقراء وتحيل طالبي الإنتساب على المستشفى الحكومي في نطاقها الجغرافي.
- يحدد اشتراك للفرد على ان لا يتعدى مجموع اشتراك العائلة مبلغاً سنوياً مقطوعاً يُسدد للمستشفى الحكومي ويمكن تقسيطه، كما يعتمد نظام لإعفاء العائلات الأكثر فقراً. يقدم المستشفى الحكومي لكل منتسب فور تسديد اشتراكه معاينة سريرية ورزمة من التحاليل محددة لكل منهم وفقاً لجنسه ولفئته العمرية، كما تستكمل اللقاحات للأطفال والاولاد وفقاً للرزنامة الوطنية للتلقيح.يفتح المستشفى الحكومي سجلاً الكترونياً لكل منتسب مع رقم خاص يصدره النظام المعلوماتي ويحال آلياً على الوزارة والمركز الصحي المعني.
- يقدم المركز للوزارة لوائح اسمية بالمنتسبين مع اثبات تسديد اشتراكاتهم وفتح ملف طبي لكل منهم. تُصدر الوزارة بطاقات الانتساب انطلاقاً من نظام البطاقات المعمول به وتُنشيء قاعدة معلومات موحدة لجميع المنتسبين مرتبطة بالمراكز الصحية والمستشفيات الحكومية.
- ترعى العلاقة بين الوزارة والجمعيات التي تدير المراكز الصحية عقود تكون البلديات شريكاً فيها. تشرف اللجنة على عمل المركز وتتأكد من ايصال الخدمات الى المواطنين وفقاً للعقد. كما تساهم البلديات وفق امكانياتها بتمويل تحديث خدمات المراكز واستقطاب الاختصاصات غير المتوفرة.
- تقدم الوزارة دعماً مالياً لكل مركز وفقاً لعدد المنتسبين اليه إضافة إلى تزويد المركز بكل احتياجاته من الأدوية الأساسية واللقاحات المستوردة عبر منظمة اليونسف وأدوية الأمراض المزمنة عبر جمعية الشبان المسيحية كما تتابع الوزارة تقديم الدعم التقني والتدريب.
- تتعاقد الوزارة مع المستشفيات الحكومية لتقديم الخدمات الخارجية غير المتوفرة في المركز الصحي كالمعاينات المتخصصة والفحوصات المخبرية والشعاعية وغيرها وتؤمن الإعتمادات اللازمة لذلك.
- تعتمد الوزارة بروتوكولات للمتابعة المستمرة للأمراض المزمنة Case Management.
- تعتمد بروتوكولات علاجية واضحة لصرف الأدوية وطلب الفحوصات وتؤمن الوزارة شراء الأدوية للمراكز والمستشفيات الحكومية وتحصر بالأدوية الأساسية الجنيسية.
- لا يغطي هذا المشروع المعاينات في العيادات الخاصة والتحاليل في المختبرات الخاصة والأدوية من الصيدليات الخاصة.
من المتوقع ان يزيد هذا البرنامج ايرادات المراكز الى ضعف الايرادات الحالية على الأقل في سنته الأولى مما سيتيح استقطاب عناصر بشرية اضافية وتعزيز امكانات المراكز على جميع الأصعدة.
إن زيادة نشاطات المراكز ستؤدي الى زيادة الطلب على الأدوية الاساسية التي تؤمنها او تمولها الوزارة كما سيرتب اعباء ادارية اضافية على دائرة الرعاية الصحية الأولية مما يستوجب تأمين الموارد البشرية والمالية اللازمة. إن كلفة المشروع المتوقعة هي 60 مليار ليرة وتقدر مساهمة الدولة فيه بأربعين مليارة ليرة.
مشروع التغطية الصحية الشاملة
ان تحقيق تغطية صحية شاملة لجميع المواطنين يعتبر من اهم اهداف الإستراتيجية الوطنية للصحة ويستند إلى مبادئ العدالة والإنصاف والإستعمال الرشيد للموارد ومحاربة الفقر. وذلك يقضي بتأمين الرعاية الصحية الوقائية والعلاجية المضمونة الجودة لجميع المواطنين كل وفقاً احتياجاته، على ان يساهم كل فرد وفق امكاناته وان يُرفع العبء المالي قدر الإمكان عن الأكثر فقراً. يقوم نظام التغطية الشاملة على الأسس التالية:
إن زيادة نشاطات المراكز ستؤدي الى زيادة الطلب على الأدوية الاساسية التي تؤمنها او تمولها الوزارة كما سيرتب اعباء ادارية اضافية على دائرة الرعاية الصحية الأولية مما يستوجب تأمين الموارد البشرية والمالية اللازمة. إن كلفة المشروع المتوقعة هي 60 مليار ليرة وتقدر مساهمة الدولة فيه بأربعين مليارة ليرة.
مشروع التغطية الصحية الشاملة
ان تحقيق تغطية صحية شاملة لجميع المواطنين يعتبر من اهم اهداف الإستراتيجية الوطنية للصحة ويستند إلى مبادئ العدالة والإنصاف والإستعمال الرشيد للموارد ومحاربة الفقر. وذلك يقضي بتأمين الرعاية الصحية الوقائية والعلاجية المضمونة الجودة لجميع المواطنين كل وفقاً احتياجاته، على ان يساهم كل فرد وفق امكاناته وان يُرفع العبء المالي قدر الإمكان عن الأكثر فقراً. يقوم نظام التغطية الشاملة على الأسس التالية:
- تُحدد سلة من الخدمات الأساسية الوقائية والعلاجية والإستشفائية تكون بمتناول جميع المواطنين دون استثناء.
- توفر الدولة سلة الخدمات الأساسية معتمدةً بشكل أساسي على شبكة المراكز الصحية والمستشفيات الحكومية ولا تغطي العلاجات في القطاع الخاص إلاّ اذا كانت غير متوفرة ضمن الشبكة المعتمدة وبموجب موافقة مسبقة.
- يتوجب على المواطن ان ينتسب إلى واحد من المراكز الصحية التي تعتبر المدخل إلى نظام الخدمات الصحية ويمكن ان يختار المركز وفقاً للنطاق الجغرافي المحدد لسكنه او لنطاق جغرافي مجاور.
- يؤمن المركز الصحي البرامج الوقائية وخدمات الرعاية الصحية الأولية بحيث يقوم بنشاطات الكشف المبكر على الأمراض عبر المعاينة السريرية والفحوصات المخبرية والشعاعية كما يؤمن العلاجات بالأدوية الجنيسية المضمونة الجودة. اما في حال عدم توفر الخدمات العلاجية المناسبة في المراكز، فيحال المريض إلى العيادات الخارجية المختصة في المستشفى الحكومي في القضاء او إلى الإستشفاء داخل المستشفى وفقاً للحاجة.
- تحال الحالات التي لا يمكن معالجتها في المستشفيات الحكومية الريفية إلى مستشفى المحافظة الحكومي ومنها او مباشرة إلى المستشفى الحكومي الجامعي في بيروت وفقاً لكل حالة.
- إذا كانت الحاجة تتعدى امكانيات شبكة المراكز والمستشفيات الحكومية بما فيها المستشفى الجامعي المركزي، تتحمل الوزارة تكاليف العلاج في المستشفى الخاص شرط ان يكون المريض قد احيل اليه من خلال نظام الإحالة المعتمد.
- يكون الإنتساب إلى الشبكة بالحصول على البطاقة الصحية التي تقدم مجاناً للمواطنين الأكثر فقراً. كما يتم اعفاء هؤلاء حتى من المساهمة المحددة عند الحصول على الخدمة مهما كان نوعها.
- يتم تحديد المواطنين الأكثر فقراً استناداً إلى المسح الذي تقوم به وزارة الشؤون الإجتماعية (Proxy means testing). وتقوم وزارة الشؤون بتسديد ثمن البطاقات والمساهمات المترتبة على هذه الشريحة من المواطنين.
- يتوجب على العائلات خارج الشريحة الأكثر فقراً الإنتساب إلى نظام التغطية عبر شراء بطاقة انتساب، تسدد على دفعتين ويحصل المراهقون والأطفال ضمن العائلة على البطاقة بدون أي مقابل.
- فور الحصول على البطاقة يخضع كل فرد إلى فحوصات تشخيصية مجانية تشمل التحاليل المخبرية والتصوير الشعاعي وتخطيط قلب وغيرها وفقاً لعمر وجنس كل منهم كما تقدم اللقاحات مجاناً للأطفال وفقاً لأعمارهم.
- يتم تحصيل القسط الأول من قبل المستشفى الحكومي او المركز الصحي المعني اللذين يتصرفان بالمبلغ وفقاً لإتفاق بينهما لتغطية قسم من تكاليف المعالجات الخارجية. تتعهد وزارة الصحة العامة بتقديم الدعم للمركز والمستشفى الحكومي وفقاً لعقدي الرعاية الصحية والإستشفاء المعمول بهما.
- يسمح لشركات التأمين الخاصة وصناديق التعاضد بتحصيل القسط الثاني للبطاقة لصالح الدولة وتقديم بوالص تكميلية للميسورين الراغبين بذلك.
الكلفة المتوقعة لمشروع التغطية الشاملة
ان احتساب كلفة مشروع اعفاء الأسر الأكثر فقراً من أية مساهمة في تكاليفهم الصحية وتخفيف هذه التكاليف على الأسر الأقل فقراً يستوجب تحديد هذه الفئات وحجم انفاقها على الصحة.
ان مصادر الإنفاق الإجمالي على الصحة هي كما يلي:
44% تدفع مباشرة من موازنة الأسر عند استهلاك الخدمة (OOP).
29% تدفع من خزينة الدولة وتشمل اجمالي موازنة وزارة الصحة وربع انفاق الضمان وموازنات العلاج لباقي الصناديق الضامنة.
27% اشتركات على شكل دفع مسبق prepayment وتشمل اشتراكات الضمان وأقساط التأمين الخاص مقسمة مواردها بين 16% من الأسر و11% من ارباب العمل.
29% تدفع من خزينة الدولة وتشمل اجمالي موازنة وزارة الصحة وربع انفاق الضمان وموازنات العلاج لباقي الصناديق الضامنة.
27% اشتركات على شكل دفع مسبق prepayment وتشمل اشتراكات الضمان وأقساط التأمين الخاص مقسمة مواردها بين 16% من الأسر و11% من ارباب العمل.
ان ما يدفع مباشرة من جيوب المواطنين (OOP) وفقاً لدراسة الظروف المعيشية للأسر التي اجرتها إدارة الإحصاء المركزي عام 2005[3]، يوزع وفقاً لفئات الدخل على الشكل التالي:
فئات الدخل الأدنى التي يقل دخلها الشهري عن 650 ألف ليرة تدفع 30% من مجموع الإنفاق المباشر(OOP)، بينما تدفع فئات الدخل التي تتراوح بين 650 ألف ومليون و200 ألف ليرة شهرياً 30% منها، والباقي أي 40% تدفعه فئات الأسر التي يزيد دخلها عن مليون و200 ألف ليرة. مع العلم ان قسماً كبيراً من الانفاق الأخير يدفع لتغطية علاجات غير اساسية كعلاجات الدرجة الأولى والجراحة التجميلية.
يقضي مشروع حماية الفقراء والإنصاف بالتمويل الصحي بإعفاء الفئات الأدنى من أية مساهمة وخفض انفاق الفئات المتوسطة على الصحة إلى النصف.
إذا اعتبرنا ان الإنفاق الإجمالي على الصحة يشكل حوالي 8.5% من الناتج المحلي القائم GDP وان 44% من هذا الإنفاق يأتي مباشرة من جيوب المواطنين (OOP) فتكون مساهمة الأسر المباشرة تساوي 3.74 من الناتج مقسمة على الفئات الثلاثة للدخل على الشكل التالي 1.122%، 1.122% و1.496%. وبالتالي يكون الإنفاق المطلوب تغطيته 1.683% (2/1.122%+1.122%)
إذا احتسبنا على اساس الناتج المحلي القائم للعام 2009 أي 53 ألف مليار ليرة، فيكون تقدير المبالغ المتوجب تخفيضها بما يقارب 900 مليار ليرة. إلاّ ان ذلك لايعني بأن كلفة المشروع تساوي هذا المبلغ. من المعروف ان تلبية احتياجات المواطنين عن طريق تقديمها او تمويلها من الدولة تكلف اقل بكثير مما يدفعه المواطنون مباشرة للحصول عليها. ولقد اثبتت تجربتنا في لبنان بأن ما تدفعه الدولة اذا ما أُحسن انفاقه يعادل ثلاثة اضعاف ما تدفعه الأسر مباشرة من حيث النتائج[4]. اي ان كلفة المشروع تقدر بـ300 مليار ليرة، شرط التقيد بأصول الإنفاق الرشيد والمجدي المشار اليه، خاصة لجهة اعتماد مراكز الرعاية الصحية الأولية والأدوية الأساسية الجنيسية ونظام الإحالة إلى او عبر المستشفيات الحكومية وما يقتضي ذلك من دعم لهذه المراكز والمستشفيات. إلاّ ان المرحلة الأولى المتعلقة بالعلاجات الأساسية فتبلغ كلفتها التقديرية 60 مليار ليرة تتحمل منها الدولة 40 مليار ليرة فقط.
-------------------------------------------------------------------------------
[1] ورقة عمل غير نهائية
[2] مدير عام وزارة الصحة العامة
أستاذ في كلية الطب في الجامعة اللبنانية
أستاذ محاضر في كلية الصحة في الجامعة الأميركية في بيروت
[3] ميزانية الأسرة 2004-2005. إدارة الإحصاء المركزي.
[4] الصحة فيما يتعدى السياسة، د. وليد عمّار. منظمة الصحة العالمية، اقليم شرق المتوسط 2009.
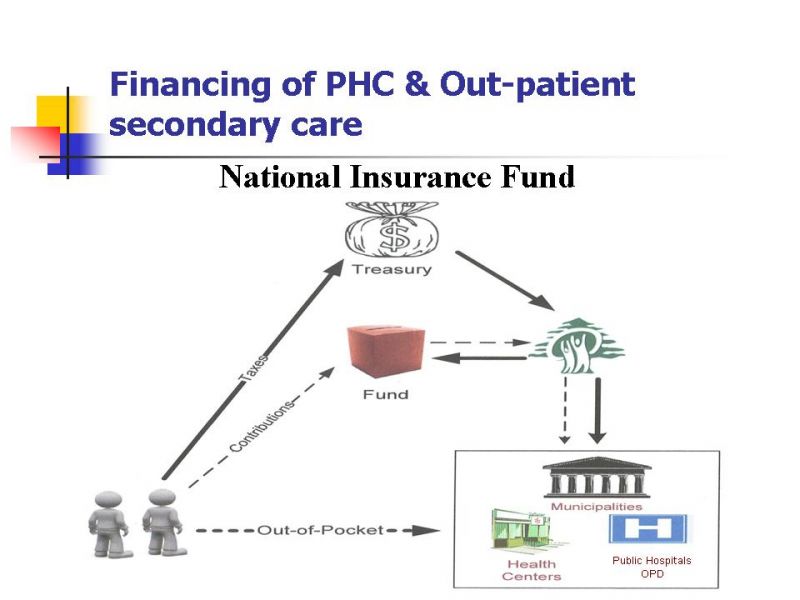
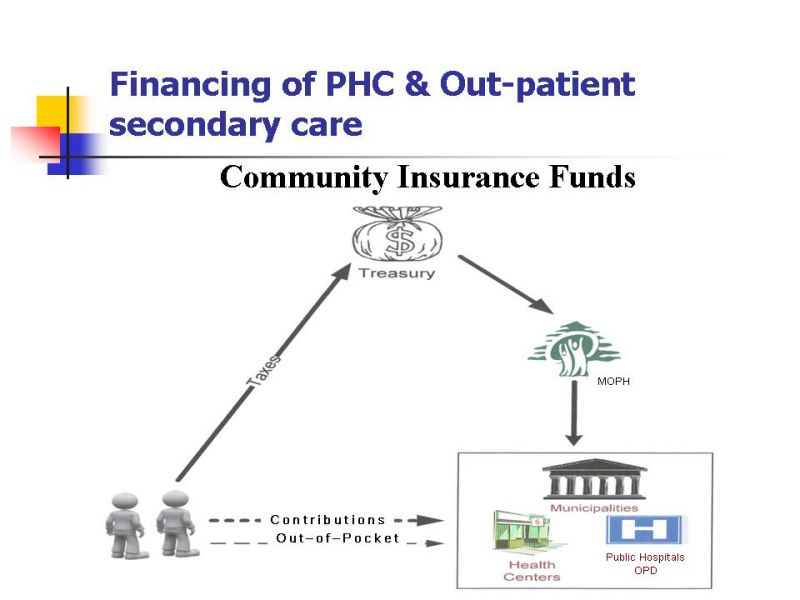
Related video

Sitemap 

- الوقاية
- تنمية القدرات
- الكوليرا في لبنان
- برنامج إدارة طوارىء الصحّة العامة
- التغذية
- اللوائح الصحيّة الدولية
- اللقاح المضاد لفيروس الكورونا
- فيروس التاجي المستجد 2019
- الترصد الوبائي
- البرنامج الوطني لمكافحة التدرن الرئوي
- البرنامج الوطني لمكافحة الإيدز في لبنان
- الأمراض غير الإنتقالية
- الأمراض المعدية
- البرنامج الوطني للحد من التدخين
- برنامج الإستعداد للحوادث البيولوجية والكيميائية والإشعاعية والنووية
- الرعاية الصحّية
- الأدوية المجانية التي توزع من قبل وزارة الصحّة العامة
- حليب الأطفال للرضع من الولادة حتى عمر السنة
- تعرفة الخدمات الطبيًة الإستشفائية المعتمدة لدى وزارة الصحة العامة
- الدليل الوطني للأدوية المسجّلة في لبنان
- الرعاية الصحية الأولية
- البرنامج الوطني للتحصين
- اعتماد المستشفيات
- المستشفيات الحكومية
- معايير دخول المستشفى
- صحة الأم والولد
- المستحضرات الصيدلانية
- توزّع المنشآت الصحّية
- دور المسنين
- المصانع الوطنية للأدوية
- التكنولوجيا الطبية
- المخدرات
- الجودة والسلامة
- ﺃﺼﻭل ﺍﻟﺘﺼﻨﻴﻊ ﺍﻟﺠﻴﺩ ﻟﻸﺩﻭﻴﺔ ﻓﻲ ﻟﺒﻨﺎﻥ
- لائحة بالمختبرات المرجعية (للإسترشاد)
- لائحة أدوية الأمراض المستعصية التي تؤمنها وزارة الصحّة العامة
- نظام اليقظة الدوائية في لبنان
- لائحة القيود المفروضة من قبل وزارة الصحة العامة على البضائع
- لائحة العدسات اللاصقة والمحاليل للعناية بالعدسات اللاصقة المرخصة من وزارة الصحة العامة
- دور المسنين
- لائحة الجامعات والمستشفيات التي قدمت طلبات للإعتراف بلجان الأخلاقيات للتجارب السريرية التابعة لها
- برنامج ضمان الجودة للمستحضرات الصيدلانية
- البروتوكولات العلاجية المعتمدة في الوزارة
- لائحة المتممات الغذائية المرخصة من وزارة الصحة
- لائحة شركات المياه المرخصة من وزارة الصحة العامة
- تقييم وعلاج ترقق العظام
- المعدات واللوازم الطبية المسحوية
- لائحة المعدات واللوازم الطبية المدّونة في وزارة الصحة العامة
- نقل الدم
- سحوبات الأدوية
- سلامة الغذاء
- تثقيف وتوعية
- نصائح صحيّة
- حملات التوعية
- دورة تدريبية حول نظام الترصد والإستجابة للأمراض الإنتقالية في المراكز الصحية والمستوصفات
- لائحة الدول التي تطلب لقاح الحمى الصفراء للدخول إلى أراضيها
- تدريب وتوعية حول الإيبولا
- حقوق المرضى والموافقة المستنيرة
- ندوة حول ترشيد استعمال المضادات الحيوية
- نصائح عامة للمواطنين للوقاية من الأمراض المعدية لا سيما خلال أزمة النفايات
- برامج ومشاريع
- مشروع تتبّع الأدوية من خلال الباركود الثنائي الأبعاد
- نهج الصحة الواحدة من أجل الصمود والتعافي
- "معاً" ضد الكورونا
- مشروع تعزيز النظام الصحي في لبنان خلال جائحة الكورونا بالتعاون مع البنك الدولي
- البرنامج الوطني للحد من التدخين
- مشروع تعزيز النظام الصحي في لبنان بالتعاون مع البنك الدولي
- مرصد دعم السياسات الصحية
- مرصد المعلومات الحيوية (ولادات- وفيات)
- برنامج الإستعداد للحوادث البيولوجية والكيميائية والإشعاعية والنووية
- برنامج تشخيص وعلاج سوء التغذية الحاد
- مشروع دعم النظام الصحي اللبناني
- المشروع الممول من البنك الدولي ESPISP-II
- برنامج ضمان الجودة للمستحضرات الصيدلانية
- البرنامج الوطني للصحّة الإلكترونية
- مشروع إعادة تأهيل الرعاية الصحية الأولية نحو تغطية صحية شاملة بالتعاون مع البنك الدولي
- برنامج دمج خدمات الأمراض غير الإنتقالية ضمن الرعاية الصحية الأولية
- خدمات الصحة الإنجابية
- برنامج إعتماد الرعاية الصحية الأولية بالتعاون مع المؤسسة الكندية الدولية للإعتماد
- البرنامج الوطني للصحة النفسية
- الإدارة
- تقييم التكنولوجيا الصحية
- لوائح المصرحّين عن الثروة
- توزيع الهبات والمساعدات على المستشفيات جراء إنفجار المرفأ في 4/8/2020
- إستدراج عروض
- العضويّة في المنظمات الدولية
- جوائز حصدتها الوزارة
- بعض المشاريع والإنجازات التي ساعدت في تعزيز الشفافية والحد من الفساد في وزارة الصحة العامة
- اللجان
- مخالفة القوانين
- برنامج الحكم الرشيد في لبنان
- تضارب المصالح
© Copyrights reserved to Ministry of Public Health 2026





